Was ist der Hitzeaktionstag?
Nachdem letztes Jahr am 14.06. der erste bundesweite Hitzeaktionstag unter dem Motto „Mit Hitze keine Witze“ stattfand, wird dieser dieses Jahr am 05.06. begangen. Gemeinsam initiiert wird der Hitzeaktionstag von der Bundesärztekammer, der Deutschen Allianz Klimawandel und Gesundheit, dem AWO Bundesverband, der Deutschen Krankenhausgesellschaft, dem Deutschen Pflegerat, dem GKV-Spitzenverband und dem Hausärztinnen- und Hausärzteverband. Ziel des Hitzeaktionstags sind u.a. die folgenden Punkte:
- Sensibilisierung der Bevölkerung für die gesundheitlichen Risiken von Hitze und Verbreitung des Wissens über das richtige Verhalten bei Hitze
- Kompetenzentwicklung im Bereich Prävention und Behandlung hitzeassoziierter Erkrankungen bei den im Gesundheits- und Sozialwesen tätigen Berufsgruppen und Organisationen
- Initiierung und Umsetzung von Hitzeschutzplänen in Einrichtungen des Gesundheits-, Pflege- und Sozialbereichs und weiteren Schlüsselbereichen für vulnerable Bevölkerungsgruppen
- Initiierung kommunaler, regionaler und überregionaler Hitzeschutzbündnisse
- Verankerung von gesundheitlichem Hitzeschutz in Bundes- und Ländergesetzgebung
- Bereitstellung ausreichender Ressourcen für die erforderlichen Veränderungsprozesse
Passend zum heutigen Anlass wird es sich auch die nächsten Jahre bei FOAMio immer zum Hitzeaktionstag einen Beitrag zum Bereich der Hitzenotfälle in der Notfallmedizin sowie zur Physiologie der Temperaturregulation und zur Pathophysiologie von Hitzeerkrankungen geben.
Hitze als Gesundheitsgefahr
Wie sich Hitze auf unsere Gesundheit auswirken kann, zeigt die nachfolgende Grafik des Robert Koch-Instituts sehr gut, denn die Arten wie die Hitze unsere Gesundheit in Mitleidenschaft ziehen kann sind unglaublich manigfaltig.
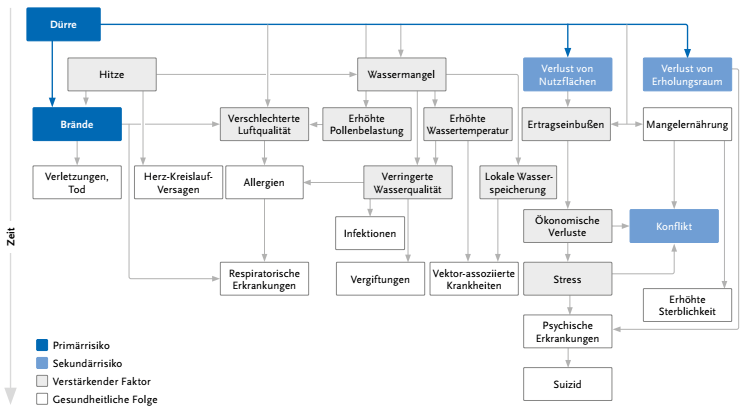
(Quelle: Butsch, Carsten. „Gesundheitliche Auswirkungen von Extremwetterereignissen – Risikokaskaden im anthropogenen Klimawandel“, 2023. https://doi.org/10.25646/11646.2.)
Trotz dieser manigfaltigen gesundheitlichen Folgen für uns wird das Thema Hitze als Gefahr für unser aller Gesundheit immer noch stark vernachlässigt, jedoch zeigen die Zahlen der letzten Jahre wie stark die Auswirkungen schon sind und es noch sein werden. Die angesprochenen Zahlen zeigen u.a. die folgenden Probleme:
- Zahl der hitzebedingten Todesfälle in Deutschland 2018: ca. 8.700
- früher gab es z.B. in den Jahren 1994, 2003, 2006, 2013 und 2015 einzelne markante Hitzesommer, aber seit 2018 gibt es jährlich Hitzewellen mit mindestens drei aufeinander folgenden Tagen mit einer Tageshöchsttemperatur von über 30 °C (sog. Hitzetage)
- bis zum Ende Jahrhunderts könnte es bundesweit jährlich bis zu 8500 zusätzliche hitzebedingte Todesfälle geben
- durchschnittlich 25.000 hitzebedingte Tote gibt es jährlich in Europa
- Inzidenzzahlen für hitzebedingte Erkrankungen schwanken in der Literatur stark (Inzidenz des Hitzschlags liegt bei ca. 0,2 pro 1000 Personen pro Jahr)
- Hitzschlag ist für ca. 2 % der plötzlichen Todesfälle bei jungen Sportler*innen verantwortlich
Wie schon angesprochen sind die Zahlen der hitzebedingten Todesfälle in den letzten Jahren immer größer geworden. Die genauen Zahlen findet ihr in der nachfolgenden Tabelle:
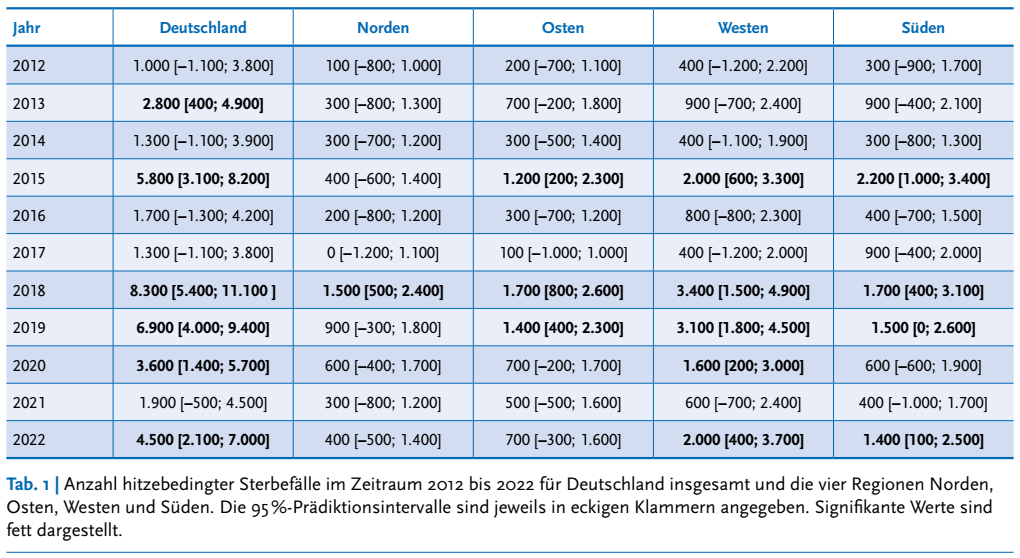
Im letzten Jahr gab es im Sommer rund 3.200 hitzebedingte Sterbefälle in Deutschland und etwa 2.700 davon, also knapp 85 %, waren Personen > 75 Jahren. Um sich auf den jeweiligen Dienst im Hochsommer in der Präklinik oder in der Notaufnahmen vorzubereiten, hilft ein Blick in das Hitzewarnsystem des Deutschen Wetterdienstes. Dort sind aktuellsten Informationen über Hitzeereignisse in Deutschland zu finden. Zusätzlich findet man in den Sommermonaten jede Woche den Wochenbericht zur hitzebedingten Mortalität des Robert Koch-Instituts aufgeschlüsselt nach dem Alter und Geschlecht.
Bevor es losgeht mit den Hitzenotfällen sei nur noch auf die Risikogruppen für hitzebedingte Erkrankungen hingewiesen, denn auch die Hitzenotfälle sind manchmal ein Chameleon:
- Menschen ab 65 Jahre
- ältere alleinlebende Menschen, die Probleme mit ihrer Mobilität haben
- pflegebedürftige Menschen
- Säuglinge und Kleinkinder
- Menschen mit Vorerkrankungen
- Menschen mit akuten Erkrankungen
- Menschen, die im Freien arbeiten und die körperlich schwer arbeiten
- Menschen in besonderen Lebenslagen (z. B. Obdachlose, Menschen mit Süchten)
Was ist ein Hitzschlag? (2024)
Bei einem Hitzschlag handelt es sich um lebensbedrohliche Hitzeerkrankung, welche Folge einer längeren und ausgeprägten Überwärmung des Körpers handelt. Die Körperkerntemperaturen steigt hierbei auf über 42 °C. Der Hitzschlag ist effektiv eine nichtinfektiöse Entzündungsreaktion bei einer stark erhöhten Körpertemperatur, die sukzessive zur Beeinträchtigung aller lebenswichtigen Organe und schlussendlich zum multiplen Organversagen führt.
Pathophysiologie
Beim Hitzschlag wird zwischen dem klassischen Hitzschlag und dem anstrengungsassoziierten Hitzschlag (Überlastungshitzschlag) unterschieden, wobei der Überlastungshitzschlag die seltenere Erscheinungsform darstellt.
Kurz und knapp gesagt ist ein Hitzschlag das Ergebnis eines hitzebedingten Anstieg der Körperkerntemperatur auf > 40,5 – 41,5 °C mit Versagen der körpereigenen Thermoregulation. Zusätzlich kommt es durch Flüssigkeitsverlust zu einer Hypovolämie und dadurch zu einer Hypotonie mit verminderter Nierenperfusion. Konsequenz ist eine Oligurie (Urinmenge < 500 mL/d) und eine steigende Harnstoffkonzentration im Körper. Zusätzlich kommt es zu einer gestörten Blutgerinnung, welche in Verbindung mit Tachykardie, Hypovolämie und Hypotonie zu einem gesteigerten Sauerstoffverbrauch sowie einer erhöhten CO2-Produktion und einer Tachypnoe führen. Je länger dieser Gesamtzustand anhält, kommt es zu einer größeren direkten Zellschädigung, v.a. der Hepatozyten, der vaskulären Endothelzellen und der Neuronen. Schlussendlich kommt es dadurch zu einer systemischen Entzündungsreaktion mit Zytokinausschüttung (SIRS) oder damit zu einem Multiorganversagen mit zellulärer Apoptose.
Beim Hitzschlag wird zwischen dem klassischen Hitzschlag und dem anstrengungsassoziierten Hitzschlag (Überlastungshitzschlag) unterschieden, wobei der Überlastungshitzschlag die seltenere Erscheinungsform darstellt.
klassischer Hitzschlag
Von einem klassischen Hitzschlag sind i.d.R. eher Kinder, ältere Personen sowie Menschen mit relevanten Vorerkrankungen betroffen. Hier kommt es zum zuvor beschriebenen Verlauf durch die entstandene passive Aufwärmung des Körpers i.d.R. bei schwülheißem Wetter verbunden mit einer starken Dehydratation und einer zunehmenden Unfähigkeit zu Schwitzen. Grund hierfür sind meist eine zu geringe Flüssigkeitszufuhr und eine erhöhten Flüssigkeitsverlust, z.B. durch die Schweißbildung hemmende Medikamente wie Diuretika oder Anticholinergika.
Zu einem klassischen Hitzschlag kommt es bei jüngeren Menschen nur selten. Hier sind mögliche Ursachen z.B. der Saunabesuch oder die Einnahme von Drogen wie Amphetaminen oder LSD, da diese die endogene Wärmeproduktion steigern.
Überlastungshitzschlag
Im Gegensatz zum klassischen Hitzschlag sind beim Überlastungshitzschlag hohe Außentemperaturen nicht zwingend notwendig, sondern kann auch bei Außentemperaturen von um die 0 °C auftreten, denn hier kommt es auf die Summe verschiedener Faktoren an wie z.B. extremes Training oder schwere körperliche Arbeit + stark wärmeisolierende Kleidung.
Pathophysiologisch ähnelt der anstrengungsassoziierte Hitzschlag dem klassischen Hitzschlag. Dieser wird jedoch durch die zusätzlich Wärmeproduktion, bedingt durch die ausgeprägte Muskelarbeit größerer Muskelgruppen, sowie durch den erhöhten Flüssigkeitsverlust begünstigt. In Zahlen ausgedrückt kann es durch die Muskelarbeit zu einer zehnfach erhöhten Wärmebildung im Körper kommen. Der Überlastungshitzschlag entsteht hierbei über einen kürzeren Zeitraum von Minuten bis wenigen Stunden und es kommt i.d.R. zum plötzlichen Auftreten der Symptome. Zusätzlich funktioniert bei rund 50 % der Patient*innen die Schweißproduktion noch.
Des Weiteren ist die Ausbildung eines anstrengungsassoziierte Hitzschlag von weiteren Faktoren abhängig wie z.B.
- akute Infekte und Erkrankungen
- Dehydratation
- Störungen im Elektrolythaushalt
- Übermotivation
- unzureichende Akklimatisation
- Medikamenteneinnahme
Symptomatik
Grundsätzlich besteht der Hitzschlag wie so viele Krankheitsbilder aus einem Trias aus Symptomen. Beim Hitzschlag sind dies die folgenden drei Symptome:
- erhöhte Körpertemperatur (KKT > 40 °C)
- zerebrale/neurologische Symptome (s.u.)
- stark erhöhte Umgebungstemperatur ODER starke körperliche Belastung
Um den Notfallcharakter des Hitzschlags zu betonen sei auf die Mortalität von bis zu 50 % bei Vorliegen von Koma, Rhabdomyolyse, Leberversagen und Gerinnungsstörungen hingewiesen.
klassicher Hitzschlag
I.d.R. warme/heiße, oft schwüle Außentemperaturen und häufig schon ein oder zwei Tage bestehende mildere Symptome wie Schwäche, Benommenheit und/oder Übelkeit.
- warme/heiße, oft schwüle Außentemperaturen
- ausgeprägte Elektrolytstörungen
- ausgeprägte Hypovolämie
- selten erhöhte Lactatwerte
- selten ausgeprägte Rhabdomyolyse
- quantitative und qualitative Bewusstseinsstörung (z.B. Agitation, Verwirrtheitszustände, plötzlich einsetzender Bewusstseinsverlust bis Koma)
- neurologische Symptome wie Kopfschmerzen, Schwindel, Erbrechen, Krampfanfälle, Aphasie und ggf. auch Meningismus als Zeichen für steigenden Hirndruck
- quantitative und qualitative Bewusstseinsstörung (z.B. Agitation, Verwirrtheitszustände sowie im Verlauf auch Koma möglich)
- Tachykardie und im Verlauf Hypotonie
- Tachypnoe bzw. Hyperventilation
- heiße, gerötete, trockene Haut (später grau, zyanotisches Hautkolorit; i.d.R. kein Schwitzen)
- Oligurie und ggf. Durchfall
- oft begleitende Exsikkose
akuter, anstrengungsassoziierter Hitzschlag („exertional heat stroke“)
I.d.R. bei oftmals normalen, ggf. auch kühlen Außentemperaturen und oftmals plötzlich auftretende Symptomatik wie Synkope bzw. kurzzeitige Bewusstlosigkeit.
- neurologische Symptome wie Kopfschmerzen, Schwindel, Erbrechen, Krampfanfälle, Aphasie und ggf. auch Meningismus als Zeichen für steigenden Hirndruck
- quantitative und qualitative Bewusstseinsstörung (z.B. Agitation, Verwirrtheitszustände, plötzlich einsetzender Bewusstseinsverlust bis Koma)
- ausgeprägte Rhabdomyolyse
- im Verlauf akutes Nierenversagen bis Multiorganversagen
- sehr hohe Serum-Lactat-Werte
- Tachykardie und im Verlauf Hypotonie
- Tachypnoe bzw. Hyperventilation
- ggf. Durchfall
- heiße, gerötete, trockene Haut (später grau, zyanotisches Hautkolorit; in bis zu 50 % der Fälle Transpiration noch möglich)
Anamnese & Diagnostik
- Anamnese, v.a. bzgl. Trinkverhalten, Trinkmenge, Tätigkeiten vor Symptomeintritt
- vollständiges Monitoring mit SpO2, HF, RR, EKG, BZ, Pupillen, GCS etc.
- regelmäßige Temperaturmessung immer an der gleichen Stelle (keine Nutzung von Infrarot-Stirn-Thermometern; am besten rektale Temperaturmessung, Ösophagus- oder Blasenkatheter.Temperatursonde)
Unterscheidung klassischer & Überlastungshitzschlag
| klassischer Hitzschlag | Überlastungshitzschlag | |
|---|---|---|
| Alter | Kinder, Ältere | Jugendliche und sportlich aktive Erwachsene |
| Auftreten | epidemisch (Hitzeperioden) | sporadisch, jede Jahreszeit |
| Aktivitätsstatus | sitzend | sportlich aktiv |
| Gesundheitsstatus | chronisch krank | generell gesund |
| Medikation | häufig | normalerweise keine |
| Pathomechanismus | Aufnahme der Umgebungshitze und geringere Hitzeabgabe | exzessive Hitzeproduktion und überforderte Hitzeabgabe |
| Schwitzen | kann fehlen (trockene Haut) | normalerweise vorhanden (feuchte Haut) |
| ZNS-Störungen | häufig | häufig |
Risikofaktoren
klassischer Hitzschlag
– ältere Menschen
– Kinder
– soziale Isolation
– Bettlägerigkeit
– körperl. Schwäche
– fehlende Klimaanlage
– Leben im Dachgeschoss
– Hitzewelle
– psychische Erkrankungen
– kardiopulmonale Erkrankungen
– chron. Erkrankungen
Überlastungshitzschlag
– wärmeisolierende Kleidung
– vorausgegangene starke körperliche Belastung
– kürzlich vorangegangener Drogen-/Alkoholkonsum
– Mangel an Schlaf, Essen, Wasser
– Mangel an körperlicher Fitness
bei beiden Unterformen
– Übergewicht
– akutes Fieber
– bestehende dehydrierende Erkrankungen
– Einnahme dehydrierender Medikamente
– Hauterkrankungen (z. B. Anhidrose, Schuppenflechte)
– Stoffwechsel-erkrankungen mit erhöhter Wärmeproduktion (z. B. Thyreotoxikose)
– mangelnde Akklimatisierung
– vorangegangener Hitzschlag
Differenzialdiagnosen
- endokrine Erkrankungen wie Phäochromozytom oder thyreotoxische Krise
- infektiöse Erkrankungen wie Hirnabszess, Enzephalitis, Meningitis, Sepsis, Malaria, Tetanus, Typhus
- kardiologische Erkrankungen wie Herzinfarkt, arterielle Hypertonie
- neurologische Erkrankungen wie Schlaganfall oder Krampfanfall
- toxikologische Notfallbilder wie Alkoholentzug, Drogenkonsum, anticholinerges Syndrom, maligne Hyperthermie
- psychiatrische Erkrankungen bei Depressivaeinnahme von MAO-Hemmer, SSRI o.Ä.
Therapie
- Transport in Krankenhaus mit Möglichkeit der raschen Kühlung der Patient*innen und freie Intensivkapazität (ITS als Ziel aufgrund hoher Mortalitätsraten)
ABCDE-Schema bei Verdacht auf Hitzschlag
- A – „Airway“
- Esmarch-Handgriff, Einlage Wendel- oder Guedel-Tubus bei schnarchendem AG
- ggf. Atemegssicherung mit SGA, ET o.Ä. im Rahmen von Notfallnarkose (CAVE: ETI ist Goldstandard)
- B – „Breathing“
- frühzeitige Sauerstoffgabe über Maske bei Dyspnoe, Zyanose etc. (min. 10 L/min)
- ggf. assistierte Beatmung bei Apnoe, Schnappatmung etc.
- ggf. kontrollierte Beatmung nach Intubation
- C – „Circulation“
- Anlage mehrerer großlumiger Venenzugänge
- Volumentherapie und Ausgleich von Elektrolytverlusten
- CAVE: am besten gekühlte isotone oder hypertone VEL ohne Lactatanteil (CAVE: Gefahr der akuten kardialen Dekompensation bei Hyperinfusion)
- präklinisch max. 1 L wegen Gefahr einer Verdünnungshyponatriämien (bei Kindern 20 ml/kgKG)
- D – „Disability“
- ggf. (Schutz-)Intubation bei GCS ≤ 8
- ggf. BZ-Korrektur bei Hypoglykämie
- E – „Exposure/Environment“
- Öffnen bzw. Entfernen beengender Kleidungsstücke
- Verbringen in kühle Umgebung
- Oberkörperhochlagerung bei stabilem Kreislauf, Flachlagerung bei Hypotension oder Stabile Seitenlage bei Bewusstlosigkeit
- rasche Kühlungsmaßnahmen ( am besten komplettes Eintauchen in kaltes Wasser schon an der Einsatzstelle; siehe Kühlungsmethoden)
- ggf. Schnelle Traumauntersuchung bei V.a. Verletzungen
Kühlungsmethoden
- präklinische Kühlungsansätze
- großflächiges Bedecken des entkleideten Oberkörpers und der Extremitäten mit Eis („crushed ice“)
- Bedecken des Körpers mit in Eiswasser bzw. in möglichst kaltem Wasser getränkten Handtüchern
- primär innerklinische Ansätze
- schnellste und effektivste Kühlung ist mit Eintauchen des Patienten bis zum Hals in Eiswasser (1 – 26 °C gemäß ERC-LL) möglich, auch bei älteren und vorerkrankten Patient*innen (CAVE: wenn möglich Einsatz auch schon unmittelbar am Ort des Geschehens)
- vergleichbare Kühlungsraten sind mit evaporativen Ansätzen wie z.B. dem Besprühen mit rund 15 °C kalten Wasser bei gleichzeitigem Luftstrom von ca. 40 °C mittels Warmluftgebläse zur Prävention von Vasokonstriktion und starker Muskelaktivität möglich (höhere Temperaturen des Luftzugs bedingen höhere Kerntemperatursenkung –> 0,31 °C/min. bei 39,5 °C Körperkernausgangstemperatur und Verwendung von Leitungswasser mit 15 °C und Ventilation warmer Luft mit 0,5 m/sec und Temperatur von 45 – 48 °C)
- Kühlung mittels invasiver Verfahren wie ECMO
- Kühlung mittels Coolpacks in Nacken, beide Axillae und die Leisten oder Gbe gekühlter Infusionslösung ist eine völlig unzureichende alleinige Maßnahme und sollte nur additiv zu effektiveren Verfahren angewendet werden
- bei belastungsinduziertem Hitzschlag Abkühlgeschwindigkeit von > 0,10 °C anstreben
- Kühlungsmaßnahmen bis zur Ziel-Körperkerntemperatur von 39-38,5°C durchführen (CAVE: nach Erreichen der Temperatur Maßnahmen pausieren, um überschießende Hypothermie zu verhindern)
- CAVE: Kühlungsmaßnahmen können periphere Vasokonstriktion bzw. Zittern durch externen Kältereiz auf der Haut bedingen und so den Kühlungseffekt abschwächen bzw. verlangsamen
Weitere Informationen zu den verschiedenen Kühlungsmethoden sind in der aktuellen Ausarbeitung „Emergency Cooling for Severe Heat Related Illnesses“ des National Centre for Disease Control des Ministry of Health & Family Welfare in Indien zu entnehmen. Aus dieser stammen auch die zwei nachfolgenden Grafiken.
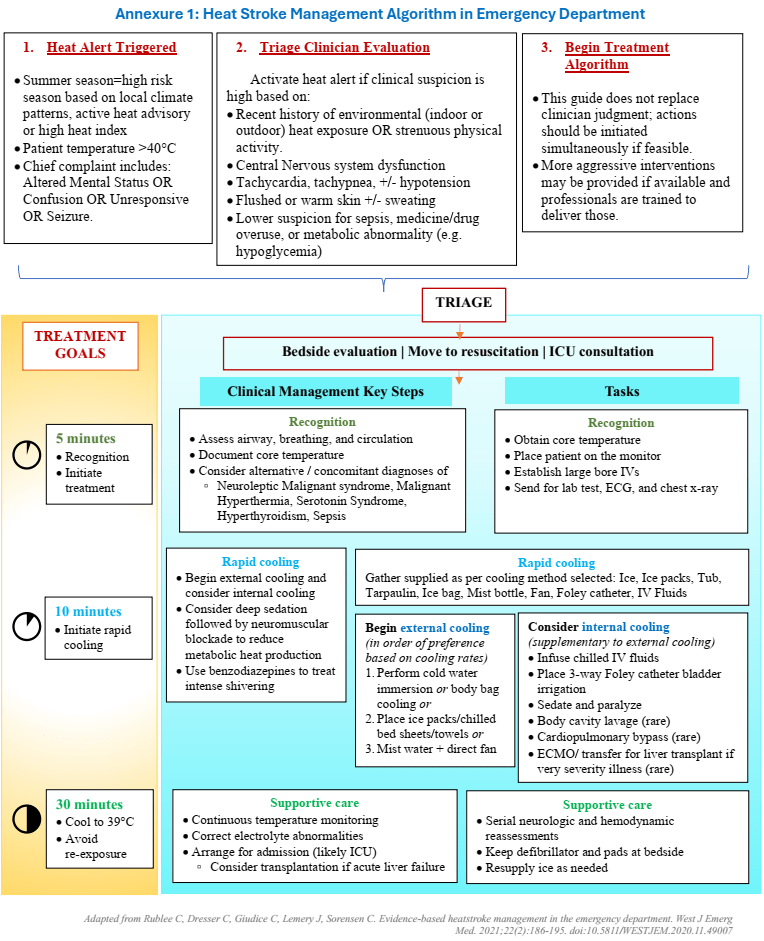
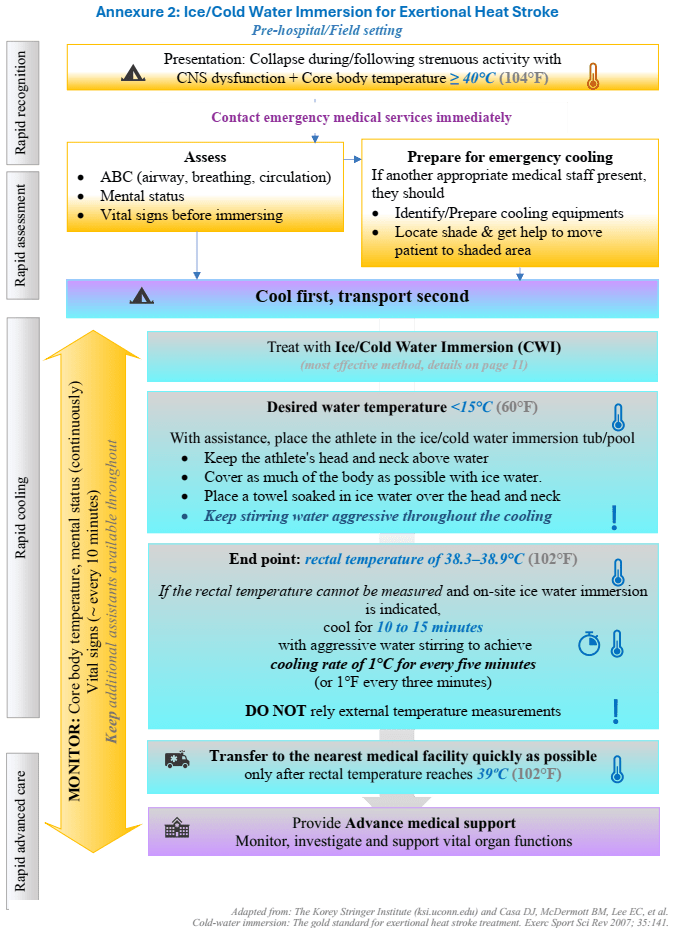
medikamentöse Therapie
- bei Schock Gabe von 1000 – 2000 ml kristalloide Lösung innerhalb von 1 – 2 h
- antikonvulsive Therapie bei zerebralen Krampfanfällen (5 – 10 mg Diazepam oder 2,5 – 5 mg Midazolam i. v.)
- KEINE Dantrolen- oder Antipyretika-Gabe, da wirkungslos
- ggf. bei Schocksymptomatik Katecholamingabe
- ggf. medikamentöse Behandlung von Komplikationen
Musterhitzeschutzplan für den Rettungsdienst (2025)
Das Motto des Hitzeaktionstag 2025 lautet „Deutschland hitzeresilient machen – wir übernehmen Verantwortung“ und passend dazu wurde vor einigen Wochen (06.03.2025) auch ein „Musterhitzeschutzplan für den Rettungsdienst“ von der Deutschen Allianz Klimawandel und Gesundheit (KLUG) veröffentlicht. Nachfolgend findet Ihr die wichtigsten Punkte aus dem Musterhitzeschutzplan für den Rettungsdienst, der für mehr Schutz für Einsatzkräfte und Patient*innen angesichts von zunehmenden Hitzewellen sorgen soll:
Maßnahmen zur Vorbereitung auf den Sommer
- Organisation
- verantwortliche Person(en) für die Entwicklung, Umsetzung und laufende Evaluierung eines Hitzeschutzplans benennen
- Risiken und Maßnahmen des letzten Sommers beurteilen
- Auswahl von Anpassungsmaßnahmen abhängig von der Hitzewarnstufe entsprechend der Struktur der Wache
- interne Kommunikationsstruktur bei Hitzewarnung entwickeln und umsetzen (Warnkette) sowie Öffentlichkeitsarbeit zum Thema Hitze vorbereiten
- Spitzenbedarfskonzept für hitzebedingte Krisenszenarien erarbeiten
- Hitze in bestehende Übungskonzepte integrieren
- Informationsmaterial zu Risikofaktoren, Prävention und Erste-Hilfe-Maßnahmen bei hitzebedingten Erkrankungen bereitstellen
- Hitzeschutzkonzept unter den Mitarbeitenden aktiv bekannt machen
- kühle Orte auf der Wache und in der Umgebung identifizieren, ausweisen und zugänglich machen
- Prüfung der Anschaffung von Kühlmitteln, z. B. Kühlwesten, für besonders von Hitze betroffene Bereiche
- Vereinbarungen mit Krankenhäusern zur Bereitstellung bzw. Nutzung von kühlen Räumen und Getränken für Einsatzkräfte treffen
- Beteiligung an Hitzeschutzbündnissen auf kommunaler Ebene
- Mitarbeitende
- ganzjährig ausreichend Flüssigkeit zur Verfügung stellen
- bereits vorhandene digitale Fort- und Weiterbildungsangebote um Schulungsmodule im Bereich Hitzeschutz ergänzen
- bereits vorhandene Präsenz-Fort- und Weiterbildungsformate für Hitzeschutz-Schulungen nutzen
- besonders durch Hitze gefährdete Mitarbeitende erfassen und mögliche Wechsel des Einsatzbereiches in Hitzeperioden planen
- Hitze als regulären Bestandteil in die Gefährdungsbeurteilung des Arbeitsschutzes aufnehmen
- Mitarbeitende dazu motivieren, sich in den Gremien, in denen sie mitwirken, für optimierte Rahmenbedingungen zur Umsetzung von Hitzeschutzmaßnahmen einzusetzen (z. B. Dispatcher, Normen, Kodierung von Hitze)
- Klimasensible Personalplanung vorbereiten, unter Einbindung der Mitarbeitendenvertretungen und Betriebsräte:
- Regelungen zur Pausengestaltung
- Arbeitszeitverkürzung für Risikogruppen prüfen
- Änderung der Schichtform (z. B. längere Schichten, um Arbeitswege zu reduzieren und Ruhephasen zu verlängern)
- Patient*innen
- Ausrüstung zum aktiven Kühlen von Patient*innen bereithalten
- Behandlungsstandards für Hitze festlegen:
- Behandlung von hitzebedingten Erkrankungen
- veränderte Medikamentengabe bei Hitze
- Messen und Dokumentieren der Temperatur am Einsatzort
- Informationen über kommunale Hitzeschutzpläne und persönliche Schutzmaßnahmen (Websites, Flyer)
- Wache
- Erstellen eines Innen- und Außenraumplans für das gesamte Gelände mit Darstellung besonders hitzegefährdeter Bereiche, sowie kühler Orte und Erholungsbereiche (Heatmap)
- Lüftungs- und Kühlungskonzepte für Räumlichkeiten entwickeln
- vorhandene technische Hitzeschutzmöglichkeiten auf Funktionsfähigkeit überprüfen
- notwendige Zeit für eventuelle Reparaturen/Materialbestellungen berücksichtigen (z.B. Beschattungsanlagen, Kühltechnik, Trinkwasserspender)
- Möglichkeiten zur Geräteabschaltung prüfen und Kriterien entwickeln, wann eine Abschaltung erfolgen soll
- Uberbrückungskonzept für Mangellagen (Energie, Wasser) erstellen, mit besonderem Fokus auf Brandmeldeanlagen, Serverräume, Elektroschalträume, wasser- und pumpenbetriebene Abwasseranlagen, Heizung- und zentrale Kühlanlagen, Steueranlaqen für zentrale Zugangs- und Sperrsysteme
- Rettungsmittel und Material
- Temperaturentwicklung der Fahrzeughalle evaluieren und ggf. notwendige Maßnahmen zum Schutz von Materialien (insbesondere Medikamente, Desinfektionsmittel) ergreifen, z.B.
- Standardmaterialprüfung: Blick auf Hitze(-schäden) haben
- Lagerungsmöglichkeiten für hitzeempfindliche Arzneimittel überprüfen und bereitstellen
- Nutzung von UV-Schutzfolien auf der Frontscheibe
- Temperaturentwicklung der Fahrzeughalle evaluieren und ggf. notwendige Maßnahmen zum Schutz von Materialien (insbesondere Medikamente, Desinfektionsmittel) ergreifen, z.B.
Maßnahmen während der Sommermonate (Mai bis September)
(zusätzlich zu Punkt 1)
- Mitarbeitende
- Informationsmaterialien (z. B. Flyer, Poster, digitale Anzeigetafeln) nutzen
- Resilienz bei Hitze steigern, z. B. durch Sporteinheiten auf der Wache
- Patient*innen
- Hinweis auf lokale und überregionale Datenbanken, z. B. freiwilliges Notfallregister
- Sensibilisierung für Hitze-Risiken und Schutzmaßnahmen
- Wache
- Beobachtungen zu beeinträchtigender Raumsituation oder Hinweise auf hitzebedingte Gesundheitsbeeinträchtigung an Verantwortliche rückmelden
- kühle Orte, entsprechend der Heatmap, ausweisen
- Bereitstellen von UV-Schutz und ausreichend Trinkwasser für die Einsatzkräfte
- Speiseangebot an hohe Temperaturen anpassen
- auf die korrekte Lagerung von Lebensmitteln und Einhaltung von Kühlketten achten
- Rettungsmittel und Material
- Parken der Fahrzeuge möglichst im Schatten, um Aufheizen und Uberhitzen von technischen Geräten und Medikamenten zu vermeiden
- Fahrzeugcheck um tägliches Prüfen der Klimaanlage, von Fensterhebern und Sonnenblenden ergänzen
Maßnahmen bei Hitzewarnstufe 1 + 2
(zusätzlich zu Punkt 2)
- Organisation
- Warnkette auslösen und Maßnahmenkatalog umsetzen
- klimasensible Personalplanung durchführen
- Trainings- und Schulungszeiten auf die frühen Morgen- oder späten Abendstunden verlegen und diese kurz halten
- vorbereitete Öffentlichkeitsarbeit durchführen
- Mitarbeitende
- Einsatz- und Übungszeiten kurz halten
- durch eine klimasensible Personalplanung eine ausreichende Flüssigkeitszufuhr für Mitarbeitende ermöglichen
- rechtzeitig ablösen und nachalarmieren
- Pausen an kühlen Orten verbringen
- Anpassung der Kleidung bzw. der persönlichen Schutzausrüstung unter Berücksichtigung des Arbeitsschutzes
- bei ambulanter Versorgung: Patient:innen und An- und Zugehörige befähigen bzw. motivieren, Hitzeexposition zu verringern und ausreichend Flüssigkeit aufzunehmen
- Behandlung entsprechend dem festgelegten Standard bei Hitze anpassen
- Wache
- Maßnahmen zur Senkung der Raumtemperatur und zur Belüftung einleiten
- Rettungsmittel und Material
- Fahrzeughalle: Maßnahmen zur Senkung der Raumtemperatur und zur Belüftung einleiten, um Rettungsmittel und Material vor Hitzeschäden zu schützen
- Reinigen aller Rettungsmittel und Materialien auf die frühen Morgen- oder späten Abendstunden verlegen
- regelmäßig korrekte Kühlung von Medikamenten und Materialien überprüfen
- Nutzen von Faltpavillons, um Mitarbeitende und Patient*innen beim Einsatz im öffentlichen Raum vor Sonneneinstrahlung zu schützen
- Behandlungsstandards für hitzebedingte Erkrankungen im Rettungsmittel verfügbar haben
- bei hitzeexponierten Einsätzen Kühlwesten tragen
Maßnahmen zur mittel- und langfristigen Anpassung
- Wache
- Umsetzung von mittel- und langfristigen technischen Hitzeschutzmaßnahmen in allen Bereichen der Rettungswache (z. B. Fassadenbegrünung, Hitzeschutzfolien, kühlende Vorhänge)
- bei Neubau sowie Umbau- und Renovierungsmaßnahmen das Thema „Anpassung an Extremtemperaturen“ bei der Planung berücksichtigen
- Einfluss auf direkte Umgebung der Wache und Stadtplanung ausüben:
- eventuelle Hitzeinseln in Einzugsbereichen beseitigen bzw. abmildern (z. B. hitzeresistente und hypoallergene Begrünung, Aufhebung von Versiegelungen, hitzereduzierende Anstriche und Bodenbeläge etc.)
- Trinkbrunnen/Wasserspender installieren
- Kühlräume/Cooling-Center einrichten
Quellen
Grundsätzliches & Hitzschlag
- An Der Heiden, Matthias, Stefan Muthers, Hildegard Niemann, Udo Buchholz, Linus Grabenhenrich, und Andreas Matzarakis. „Schätzung hitzebedingter Todesfälle in Deutschland zwischen 2001 und 2015“. Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz 62, Nr. 5 (Mai 2019): 571–79. https://doi.org/10.1007/s00103-019-02932-y.
- Bein, Thomas. „Pathophysiologie und Management der Hitzeerkrankung“. Medizinische Klinik – Intensivmedizin und Notfallmedizin 119, Nr. 5 (Juni 2024): 373–80. https://doi.org/10.1007/s00063-023-01072-1.
- Bundesanstalt für Arbeitsschutz und Arbeitsmedizin. „Klima am Arbeitsplatz – Empfehlungen für heiße Sommertage in Arbeitsstätten – Bundesanstalt für Arbeitsschutz und Arbeitsmedizin“. Zugegriffen 3. Juni 2024. https://www.baua.de/DE/Themen/Arbeitsgestaltung/Physikalische-Faktoren/Klima-am-Arbeitsplatz/Sommertipps.html.
- Bundesärztekammer. „Save the Date: Zweiter Hitzeaktionstag am 05.06.2024“, 3. April 2024. https://www.bundesaerztekammer.de/presse/aktuelles/detail/save-the-date-zweiter-hitzeaktionstag-am-05062024.
- Bundesministerium für Gesundheit. „Fakten und Grundlagen – Hitze Service“. Hitzeservice (blog). Zugegriffen 3. Juni 2024. https://hitzeservice.de/fakten-und-grundlagen/.
- Bundesministerium für Gesundheit. „Gesundheitsrisiko Hitze“, 24. Mai 2024. https://www.bundesgesundheitsministerium.de/themen/praevention/hitze.
- Bundeszentrale für gesundheitliche Aufklärung. „Gesundheitsrisiken von Hitze | BZgA – Klima – Mensch – Gesundheit“. Klima Mensch Gesundheit. Zugegriffen 4. Juni 2024. https://www.klima-mensch-gesundheit.de/hitzeschutz/gesundheitsrisiken-von-hitze/.
- Bund/Länder Ad-hoc Arbeitsgruppe Gesundheitliche Anpassung an die Folgen des Klimawandels (GAK). „Handlungsempfehlungen für die Erstellung von Hitzeaktionsplänen zum Schutz der menschlichen Gesundheit“. Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz 60, Nr. 6 (Juni 2017): 662–72. https://doi.org/10.1007/s00103-017-2554-5.
- Goel, Atul, Hrsg. „Emergency Cooling for Severe Heat Related Illnesses“. “National Centre for Disease Control” Ministry of Health & Family Welfare. Zugegriffen 4. Juni 2024. https://ncdc.mohfw.gov.in/wp-content/uploads/2024/03/Emergency-Cooling-for-Severe-Heat-Related-Illnesses_March2024_NPCCHH.pdf.
- Gortner, Ludwig, und Sascha Meyer, Hrsg. Duale Reihe Pädiatrie. 5. Aufl. Stuttgart: Georg Thieme Verlag, 2018. https://doi.org/10.1055/b-005-145246.
- Grothmann, Torsten, und Romy Becker. „Der Hitzeknigge – Tipps für das richtige Verhalten bei Hitze“. Herausgegeben von KomPass Kompetenzzentrum Klimafolgen und Anpassung. Umweltbundesamt, 2021. https://www.umweltbundesamt.de/sites/default/files/medien/1410/publikationen/210215-hitzeknigge-allgemein-bf.pdf.
- Günster, Christian, und Caroline Schmuker. „Gesundheit und Klimawandel – welche Potenziale haben versorgungsnahe Daten?“ Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz 67, Nr. 2 (1. Februar 2024): 155–63. https://doi.org/10.1007/s00103-023-03828-8.
- Hinkelbein, Jochen, Fabian Spöhr, und Wolfgang A. Wetsch, Hrsg. Kurzlehrbuch Anästhesie, Intensivmedizin, Notfallmedizin und Schmerztherapie. 2. Aufl. Stuttgart: Georg Thieme Verlag, 2018. https://doi.org/10.1055/b-006-149436.
- Hitzeaktionstag. „Hintergrund“. Zugegriffen 4. Juni 2024. https://hitzeaktionstag.de/de/faq/.
- Jendyk, Ralf, und P. Maisel. „S1-Leitlinie Hitzebedingte Gesundheitsstörungen in der hausärztlichen Praxis“. Herausgegeben von Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin e.V. Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften, 30. Juni 2020. https://register.awmf.org/assets/guidelines/053-052l_S1_Hitzebedingte-Gesundheitsstoerungen-Hausarztpraxis_2020-09.pdf.
- KLUG – Deutsche Allianz Klimawandel und Gesundheit e.V., Hrsg. „Erstversorgung hitzebedingter Notfälle“. KLUG – Deutsche Allianz Klimawandel und Gesundheit e.V., 1. Mai 2022. https://hitzeschutz-berlin.de/wp-content/uploads/2022/06/Handout_Hitzebedingte_Notfaelle_Aerztinnen_Druck.pdf.
- Koch, Sebastian, Rico Kuhnke, Torsten Allenberg, Sven Baumgarten, Vanessa Billing, Burghard Binting, Alice Brand, und Lars Burmann. Notfallsanitäter. retten. Stuttgart nNew York: Georg Thieme Verlag, 2023.
- Leyk, Dieter. „Gesundheitsgefahren und Interventionen bei anstrengungsbedingter Überhitzung“. Deutsches Ärzteblatt, 5. August 2019. https://www.aerzteblatt.de/archiv/209069/Gesundheitsgefahren-und-Interventionen-bei-anstrengungsbedingter-Ueberhitzung.
- Lipman, Grant S., Flavio G. Gaudio, Kurt P. Eifling, Mark A. Ellis, Edward M. Otten, und Colin K. Grissom. „Wilderness Medical Society Clinical Practice Guidelines for the Prevention and Treatment of Heat Illness: 2019 Update“. Wilderness & Environmental Medicine 30, Nr. 4 (Dezember 2019): S33–46. https://doi.org/10.1016/j.wem.2018.10.004.
- Lott, Carsten, Anatolij Truhlář, Annette Alfonzo, Alessandro Barelli, Violeta González-Salvado, Jochen Hinkelbein, Jerry P. Nolan, u. a. „European Resuscitation Council Guidelines 2021: Cardiac Arrest in Special Circumstances“. Resuscitation 161 (April 2021): 152–219. https://doi.org/10.1016/j.resuscitation.2021.02.011.
- Müller, Sönke, Hrsg. MEMORIX Notfallmedizin. 9. Aufl. Stuttgart: Georg Thieme Verlag, 2011. https://doi.org/10.1055/b-002-37736.
- Muth, C. M. „Hitzeerkrankungen“. Notfall + Rettungsmedizin 23, Nr. 4 (Juni 2020): 299–312. https://doi.org/10.1007/s10049-020-00716-5.
- Naß, Daniela, und Edgar Bauderer. „Sommer, Sonne, Hitzenotfall: Nicht selten lebensgefährlich“. Notfallmedizin up2date 15, Nr. 02 (Juni 2020): 137–46. https://doi.org/10.1055/a-1135-3575.
- Pape, Hans-Christian, Armin Kurtz, und Stefan Silbernagl, Hrsg. Physiologie. 10. Aufl. Stuttgart: Georg Thieme Verlag KG, 2023. https://doi.org/10.1055/b000000639.
- Sorensen Cecilia und Hess Jeremy. „Treatment and Prevention of Heat-Related Illness“. New England Journal of Medicine 387, Nr. 15 (12. Oktober 2022): 1404–13. https://doi.org/10.1056/NEJMcp2210623.
- Umweltbundesamt. „Gesundheitsrisiken durch Hitze“. Text. Umweltbundesamt, 4. Januar 2024. https://www.umweltbundesamt.de/daten/umwelt-gesundheit/gesundheitsrisiken-durch-hitze.
- Wagner, B. P. „Hitzeschäden bei Kindern und Jugendlichen – Pädiatrie – eMedpedia“. Springer Medizin – e.Medpedia, 8. Juli 2015. https://www.springermedizin.de/emedpedia/detail/paediatrie/hitzeschaeden-bei-kindern-und-jugendlichen?epediaDoi=10.1007%2F978-3-642-54671-6_131.
- Winkler, Maren, Jamela Seedat, und Heide Monning. „Epidemiologisches Bulletin 42/2022“. Herausgegeben von Robert Koch-Institut. . . Oktober, 2022. https://www.rki.de/DE/Content/Infekt/EpidBull/Archiv/2022/Ausgaben/42_22.pdf?__blob=publicationFile.
- Winklmayer, Claudia, Franziska Matthies-Wiesler, Stefan Muthers, Sebastian Buchien, Bernhard Kuch, Matthias An Der Heiden, und Hans-Guido Mücke. „Hitze in Deutschland: Gesundheitliche Risiken und Maßnahmen zur Prävention“, 2023. https://doi.org/10.25646/11645.
- Winklmayr, Claudia, Stefan Muthers, Hildegard Niemann, Hans-Guido Mücke, und Matthias An Der Heiden. „Hitzebedingte Mortalität in Deutschland zwischen 1992 und 2021“. Deutsches Ärzteblatt, 1. Juli 2022. https://www.aerzteblatt.de/archiv/225954/Hitzebedingte-Mortalitaet-in-Deutschland-zwischen-1992-und-2021.
Musterhitzeschutzplan für den Rettungsdienst (2025)
- Borck, Laura, Juliane Mirow, und Andrea Nakoinz. „Musterhitzeschutzplan für den Rettungsdienst“. Deutsche Allianz Klimawandel und Gesundheit, 3. März 2025. https://hitze.info/wp-content/uploads/2025/03/250303_Musterhitzeschutzplan-Rettungsdienst.pdf.
- Deutschen Allianz Klimawandel und Gesundheit (KLUG). „Neuer Musterhitzeschutzplan für den Rettungsdienst: Schutz für Einsatzkräfte und Patient:innen angesichts zunehmender Hitzewellen“. Zugegriffen 22. Mai 2025. https://www.klimawandel-gesundheit.de/neuer-musterhitzeschutzplan-fuer-den-rettungsdienst-schutz-fuer-einsatzkraefte-und-patientinnen-angesichts-zunehmender-hitzewellen/.
- Hitzeaktionstag. „Politische Forderungen“, 26. März 2025. https://hitzeaktionstag.de/politische-forderungen/.


Sei der Erste der einen Kommentar abgibt