veröffentlichende Fachgesellschaft: Deutsche Gesellschaft für Kardiologie – Herz- und Kreislaufforschung e.V. (DGK)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 10.07.2024
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1007/s12181-024-00696-7
Grundsätzliches
- nicht-traumatische Brustschmerzen sind einer der häufigsten Vorstellungsgründe in Notaufnahmen
- nicht-kardiale Ursachen unzureichend abgebildet bei Prozessen und diagnostischen Algorithmen in deutschen Chest Pain Units (i.d.R. ausgerichtet auf ischämische Ursachen von Brustschmerzen)
- patient*innenzentrierter Algorithmus mit dem Ziel der raschen Unterscheidung zwischen potenziell akut lebensbedrohlichen kardialen und nicht-kardialen sowie nicht akut lebensbedrohlichen Ursachen in Abhängigkeit der Risikokonstellation des akuten Thoraxschmerzes
- synonym genutzt werden von Patient*innen u.a. auch „Brustschmerz“, „Engegefühl“, „Unwohlsein“ und „Brennen“ sowie abweichende Lokalisation im Bereich des Kiefers oder der Schulter(n)
- nur etwa 25 % der Fälle von akutem „Thoraxschmerz“ sind auf koronare Herzerkrankungen zurückzuführen
- Begriff „Thoraxschmerz“ oder „Brustschmerz“, der immanent in der Chest Pain Unit ist, darf kein Alleinkriterium der Versorgung darstellen
Definitionen
- akuter Thoraxschmerz = neu aufgetretener (< 2 Monate) oder sich in Muster, Intensität oder Dauer im Vergleich zu vorherigen Episoden unterscheidender Thoraxschmerz
- chronischer Thoraxschmerz = reproduzierbar auftretende Symptome einer myokardialen Ischämie im Sinne einer stabilen Angina pectoris (in der Literatur nicht eindeutig definiert und daher genaue Abgrenzung nicht möglich)
- Charakteristika des akuten/chronischen Thoraxschmerzes können nach dem „OPQRST“-Schema im Rahmen einer strukturierten Schmerzanamnese erfasst werden
Charakteristika des akuten Thoraxschmerzes
- Unterscheidung der Angina pectoris in typische, atypische und eine nicht-kardiale Beschwerdesymptomatik
- Merkmale, die eher mit Myokardischämie in Verbindung gebracht werden, wurden klassischerweise oft als „typisch“ oder „atypisch“ differenziert
- Merkmale, die eher mit einer Ischämie in Verbindung gebracht werden, wurden als typisch bezeichnet
- „atypischer Brustschmerz“ ist ein problematischer Begriff, da er eigentlich Angina ohne typische Brustsymptome bezeichnen soll, aber häufiger verwendet wird, um das Symptom einem nicht-kardialen oder nicht-ischämischen Ursprung zuzuordnen
- EMPFEHLUNG: keine Verwendung des Begriffs atypischer Brustschmerz
- Betonung sollte eher auf den spezifischen Aspekten der Symptome, die ihren Ursprung in einer wahrscheinlichen Ischämie haben, liegen
- CAVE: „Brustschmerz“ ist ein weit gefasster Begriff und kann ebenfalls Schmerzen in den Schultern, Armen, dem Kiefer, dem Hals und dem Oberbauch umfassen
- eher Nutzung von Begriffen wie „(möglicherweise) kardial“ und „(möglicherweise) nicht-kardial“ zur Beschreibung der vermuteten Ursache der Brustschmerzen
diagnostisches Vorgehen
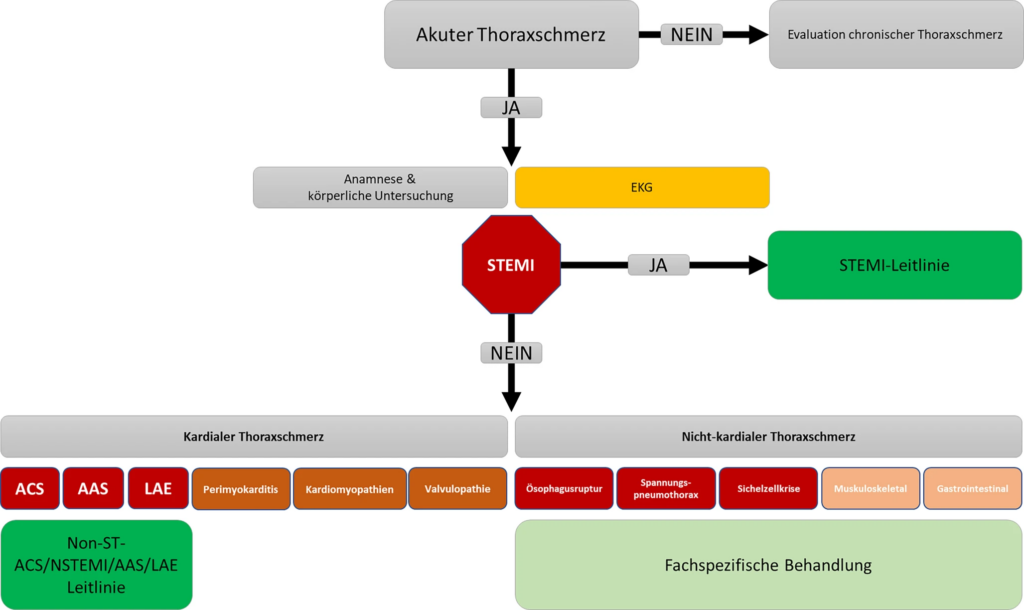
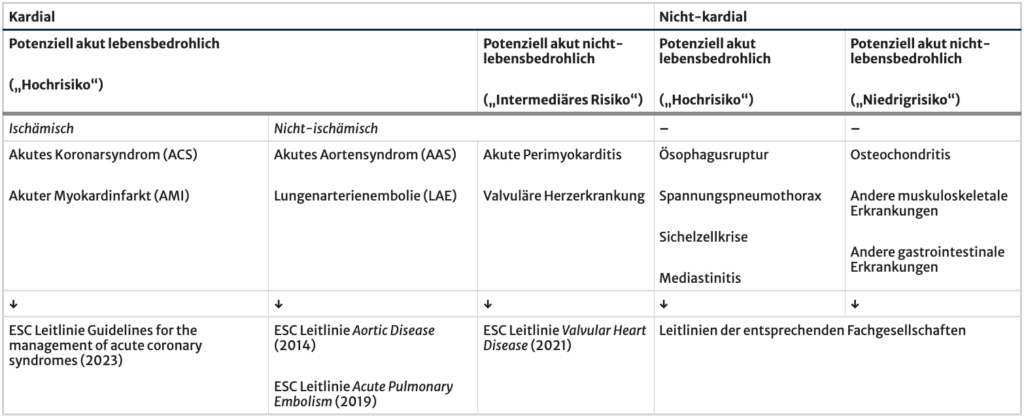
- Hauptaugenmerk des patientenzentrierten Algorithmus ist die rasche Unterscheidung zwischen potenziell akut lebensbedrohlichen kardialen und nicht-kardialen Ursachen in Abhängigkeit der Risikokonstellation des akuten Thoraxschmerzes und nicht akut lebensbedrohlichen Ursachen basierend auf der vermuteten Ätiologie (siehe Tabelle)
- kardiologische apparative Basisdiagnostik
- 12-Kanal-Ruhe-EKG als diagnostisches Instrument der 1. Wahl (innerhalb von 10 min geschrieben und interpretiert)
- weitere EKGs nach jeder Symptomveränderung, v.a. nach jedem neuen Schmerzereignis
- bei Erstregistrierung erweiterte Ableitungen (V3r, V4r bei inferiorem MI, V7 bis V9)
- Bestimmung kardialer Troponine (hs-cTn) mittels hochsensitiver Troponinassays zum Aufnahmezeitpunkt (CAVE: Ergebnisse innerhalb von 60 min vorliegend)
- ggf. zur weiteren Stratifizierung zusätzlich NT-proBNP und weitere Biomarker
- Blutgasanalyse sowie Bestimmung von laborchemischen Standarduntersuchungen wie Elektrolyte, Kreatinin, Blutbild, CRP, Gerinnungsstatus, ggf. D‑Dimere und bei Indikation zusätzliche erweiterte Laborparameter wie Schilddrüsenfunktionsparameter
- erweiterte weiterführende apparative Diagnostik
- transthorakale Echokardiographie, um akute Aortenerkrankung oder Rechtsherzbelastung z.B. im Rahmen einer Lungenarterienembolie zu identifizieren, aber auch valvuläre Ursachen (Durchführung v.a. bei begleitender hämodynamischer Instabilität, um die rechts- und linksventrikuläre Funktion zu beurteilen sowie Anzeichen einer mechanischen Komplikation zu identifizieren)
- CAVE: transthorakale Echokardiographie darf nicht zu relevanter Verzögerung der Versorgung der Patient*innen im Herzkatheterlabor führen
- ggf. Ultraschalldiagnostik, z. B. Abdomenultraschall, bei weiterer Differenzierung nicht-kardialer Ursachen
- im Verlauf zur Differenzialdiagnostik Computertomographie (z. B. beim AAS oder LAE nicht-kardialer Hochrisikoerkrankungen)
besondere Patient*innengruppen
- akuter Thoraxschmerz bei Patient*innen nach aortokoronarem Bypass (ACB)
- Vielzahl möglicher Ursachen eines akuten Thoraxschmerzes
- z.B. kardial-ischämischer ACS, aber auch kardial-nichtischämische Ursachen wie muskuloskeletale Schmerzen nach Sternotomie
- weitere Differenzialdiagnosen sind u.a. Perikarditis, Perikarderguss, sternale Wundinfektion oder sternale Wundheilungsstörung
- Patient*innen mit valvulärer Herzerkrankung (Klappenerkrankungen)
- Aortenklappenstenose oder Mitralklappeninsuffizienz können akuten Thoraxschmerz bedingen
- akuter Thoraxschmerz bei Patientinnen
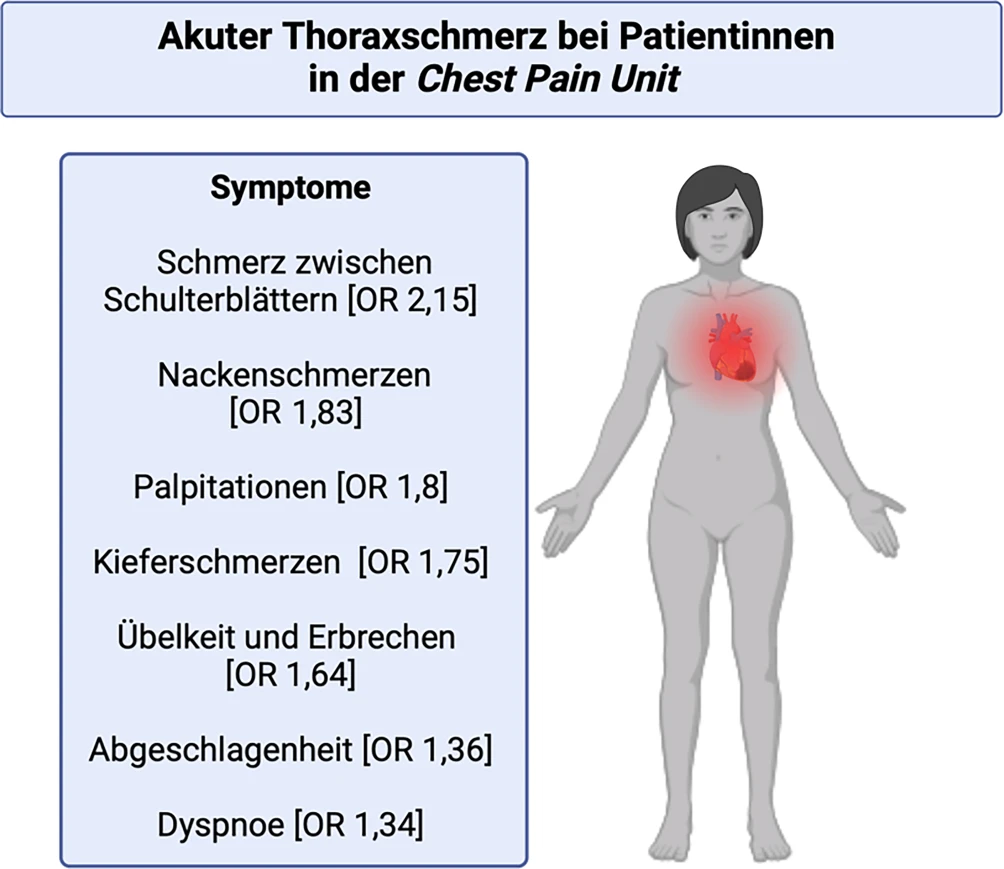
- akuter Thoraxschmerz bei Patient*innen mit variierendem kulturellem Hintergrund
- Symptome können je nach kulturellem Hintergrund unterschiedlich beschrieben werden
- Fortbildungen in kulturellen Kompetenzen können hierbei die Versorgung verbessern
- bei Personen, deren Muttersprache nicht Deutsch ist und Sprachbarrieren bestehen, sind Übersetzungsdienste empfohlen
- kardioonkologisches Patient*innenkollektiv
- bis zu 3 % der Patient*innen mit akutem Thoraxschmerz und ACS haben aktive Krebserkrankung
- aktive Krebserkrankungen können nicht-kardiale Ursache eines akuten Thoraxschmerzes sein (z. B. thorakale Malignome)
- kardiovaskuläre Erkrankungen können durch kardiotoxische Krebstherapie verursacht sein und zu akutem Thoraxschmerz führen
- Patient*innen unter Einfluss psychoaktiver Substanzen
- Legalisierung von Cannabis –> erhöhte autonome Stimulation, geänderte Plättchenfunktion oder Vasospasmus können zur multifaktoriellen Genese kardiovaskulärer Ereignisse (inkl. Cannabis-assoziierter AMI) führen
- ggf. auch höherer Anteil an Patient*innen mit Panikattacken möglich
- akuter Thoraxschmerz ist häufiges Symptom bei Patient*innen mit Kokain- und/oder (Met)Amphetamin-Abusus (tritt bei < 10 % der Substanznutzer auf)
Differenzialdiagnosen des nicht-kardialen akuten Thoraxschmerzes
- respiratorisches System
- Lungenarterienembolie
- Pneumothorax/Hämatothorax
- Pneumomediastinum
- Pneumonie
- Bronchitis
- Pleurareizung
- Malignom
- gastrointestinales System
- Cholezystitis
- Pankreatitis
- Hiatushernie
- gastroösophageale Refluxerkrankung
- Magenulkus
- Ösophagusspasmus
- Dyspepsie
- Brustwand
- Chondritis
- Trauma oder Entzündung
- Herpes zoster
- zervikale Radikulopathie
- Brusterkrankungen
- Rippenfraktur
- muskuloskeletale Verletzungen, Spasmus
- Mediastinitis
- psychologische Differenzialdiagnosen
- Panikstörung
- Angststörung
- Depression
- Somatisierungsstörung
- funktionelle Herzbeschwerden
- sonstige Differenzialdiagnosen
- Hyperventilation
- CO-Intoxikation
- Sarkoidose
- Bleivergiftung
- Bandscheibenprolaps
- Thoracic-Outlet-Syndrom
- unerwünschte Arzneimittelnebenwirkung (z. B. 5‑Fluoruracil)
- Sichelzellkrise


Sei der Erste der einen Kommentar abgibt