veröffentlichende Fachgesellschaft: European Society of Cardiology (ESC)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 30.08.2024
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1093/eurheartj/ehae178
Definitionen
- posturale/orthostatische Hypotonie: Abnahme des RRsys um ≥ 20 mmHg und/oder des RRdia um ≥ 10 mmHg, wenn die RR-Messung 1 und/oder 3 Minuten nach dem Aufstehen nach 5-minütiger Periode im Sitzen oder Liegen in stehender Position gemessen wird
- Weißkittel-Hypertonie: RR über dem Schwellenwert für die Hypertonie-Diagnose bei Messung in der Arztpraxis, aber unter dem Schwellenwert für die ambulante Messung (z.B. ≥ 140/90 mmHg in der Praxis, aber < 135/85 mmHg zu Hause/ambulant tagsüber)
- maskierte Hypertonie: RR unter dem Schwellenwert für die Hypertonie-Diagnose bei Messung in der Arztpraxis, aber über dem Schwellenwert für die ambulante Messung (z.B. < 140/90 mmHg in der Praxis, aber ≥ 135/85 mmHg zu Hause/ambulant tagsüber)
- hypertensiver Notfall: RR ≥ 180/110 mmHg mit Hypertonie-induzierter Endorganschädigung
- „dringende Hypertonie“ („hypertension urgency“): schwere Hypertonie ohne klinische Zeichen einer akuten Endorganschädigung
- Hypertonie in der Schwangerschaft: RRsys ≥ 140 mmHg oder RRdia ≥ 90 mmHg
- schwere Hypertonie in der Schwangerschaft: RRsys > 160 mmHg und RRdia von > 110 mmHg
- RR-Differenz zwischen den Armen: Unterschied des RRsys von > 10 mmHg
Pathophysiologie von erhöhtem Blutdruck und Hypertonie
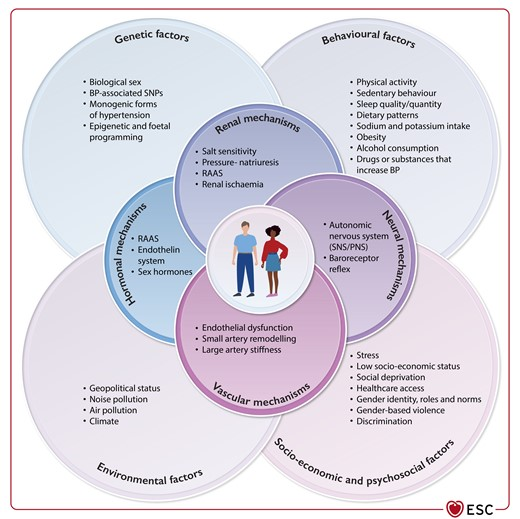
Klassifikation
| Office-RR | Home-RR | ambulanter Blutdruck am Tag | ambulanter Blutdruck bei Nacht | |
|---|---|---|---|---|
| nicht-erhöhter Blutdruck | < 120/70 mmHg | < 120/70 mmHg | < 120/70 mmHg | < 110/60 mmHg |
| erhöhter Blutdruck | 120/70 – < 140/90 mmHg | 120/70 – < 135/85 mmHg | 120/70 – < 135/85 mmHg | 110/60 – < 120/70 mmHg |
| Hypertension | ≥ 140/90 mmHg | ≥ 135/85 mmHg | ≥ 135/85 mmHg | ≥ 120/70 mmHg |
Blutdruckmessung
- Messung am besten nach 5-minütiger Ruhepause im bequemen Sitzen mit angewinkelten Beinen sitzen und angelehntem Rücken sowie gestütztem Arm (Blase bei Bedarf entleeren)
- Nutzung der Blutdruckmanschette in richtiger Größe (Länge der Blase sollte 75 – 100 % und Breite 35 – 50 % des Armumfangs betragen)
- Kleidung am Arm der Messung entfernen (CAVE: kein Hochkrempeln der Hemdsärmel)
- Manschette am Oberarm der Patient*innen in Höhe des Herzens anlegen (unterer Rand der Manschette einige Zentimeter oberhalb der Fossa antecubitalis)
- Stethoskop nicht unter der Manschette platzieren
- nichtinvasive RR-Messung mit auskultatorischen oder oszillometrischen Verfahren, wobei die auskultatorische Messung mithilfe eines Stethoskops zu bevorzugen ist
- bei Adipositas ohne korrekt sitzende Oberarmmanschette, Messung am Unterarm oder Handgelenk in Betracht ziehen
- drei Blutdruckmessungen im Abstand von jeweils 1-2 Minuten und zusätzliche Messungen nur, wenn die Messwerte um >10 mmHg abweichen (z.B. bei Herzrhythmusstörungen)
- erste Messung am besten an beiden Armen, um Differenzen festzustellen (nachfolgende Messungen am Arm mit dem höheren Blutdruck)
- zusätzlich Monitoring der Herzfrequenz, um Herzrhythmusstörungen auszuschließen
- Messung bzgl. posturale/orthostatische Hypotonie bei Patient*innen mit passender Klinik
Diagnostik
- Routinetests/-diagnosik bei Patient*innen mit erhöhtem Blutdruck oder Hypertonie
- Nüchternblutzucker (HbA1c, falls Nüchtern-BZ erhöht), Serumlipide (Gesamtcholesterin, LDL-Cholesterin, HDL-/Nicht-HDL-Cholesterin, Triglyceride), Natrium & Kalium, Hämoglobin und/oder Hämatokrit, Kalzium & TSH oder Kreatinin & eGFR
- 12-Kanal-EKG
- Nierenultraschall & Doppler bei Patient*innen mit chronischer Nierenerkrankung erwägen
- Fundoskopie bei RR > 180/110 mmHg für Nachweis einer hypertensiven Retinopathie erwägen
- ggf. Sonographie der Karotis- oder Oberschenkelarterien zur Erkennung von Plaque
- ggf. Schwangerschaftstest
- ggf. Urin-Stix
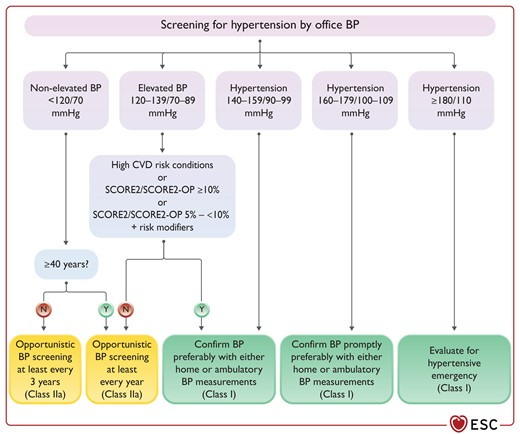
- Diagnostik-Pathway
Symptomatik bei hypertensiven Notfällen
abhängig von den betroffenen Organsystemen
- Kopfschmerzen
- Sehstörungen
- Brustschmerzen
- Kurzatmigkeit
- Schwindel
- andere neurologische Defizite
- hypertensiver Enzephalopathie mit Somnolenz, Lethargie, tonisch-klonische Krampfanfälle & kortikale Blindheit
akute Manifestationen von Organschädigungen
- Patient*innen mit schwerer akuter Hypertonie in Verbindung mit anderen klinischen Zuständen, die dringende Senkung des Blutdrucks erfordern, z.B. akut auftretende Aortendissektion, Myokardischämie, Eklampsie oder Herzinsuffizienz
- maligne Hypertonie, also extreme Blutdruckerhöhung und akute mikrovaskuläre Schädigung (Mikroangiopathie, z.B. Retinopathie mit Papillenödem, Enzephalopathie, DIC, akutes Herzversagen etc.)
- Patient*innen mit plötzlicher schwerer Hypertonie aufgrund Phäochromozytoms, die zu schweren akuten Organschäden führen können
Akuttherapie
- bei „dringender Hypertonie“ RR-Senkung, aber i.d.R. keine Krankenhauseinweisung nötig
- CAVE: keine Betablocker bei Einnahme von Sympathomimetika wie Methamphetamin o.Ä.
- Suche nach Endorganschädigungen und Prüfung, ob andere spezifische Maßnahmen nötig
- Suche nach und Beheben auslösender Ursachen für akuten RR-Anstieg und/oder andere Begleiterkrankung oder Schwangerschaft
Akutmanagement von hypertensiven Notfällen
- CAVE: keine schnelle & unkontrollierte oder übermäßige RR-Senkung
- ggf. auch orale anstatt intravenöser Applikation erwägen
- Dosierungen der gängigsten Medikamente zur Behandlung hypertensiver Notfälle
| Medikament | Wirkeintritt | Wirkdauer | Dosierung |
|---|---|---|---|
| Esmolol | 1 – 2 min | 10 – 30 min | 0,5 – 1 mg/kg als v i.v.; 50 – 300 μg/kg/min als Infusion i.v. |
| Metoprolol | 1 – 2 min | 5 – 8 h | 2,5 – 5 mg als Bolus i.v. über 2 min (ggf. Wdh. alle 5 min bis max. 15 mg) |
| Labetalol | 5 – 10 min | 3 – 6 h | 0,25 – 0,5 mg/kg als Bolus i.v.; 2 – 4 mg/min Infusion bis zum Erreichen des Ziel-RR, danach 5 – 20 mg/h |
| Fenoldopam | 5 – 15 min | 30 – 60 min | 0,1 μg/kg/min als Infusion i.v., Erhöhung alle 5 min in Schritten von 0,05 – 0,1 μg/kg/min bis zum Erreichen des Ziel-RR |
| Clevidipin | 2 – 3 min | 5 – 15 min | 2 mg/h als Infusion i.v., Erhöhung alle 2 min um 2 mg/h bis zum Erreichen des Ziel-RR |
| Nicardipin | 5 – 15 min | 30 – 40 min | 5 – 15 mg/h als Infusion i.v. mit Anfangsdosis 5 mg/h, Steigerung alle 15 – 30 min mit 2,5 mg bis zum Erreichen des Ziel-RR, danach Senkung auf 3 mg/h |
| Nitroglycerin | 1 – 5 min | 3 – 5 min | 5 – 200 μg/min als Infusion i.v., Steigerung um 5 μg/min alle 5 min |
| Nitroprussid | 1 – 2 min | 0,3 – 10 µg/kg/min als Infusion i.v., Steigerung um 0,5 µg/kg/min alle 5 min bis zum Erreichen des Ziel-RR | |
| Enalaprilat | 5 – 15 min | 4 – 6 h | 0,625 – 1,25 mg als Bolus i.v. |
| Urapidil | 3 – 5 min | 4 – 6 h | 12,5 – 25 mg als Bolus i.v.; 5 – 40 mg/h als Infusion i.v. |
| Clonidin | 30 min | 4 – 6 h | 150 – 300 μg als Bolus i.v. über 5 – 10 min |
| Phentolamine | 1 – 2 min | 10 – 30 min | 0,5 – 1 mg/kg als Bolus i.v. ODER 50 – 300 μg/kg/min als Infusion i.v. |
Akutmanagement bei akuter intrazerebraler Hämorrhagie oder akutem ischämischem Schlaganfall
- bei akutem ischämischem Schlaganfall frühzeitige, medikamentöse RR-Senkung in den ersten 24 h in folgenden Fällen erwägen
- vorsichtige Senkung auf RR < 180/105 mmHg in den ersten 24 Stunden bei Patient*innen, die für Reperfusionstherapie mit Thrombolyse i.v. oder mechanische Thrombektomie in Frage kommen
- bei Patient*innen mit ischämischem Schlaganfall, die keine Reperfusionsbehandlung erhalten und bei denen der RR ≥ 220/110 mmHg ist, vorsichtige Senkung des RR um etwa 15 % in den ersten 24 h
- sofortige Senkung des Blutdrucks (< 6 h nach Symptomauftreten) auf RRsys 140 – 160 mmHg bei Patient*innen mit intrazerebraler Blutung
- keine sofortige Senkung des RRsys um > 70 mmHg ggü. Ausgangswert innerhalb von 1 h bei einem RRsys von ≥ 220 mmHg
Schwangerschaft
Einteilung
- chronische Hypertonie: Hypertonie geht der Schwangerschaft voraus, entwickelt sich vor der 20. SSW, hält > 6 Wochen nach Geburt an und kann mit Proteinurie verbunden sein
- Schwangerschaftshypertonie: Hypertonie entwickelt sich nach der 20. SSW und verschwindet normalerweise innerhalb von 6 Wochen nach Geburt
- vorgeburtlich nicht klassifizierbare Hypertonie: RR wird erstmals nach 20. SSW gemessen und ein Bluthochdruck diagnostiziert (unklar, ob chronisch oder nicht)
- Präeklampsie: Schwangerschaftshypertonie, begleitet von neu auftretenden Symptomen:
- (i) Proteinurie (> 0,3 g/d oder ≥ 30 mg/mmol Albumin-Kreatinin-Quotient),
- (ii) andere mütterliche Organdysfunktionen, z.B.
- akute Nierenschädigung (Serumkreatinin ≥ 1 mg/dL)
- Leberdysfunktion (erhöhte Transaminasen > 40 UI/L mit oder ohne Schmerzen im rechten oberen Quadranten oder im Epigastrium)
- neurologische Komplikationen (Krampfanfall, verändertes Bewusstsein, Blindheit, Schlaganfall, starke Kopfschmerzen und anhaltende visuelle Skotome)
- hämatologische Komplikationen (Thrombozytenzahl < 150 000/µL, DIC, Hämolyse)
- ODER uteroplazentare Funktionsstörungen (z.B. fetale Wachstumsrestriktion, anormale Nabelarterien-Doppler-Wellenformanalyse oder Totgeburt)
Akutmanagement während der Schwangerschaft
- sofortige Krankenhauseinweisung bei RRsys ≥ 140 mmHg und RRdia ≥ 90 mmHg
- Präeklampsie/Eklampsie
- schlussendliche Therapie der Präeklampsie/Eklampsie ist die Entbindung
- sofortige Senkung des RRsys auf < 160 mmHg und des RRdia auf < 105 mmHg mit Labetalol oder Nicardipin i.v. innerhalb von 150 – 180 min
- ggf. zusätzl. Gabe von 4 g Magnesiumsulfat i.v. über 5 min, dann weiter mit 1 g/h ODER 5 g Magnesiumsulfat i.m. (CAVE: Magnesium + Nifedipin –> Hypotonie-Risiko)
- ggf. Gabe von Nitroglyzerin als Infusion i.v. bei zusätzlichem Lungenödem
- ggf. Entbindung erwägen
- schwere Hypertonie in der Schwangerschaft
- Gabe von Labetalol i.v., Methyldopa oral oder Nifedipin oral (alternativ Hydralazin i.v.)
- keine RAS-Blocker während der Schwangerschaft


Sei der Erste der einen Kommentar abgibt