veröffentlichende Fachgesellschaft: Japanese Circulation Society (JCS) & Japanese Heart Failure Society (JHFS)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 28.03.2025
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1253/circj.cj-25-0002
Grundsätzliches
- Herzinsuffizienz = Syndrom, das durch strukturelle und/oder funktionelle Anomalien des Herzens verursacht wird und zu Stauung oder erhöhtem intrakardialen Druck sowie verringerter Herzleistung oder Gewebehypoperfusion führt
- Herzinsuffizienz-Stadien
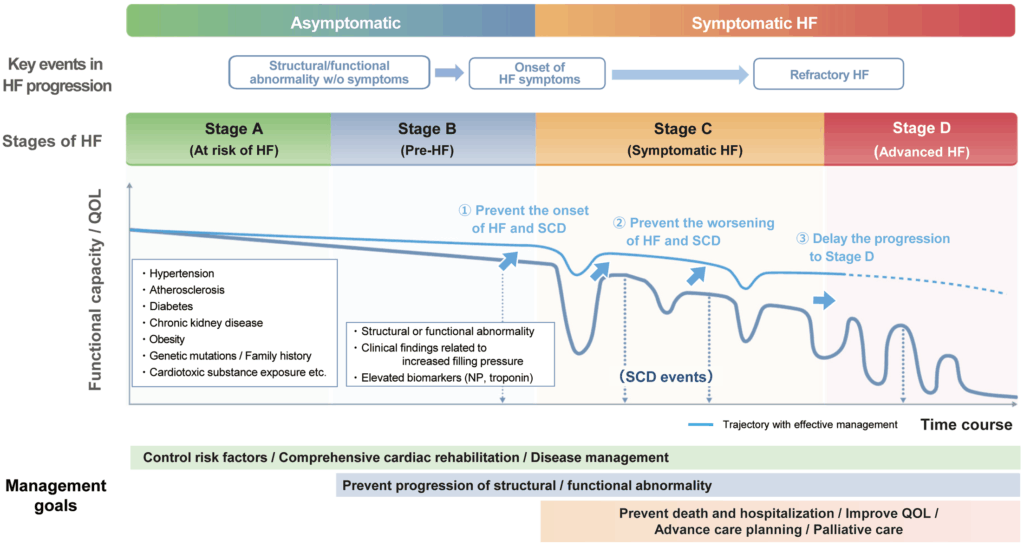
- Begriffe zur Beschreibung einer exazerbierten Herzinsuffizienz bzw. eines exazerbierten Herzversagens wie sich verschlechternde, dekompensierte, akute oder akut-dekompensierte Herzinsuffizienz/Herzversagen sind oft uneinheitlich
- Definition „sich verschlechternde Herzinsuffizienz“
- Verschlechterung der Symptome und/oder Anzeichen einer Herzinsuffizienz trotz stabiler und optimaler Therapie
- klinisch signifikante Verschlechterung der objektiven Befunde, unabhängig von Symptomveränderungen (inkl. asymptomatischer LVEF-Reduktion, Anstieg von B-Typ-natriuretischem Peptid/N-terminalem Pro-B-Typ-natriuretischem Peptid, verschlechterte Nierenfunktion oder Verschlechterung der Belastungstoleranz/Lebensqualität)
- Definition „dekompensierte Herzinsuffizienz“
- Zustand, der durch eine Verschlechterung der Symptome, Anzeichen oder Hämodynamik gekennzeichnet ist und eine intensivierte Behandlung über die Einleitung und Optimierung der leitliniengerechten medizinischen Therapie hinaus erfordert
- Definition „akut dekompensierte Herzinsuffizienz“
- Zustand, der eine dringende Eskalation der Behandlung, v.a. lebensrettende Maßnahmen, erfordert, um kritische Situationen bei dekompensierter Herzinsuffizienz zu verhindern

Symptomatik
- Lungenstauung mit Belastungsdyspnoe
- systemische Stauung mit Beinödemen, Appetitlosigkeit, Blähungen und Völlegefühl nach dem Essen
- Bendopnoe (Atemnot beim Vorbeugen innerhalb von 30 sec) ist seltener, aber typisch für systemische und pulmonale Stauung
- niedriges HZV und niedrige Gewebehypoperfusion mit Müdigkeit, Unwohlsein, Schwindel, Ohnmacht, kognitiver Abbau und Delir
Diagnostik
- bei symptomatischer Herzinsuffizienz Anamnese, Diagnostik und körperliche Untersuchung, um fortgeschrittene Herzinsuffizienz und zugrunde liegende Erkrankungen festzustellen, die einer spezifischen Behandlung bedürfen
- 12-Kanal-EKG
- Thorax-Röntgen bei V.a. Herzinsuffizienz oder exazerbierte Herzinsuffizienz (Vergrößerung und Stauung des Herzens)
- Biomarker wie BNP oder NT-proBN überprüfen
- Echokardiograpie zur Beurteilung der LVEF bei allen Patient*innen mit Herzinsuffizienz
- Echokardiograpie zur Beurteilung der zugrunde liegenden Ursache oder des hämodynamischen Status bei Patient*innen mit V.a. exazerbierte Herzinsuffizienz
Therapie der akut dekompensierten Herzinsuffizienz
- Beurteilung und Behandlung der Stauung
- Stauungsstatus kontinuierlich anhand der Symptome der Herzinsuffizienz, der Befunde der körperlichen Untersuchung, der Urinausscheidung, der Bildgebung und der Laborwerte beurteilen (CAVE: Beurteilung dient als Grundlage für die Therapie)
- Nierenfunktion und Elektrolyte während der Stauungsbehandlung regelmäßig kontrollieren
- Behandlung des kardiogenen Schocks
- Patient*innen mit kardiogenem Schock auf ITS mit Möglichkeit der mechanischen Kreislaufunterstützung verlegen
- kontinuierliche EKG- und Blutdrucküberwachung
- schnelle Infusionsgabe von physiologischer Kochsalzlösung oder Ringer-Lösung bei Patient*innen ohne Anzeichen einer Flüssigkeitsüberladung (≥ 200 mL über 15 – 30 min)
- Gabe von Inotropika kann zur Aufrechterhaltung des Herzzeitvolumens und der Gewebedurchblutung erwägen
- invasive hämodynamische Beurteilung mittels Rechtsherzkatheterisierung bei Herzinsuffizienz
- Durchführung von Rechtsherzkatheterisierung bei Patient*innen mit ARDS oder Kreislaufversagen, wenn der linksventrikuläre enddiastolische Druck oder der Flüssigkeitsstatus nicht-invasiv nicht ausreichend beurteilt werden können
- Rechtsherzkatheterisierung kann bei Patient*innen mit akuter Herzinsuffizienz erwägen werden, die trotz medikamentöser Therapie anhaltende Symptome oder hämodynamisch instabil sind
- hämodynamische Beurteilung mittels Rechtsherzkatheterisierung bei V.a. kardiogenen Schock oder bei zu erwartender fortschreitender Verschlechterung der Herzfunktion erwägen, um den Bedarf an mechanischer Kreislaufunterstützung zu beurteilen
- Rechtsherzkatheterisierung kann bei Patient*innen mit mechanischer Kreislaufunterstützung erwägen, um die Therapie zu steuern und die hämodynamische Parameter zu optimieren
- Rechtsherzkatheterisierung bei Herzinsuffizienz-Patienten mit pulmonaler Hypertonie zur Beurteilung der Hämodynamik und zur Steuerung der Behandlung erwägen
- keine routinemäßige Rechtsherzkatheterisierung bei Herzinsuffizienz-Patient*innen
- Herzfrequenzmanagement
- Herzfrequenzkontrolle mit Landiolol bei Patient*innen mit Vorhofflimmern und Tachykardie erwägen
- Herzfrequenzkontrolle mit Digoxin bei Patient*innen mit Vorhofflimmern und Tachykardie erwägen
- bei Patient*innen mit Vorhofflimmern und Tachykardie in Kombination mit systolischer Dysfunktion Amiodaron i.v. zur Herzfrequenzkontrolle in der Akutphase erwägen
- keine Gabe oraler β-Blocker während hämodynamisch instabil-dekompensierter Phasen bei Patient*innen mit systolischer Dysfunktion
- keine Nicht-Dihydropyridin-Calciumkanalblocker zur Herzfrequenzkontrolle (z.B. Amlodipin, Felodipin, Nicardipin und Nifedipin) bei Patient*innen mit systolischer Dysfunktion
- Diuretikatherapie
- Gabe von Schleifendiuretika i.v. bei akuter dekompensierter Herzinsuffizienz und Flüssigkeitsretention
- bei Diuretikaresistenz gegen initiale Gabe von Schleifendiuretika Dosiserhöhung oder Kombination mit anderen Diuretika (z.B. Tolvaptan, Thiaziddiuretika) erwägen
- Vasodilatatortherapie
- Vasodilatatortherapie zur Linderung der Stauungssymptome bei akuter dekompensierter Herzinsuffizienz ohne systemische Hypotonie in Betracht ziehen
- keine Therapie mit Vasodilatatoren bei Patient*innen mit schwerer Hypotonie, kardiogenem Schock, Dehydratation oder akutem Rechtsherzinfarkt
- Therapie mit Inotropika und Katecholaminen
- Dobutamin bei Lungenstauung und Anzeichen eines niedrigen Herzzeitvolumens und Gewebehypoperfusion erwägen
- Norepinephrin bei Patient*innen mit Schock oder Hypotonie trotz ausreichendem Flüssigkeitsstatus erwägen
- PDE3-Hemmer bei Patient*innen mit Lungenstauung, niedrigem HZV und Gewebehypoperfusion nicht-ischämischer oder ischämischer Genese erwägen
- Dopamin zur Steigerung der Diurese bei Patient*innen mit HFrEF oder HFmrEF und Nierenfunktionsstörung erwägen
- keine routinemäßige Gabe von Inotropika bei Patient*innen ohne niedriges HZV, Gewebehypoperfusion oder Schock
- Sauerstofftherapie und Beatmung
- umgehende nicht-invasive Überdruckbeatmung bei Patient*innen mit respiratorischer Insuffizienz (AF > 25/min, SpO2 < 90 %), um Dyspnoe zu lindern und ETI zu vermeiden
- Sauerstofftherapie zur Korrektur der Hypoxämie bei SpO2 < 90 % oder PaO2 < 60 mmHg
- endotracheale Intubation bei Patient*innen mit respiratorischer Insuffizienz, deren Zustand sich trotz der o.g. Therapie nicht bessert und die weiterhin hypoxäm (PaO2 < 60 mmHg), hyperkapnisch (PaCO2 > 50 mmHg) oder respiratorisch-azidotisch sind (pH < 7,35)
- endotracheale Intubation ohne vorherige nicht-invasive Überdruckbeatmung bei Herz-Kreislauf-Stillstand, Atemstillstand, Bewusstseinsverschlechterung, Notwendigkeit des Schutzes des Atemwegs oder anhaltender hämodynamischer Instabilität
- Messung des venösen Blut-pH-Werts, des CO₂-Gehalts und des Laktats bei Patient*innen mit Lungenödem oder COPD erwägen
- arterielle BGA bei Patient*innen mit kardiogenem Schock
- HFNC-Sauerstofftherapie bei Patient*innen erwägen, bei denen eine nicht-invasive Überdruckbeatmung indiziert ist, die aber aufgrund von Beschwerden oder aus anderen Gründen eine Gesichtsmaske nicht tolerieren
- temporäre mechanische Kreislaufunterstützung bei kardiogenem Schock
- temporäre mechanische Kreislaufunterstützung kann bei Patient*innen mit kardiogenem Schock, der auf medikamentöse Therapie nicht anspricht, erwägen
- bei Patient*innen mit kardiogenem Schock multidisziplinäre Teambetreuung in Einrichtung mit Expertise in Betracht ziehen
- Blutreinigungstherapie
- akute Blutreinigungstherapie bei Patient*innen in Betracht ziehen, die nicht auf adäquate Diuretikatherapie ansprechen, deren Nierenfunktion sich verschlechtert und deren Nierenstauung weiterhin besteht
- keine routinemäßige Blutreinigungstherapie (Hämofiltration, Hämodialyse oder Hämodiafiltration) zur Behandlung einer Herzstauung
Behandlungsalgorithmen
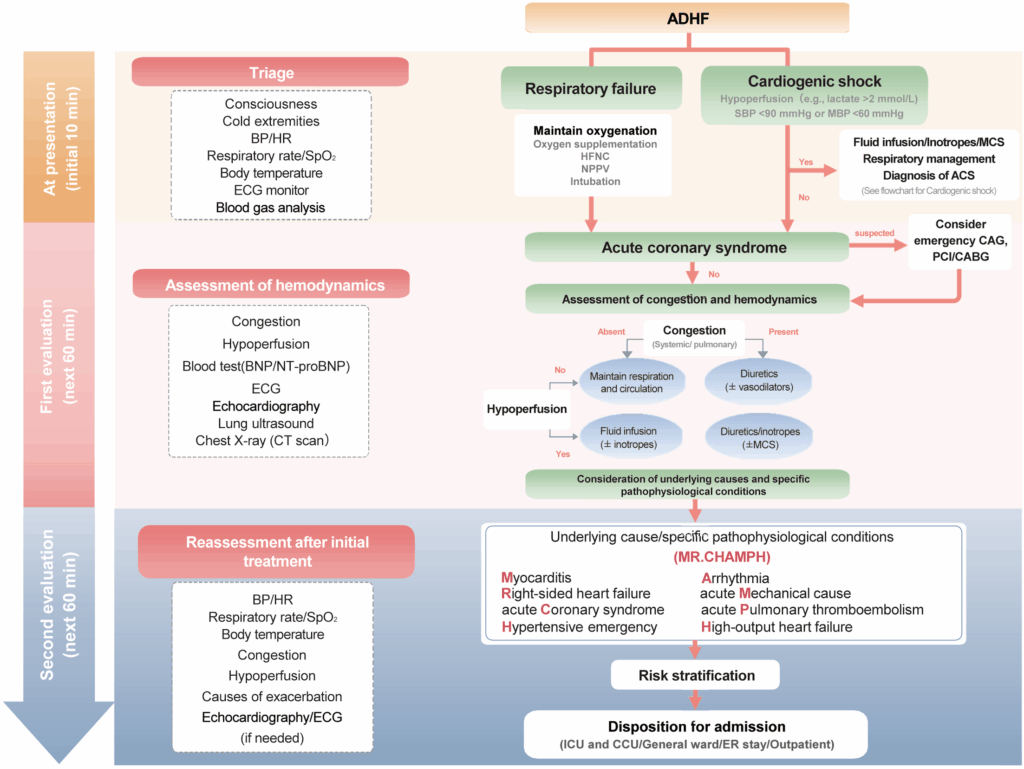
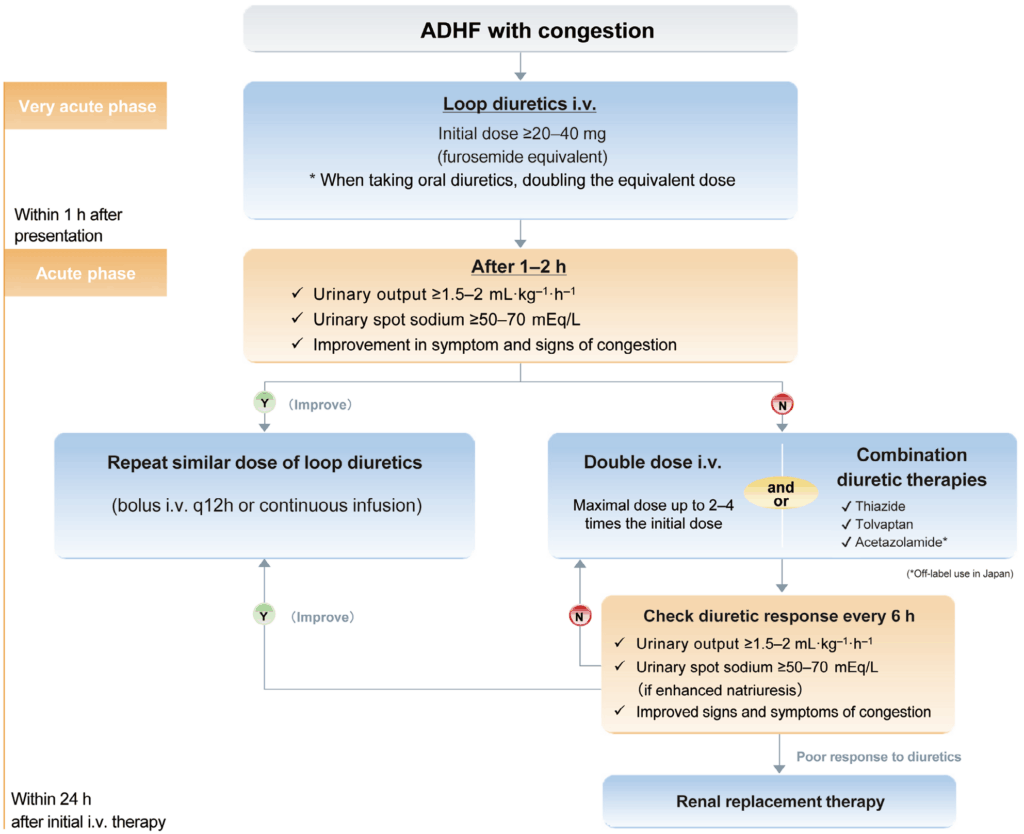


Sei der Erste der einen Kommentar abgibt