Am 11. April 1755 wurde der britische Arzt James Parkinson geboren und dies ist auch der Grund weswegen jährlich am 11.04. der Welt-Parkinson-Tag gegangen wird. James Parkinson war der Erste, der die Parkinson-Symptome beschrieben hat und zwar im Jahr 1817 in seiner Veröffentlichung „An Essay on the Shaking Palsy“ (dt. „Eine Abhandlung über die Schüttellähmung“).
„Unwillkürliche, zitternde Bewegungen, verbunden mit verminderter Muskelkraft, zeitweise selbst mit Unterstützung völlig unbeweglich; Neigung zu vornübergebeugter Körperhaltung und zum Übergang von einer laufenden in eine vorwärts rennende Bewegung; die Sinne und der Intellekt bleiben unbeeinflusst.“
dt. Übersetzung aus „An Essay on the
Shaking Palsy“ von James Parkinson
Der erste Welt-Parkinson-Tag wurde im Jahr 1997 von der gemeinnützigen Organisation Parkinson’s Europe in Kooperation mit der Weltgesundheitsorganisation (WHO).
Was ist Parkinson?
Die Parkinson-Erkrankung zählt zu den extrapyramidalen Erkrankungen, also Krankheiten, welche auf eine Störung/einen Defekt in den ins Rückenmark ziehenden motorischen Bahnen zurückzuführen sind und nicht der Pyramidenbahn zuzurechnen sind. Extrapyramidale Erkrankungen zeigen sich als Bewegungsstörungen mit Hypo- oder Hyperkinesie, aber auch durch beeinträchtigte komplexe Bewegung aufgrund eines fehlgesteuerten Tonus. I.d.R. sind extrapyramidale Erkrankungen langsam, progredient zunehmend in Qualität und Quantität, aber es gibt auch Formen, die akut auftreten oder sich rasch & dramatisch verschlechtern und lebensbedrohlich bzw. tödlich enden können.
Die häufigste Parkinson-Form ist das idiopathische Parkinson-Syndrom, welche man von anderen neurodegenerativen Erkrankungsformen bzw. symptomatischen Parkinsonsyndromen unterscheidet. Zu den nicht-idiopathischen Parkinson-Formen gehören z.B. das genetisch-bedingte Parkinson-Syndrom, atypische Parkinson-Syndrome (z.B. bei Lewy-Körper-Demenz oder Multisystematrophie) sowie sekundäre Parkinson-Syndrome (z.B. durch Medikamente, Intoxikationen, SHT, Hirntumore etc.)
Pathophysiologisch steht vor allem die Degeneration melaninhaltiger Neurone in der Substantia nigra im Mittelpunkt, jedoch reicht die Degeneration auch in andere Hirmstammareale (z.B. ventrale Tegmentum, limbisches System & Kortexanteile) sowie das autonome periphere Nervensystem. Infolge des Nervenzellsterben der Substantia nigra entsteht ein Mangel an Dopamin, welcher zu den Parkinson-typischen Bewegungsstörungen führt, wenn > 50 % der Dopamin-produzierenden Zellen nicht mehr funktionsfähig sind. Der genaue Prozess wie und warum es zum Absterben der Nervelzellen kommt ist bislang nicht vollständig geklärt.
Dieser durch Sterben von Nervenzellen in der Substantia Nigra bedingte Dopaminmangel wird versucht durch die Gabe von Medikamenten wie Levodopa, Monoaminoxidase B zu beseitigen. Zusätzlich wird über die Anticholinergika-Gabe versucht das cholinerge System einzubremsen. Eine heilende Therapie für den Morbus Parkinson ist bislang nicht bekannt bzw. gefunden, jedoch lässt sich die Erkrankung aktuell schon über viele Jahre hinweg gut einstellen.
Wie zeigt sich Parkinson?
Hinsichtlich der Symptomatik des Morbus Parkinson muss auf verschiedenen Ebenen unterschieden werden, hier zum einerseits die Früh- & Spätsymptome und anderseits die Kardinalsymptome (auch Parkinsonismus) sowie die motorischen & nicht-motorischen Symptome zu nennen.
Die Kardinalsymptome (Parkinsonismus) zeigen sich wie folgt:
- Rigor (Tonuserhöhung, unabhängig von Bewegungsumfang oder Geschwindigkeit)
- Tremor (einseitig betonter Ruhetremor, v.a. Hände oder Beine, selten Halte-/Aktionstremor)
- Akinese/Bradykinese/Hypokinese (allgemeine Bewegungsverlangsamung sowie Störung der Bewegungsinitiierung oder Bewegungsamplitude)
- posturale Instabilität (mangelnde Körperstabilität)
Die typischen Symptome der frühen Krankheitsphase sind im motorischen Bereich z.B. „Frozen Shoulder“ (chronisch-entzündliche Veränderungen der Schultergelenkkapsel), Steifigkeit, Hypophonie oder Hypomimie, reduzierter Armschwung, Mikrografie und feinmotorische Störungen sowie im nicht-motorischen Bereich z.B. Obstipationen, REM-Schlaf-Verhaltensstörung, Anosmie, Depression, Angst, Apathie, erektile Dysfunktion und Schmerzen.
In der späten bzw. fortgeschrittenen Krankheitsphase findet man bei den motorischen Symptomen z.B. motorische Fluktuationen, Dyskinesien, „Freezing of gait“ (plötzlich eintretendes, unvorhersehbares „Einfrieren“ von Bewegungen bzw. Bewegungsabläufen) oder Stürze. Zu den nicht-motorischen Symptomen gehören in der Spätphase nicht-motorische Fluktuationen (z.B. Inkontinenz, Stimmung, Konzentration), Dysphagie, autonome Störungen (z.B. Schwitzen, orthostatische Hypotension, Speichelfluss, Blasendysfunktion), Halluzinationen sowie Impulskontrollstörungen.
Zusätzlich kommt es i.d.R. zur Parkinson-Demenz und Parkinson-MCI (Mild Cognitive Impairment), also Problemen bei den Exekutivfunktionen, dem Wortfluss, der Visuokonstruktion sowie des Arbeitsgedächtnisses. Bemerkbar machen sich diese Probleme v.a. in Form von Denkverlangsamung oder Perseveration.
Differenzialdiagnosen
- essenzieller Tremor
- Normaldruckhydrozephalus
- vaskuläres Parkinson-Syndrom
- Parkinsonismus als Medikamentennebenwirkung z.B. nach Gabe von Dopaminrezeptorantagonisten (Neuroleptika)
- Multisystematrophie (MSA)
- progressive supranukleäre Blicklähmung (PSP)
- kortikobasales Syndrom (CBS)
- traumatische Genese
- Morbus Wilson
Zahlen & Fakten zum Morbus Parkinson
- zweithäufigste neurodegenerative Erkrankung nach Morbus Alzheimer
- Parkinson ist die am schnellsten wachsende neurologische Erkrankung
- weltweit Schätzungen zufolge etwa 10.000.000 Betroffene
- Verdopplung der Patient*innenzahl auf 6.000.000 zw. 1990 und 2015
- Prävalenz: 60 – 200 pro 100.000 Einwohner (0,1 – 0,3 %; Zunahme mit dem Alter)
- Prävalenz > 60 Jahre: 1 – 2 %
- Prävalenz > 80 Jahre: ca. 3 %
- bis 2030 wird eine Verdopplung der Parkinson-Prävalenz angenommen
- Männer sind 1,5–2-fach häufiger betroffen als Frauen
- mittleres Erkrankungsalter bei ca. 60 Jahren (Erkrankungsalter < 40. Lj. bei 10 %, Erkrankungsalter < 50 Lj. bei 30 % sowie Erkrankungsalter zw. 50. – 60. Lj. bei 40 %)
- Tremor ist nicht vorherrschendes Symptom (bei < 50 % kein initiales Symptom)
- Prävalenz für Suizidgedanken von 22 % und für durchgeführte Suizide von 1,25 %
- „Young onset“-Parkinson bei ca. 10 – 20 % der Betroffenen (Diagnose vor dem 50. Lj.)
- Zunahme an Parkinson-Fällen ist auch anhand der steigenden Zahlen bzgl. stationärer Therapien und einem Anstieg bei der Parkinson-Komplextherapie erkennbar
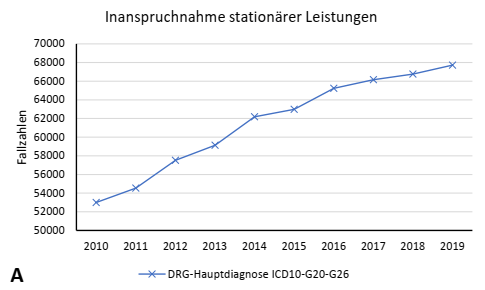
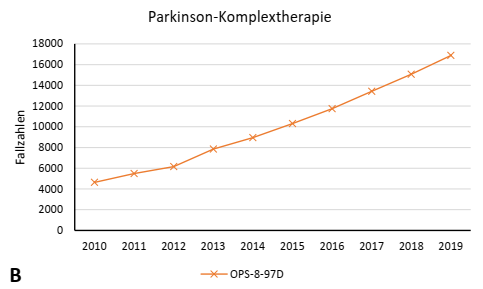
Notfallsituationen bei Parkinson
Hinsichtlich des Morbus Parkinson gibt es einige typische Notfallbilder, welche ursächlich für eine Vorstellung beim Rettungsdienst oder in der Notaufnahme sind. Dazu gehören z.B. die folgenden Krankheitsbilder oder Gründe:
- posturale/orthostatische Hypotension
- Konstipation & Sigmoidvolvulus
- malignes neuroleptisches Syndrom
- psychiatrische Symptome wie Psychosen/Halluzinationen, Verwirrung, Panikstörung, Depression, Manie, Delir, kognitive Beeinträchtigungen
- Aspirationspneumonien, Thrombophlebitis, Lungenembolie, Dekubitus und/oder Sepsis als Komplikationen bei Immobilität und Bettlägerigkeit
- Stürze (z.B. durch Dyskinesien)
- dystone Krise
- schwankendes Levodopa-Ansprechen mit neuen, plötzl. einsetzende Veränderungen
- autonome Dysfunktionen wie Schmerzen, Akathisie, Restless Leg
Auf einige dieser Vorstellungsgründe wollen wir nachfolgend genauer eingehen, aber vorher noch ein paar wichtige Punkte für die initiale Diagnostik und Notfalltherapie von Patient*innen mit Morbus Parkinson:
- genaue Medikamentenanamnese (inkl. Einnahmeuhrzeiten, Dosierung, Zubereitungsformen, Verabreichungsart etc.)
- Monitoring von Temperatur, AF, RR, Kreatinkinase sowie Kognition
- Überprüfung hinsichtlich erhöhtem Tremor sowie Schluckproblemen
- CAVE: keine Gabe von Metoclopramid & Prochlorperazin bei Übelkeit/Erbrechen oder Haloperidol & Chlorpromazin bei psychiatrischen Problemen (siehe Kapitel „Psychosen)
(exogene) Psychosen
Psychosen stellen v.a. im späteren Verlauf eine häufige Komplikation dar. Ausgelöst werden diese z.B. durch Schlafstörungen, Komorbiditäten, aber auch durch Medikamente wie Carbidopa/Levodopa selbst. Medikamenteninduzierte, meist visuelle Halluzinationen kommen bei bis zu 30 – 40 % der Patient*innen vor.
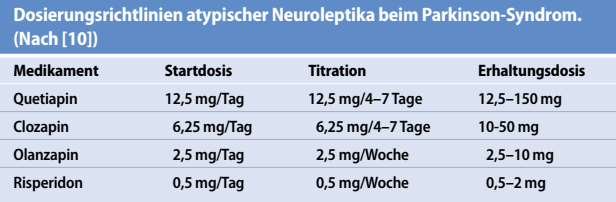
Therapeutisch sollten initial nicht-pharmakologische Maßnahmen wie Reizabschirmung, reorientierende Maßnahmen etc. durchgeführt werden. Danach sind weitere allgemeintherapeutische Ansätze zur Korrektur auslösender Faktoren wie z.B. Exsikkose-Behandlung oder Infekttherapie durchzuführen. Nachfolgend sollte eine Medikamentenanpassungen mit Kombinationsvereinfachung oder Dosisreduktion in folgender Reihenfolge erfolgen: Anticholinergika > Amantadin > MAO-B-Hemmer > Dopaminagonisten > COMT-Hemmer. Sollten diese Maßnahmen zu keiner Besserung geführt haben ist dann eine Behandlung der Psychose sollen Clozapin oder alternativ Quetiapin zu erwägen (Dosierung s.u.). Des Weiteren können Acetylcholinesterase-Hemmer bei therapierefraktären Psychosen erwogen werden. Schlussendlich ist beim Versagen aller anderer Behandlungsansätze die Durchführung einer Elektrokonvulsionsbehandlung in Betracht zu ziehen.
akinetische Krise
Bei der akinetischen Krise handelt es sich um eine i.d.R. akut auftretende, potentiell lebensgefährliche Verschlechterung mit sehr stark ausgeprägter Bewegungsunfähigkeit (Akinese) und massiv gesteigertem Muskeltonus (Rigor), welche mindestens 48 h besteht und oftmals Folge von Infekt, Exikkose, Medikamentenentzug, diabetisches Koma o.Ä. ist. Die Akinese ist meist verbunden damit, dass die Patient*innen nicht mehr sprechen und schlucken können. Zeitgleich sorgt die Reaktion des Sympathikotonus für eine Tachykardie, vermehrtes Schwitzen und einen Anstieg der Körpertemperatur. Weitere Symptome können z.B. Bewusstseinsstörungen, Verwirrtheitszustände, Appetitverlust, Dysphagie, allgemeines Krankheitsgefühl sowie autonome Symptome wie Hypersalivation, Blutdruckschwankungen oder selten Myoklonien sein. Die akinetische Krise hat eine 0.3 %/Jahr.
Zu den Behandlungsansätzen der akinetischen Krise gehören z.B.
- falls vorliegend, Behandlung potenzieller Auslösefaktoren wie Antibiotika-Gabe bei Infektion
- Allgemeinmaßnahmen wie parenterale Flüssigkeits- & Elektrolytsubstitution/-bilanzierung, Pneumonie- und/oder Thromboseprophylaxe
- enterale Gabe von L-Dopa/Decarboxylasehemmer in Flüssigkeit in Dosierung 100 mg L-Dopa mind. 4-mal Tag (ggf. auch über Magensonde)
- 200 mg Amantadinsulfat in 500 mL- NaCl i.v. 1- bis 3-mal pro Tag (langsam über > 3 h), alternativ bei schon bestehender hochdosierter dopaminerger Therapie Gabe von Apomorphin s.c. (vorher 3-mal 20 mg Domperidon mit Infusionsrate ab 2 mg/h über 12 – 24 h) oder alternativ L-Dopa über Duodenalsonde
- regelmäßige Kontrolle von Temperatur, Blutgasen, Elektrolyten, Retentionswerten, CK & CRP
- ggf. Behandlung von Komplikationen (Aspirationspneumonie in 19,2 %; DIC in 8,1 %; akutes Nierenversagen in 5,1 %; Thrombozytopenien, respiratorisches Versagen, epileptische Anfälle, akutes Leberversagen, akute kardiale Dekompensation und Arrhythmien in < 2 %)
dystone Krise
Eine dystone Krise ist eine potentiell lebensbedrohliche Muskeltonus-Störung mit lang anhaltenden, unwillkürlichen Kontraktionen der Skelettmuskulatur, welche sich in abnormen Haltungen des gesamten Körpers, aber auch einzelner Körperteile zeigen. Zu den typischen fokalen Dystonien zählen z.B. Lid-/Blickkrampf, oromandibuläre bzw. pharyngeale Dystonien, akute zervikale Dystonien. Die Pathophysiologie ist bis jetzt noch nicht vollständig geklärt, es gibt aber Hinweise auf eine verminderte Freisetzung von L-Dopa, Dynorphin & Substance P.
Als Therapie wird die Gabe von Anticholinergika i.v. (z.B. 5 mg Biperiden, 2 mg Benzatropin), ggf. auch wiederholend, wenn die Überbewegungen nach 10 – 15 min nicht sistieren. Nachfolgend sollte die Anticholinergika-Einnahme über 2 – 3 Tage oral weiter erfolgen. Bei Anticholinergika-Kontraindikationen (z.B. akute/vorangegangene Verwirrtheitszustände) sollten alternativ Benzodiazepine verwendet werden (1 mg Clonazepam, 5 – 10 mg Diazepam).
malignes neuroleptisches Syndrom
In selten Fällen (Inzidenz: 0,5 – 2 %) kann es bei Neuroleptikatherapie zum malignen neuroleptischen Syndrom (MNS) kommt, welches sich durch die Kardinalsymptome Hyperthermie, Rigor und Bewusstseinsveränderungen wie Agitiertheit, Mutismus oder Koma zeigt. Das MNS hat eine Mortalität von 5 – 20 %, v.a. bedingt durch kardiopulmonale Dekompensation oder sekundäre Stoffwechselentgleisungen mit Leber- und Nierenfunktionsstörungen. Anders als zu erwarten tritt ein MNS nicht nur bei hochpotenten Neuroleptika auf, sondern ist auch bei atypischen Neuroleptika sowie bei SSRI möglich. Weiter ist differentialdiagnostisch zu berücksichtigen, dass neben Meningoenzephalitis oder Sepsis, thyeotoxischer Krise, akuter katatoner Psychose oder Intoxikation eine enge Verwandtschaft zur krisenhaften Akinese besteht.
Therapeutisch ist die rasche Diagnosestellung von großer Relevanz, um schnell neuroleptische Medikamente abzusetzen und die Patient*innen schnell einer intensivmedizinischen Therapie zuzuführen. Darüberhinaus sollte eine symptomatische Therapie erfolgen (Korrektur von Elektrolyten, Säure-Basen-Haushalt und Nierenfunktion). In einigen Fällen ist eine Sedierung mit Benzodiazepinen notwendig. Falls nötig kann eine spezifische Therapie mittels Gabe von NMDA-Antagonisten wie Dantrolen oder Memantine erwogen werden (2,5 mg/kgKG Dantrolen i.v. über 15 min, gefolgt von 7,5 mg/kgKG über 24 h als Erhaltungsdosis), alternativ ist auch die Dopaminagonisten-Gabe möglich.
Quellen
- Antwerpes, Frank, Natascha Van Den Heuvel, Bijan Hodjatpanah, Miriam Dodegge, Fabienne Reh, Janica Nolte, Sebastian Pennartz, u. a. „Parkinson-Syndrom“. DocCheck Flexikon, 21. März 2024. https://flexikon.doccheck.com/de/Parkinson-Syndrom.
- AOK Presse und Politik. „11. April: Welt-Parkinsontag“. Zugegriffen 3. April 2024. https://www.aok.de/pp/unser-engagement/gesundheitstage/welt-parkinsontag/.
- Ceballos-Baumann, Andrés. „Idiopathisches Parkinson-Syndrom (IPS) – Klinische Neurologie“. Springer Medizin – e.Medpedia, 1. Oktober 2018. https://www.springermedizin.de/emedpedia/detail/klinische-neurologie/idiopathisches-parkinson-syndrom-ips?epediaDoi=10.1007/978-3-662-44768-0_129.
- Deutsches Zentrum für Neurodegenerative Erkrankungen e.V. „Parkinson – Mehr als nur ein Zittern“. DZNE. Zugegriffen 3. April 2024. https://www.dzne.de/aktuelles/hintergrund/parkinson/.
- Factor, Stewart A, und Eric S Molho. „Emergency Department Presentations of Patients with Parkinson’s Disease“. The American Journal of Emergency Medicine 18, Nr. 2 (März 2000): 209–15. https://doi.org/10.1016/S0735-6757(00)90023-8.
- Gossack-Keenan, Kira, Joe Finkler, und Allie Cui. „Managing Patients with Parkinson’s Disease in the Emergency Department“. Emergency Care BC, 14. Januar 2023. https://emergencycarebc.ca/clinical_resource/managing-patients-with-parkinsons-disease-in-the-emergency-department/.
- Höglinger G., Trenkwalder C. et al., Parkinson-Krankheit, S2k-Leitlinie, 2023, in: Deutsche Gesellschaft für Neurologie (Hrsg.), Leitlinien für Diagnostik und Therapie in der Neurologie. Online: www.dgn.org/leitlinien (abgerufen am 03.04.2024)
- Hufschmidt, Andreas, Carl Hermann Lücking, Sebastian Rauer, und Franz Xaver Glocker, Hrsg. Neurologie compact: Für Klinik und Praxis. 7. Aufl. Stuttgart: Georg Thieme Verlag, 2017. https://doi.org/10.1055/b-005-143671.
- Jones, Sally. „Managing Parkinson’s in the ED“. RCEMLearning (blog), 26. September 2016. https://www.rcemlearning.co.uk/foamed/managing-parkinsons-in-the-ed/.
- Mai, Aaron Shengting, Yinxia Chao, Bin Xiao, Zhidong Zhou, Jung Hahn Yong, Ainsley Ryan Yan Bin Lee, und Eng-King Tan. „Risk of Suicidal Ideation and Behavior in Individuals With Parkinson Disease: A Systematic Review and Meta-Analysis“. JAMA Neurology 81, Nr. 1 (1. Januar 2024): 10. https://doi.org/10.1001/jamaneurol.2023.4207.
- Mannhart, Dominik, Frank Antwerpes, Eric Kropf, Georg Graf von Westphalen, Sascha Alexander Bröse, Linnea Mathies, Emrah Hircin, Nils Nicolay, und A Koenitz. „Dystonie“. DocCheck Flexikon, 21. März 2024. https://flexikon.doccheck.com/de/Dystonie.
- Parkinson’s UK, Hrsg. „Emergency management of patients with Parkinson’s“, 14. Juli 2023. https://www.parkinsons.org.uk/sites/default/files/2023-07/CS3946%20Emergency%20management%20of%20patients%20guide%20re-brand_web%20version.pdf.
- Sarchioto, Marianna, Valeria Ricchi, Marta Melis, Marcello Deriu, Roberta Arca, Maurizio Melis, Francesca Morgante, und Giovanni Cossu. „Dyskinesia‐Hyperpyrexia Syndrome in Parkinson’s Disease: A Heat Shock–Related Emergency?“ Movement Disorders Clinical Practice 5, Nr. 5 (September 2018): 534–37. https://doi.org/10.1002/mdc3.12663.
- Scherbaum, Raphael, Lars Toenges, Tobias Warnecke, Carsten Eggers, und Günter Höglinger. „Stellungnahme der DPG-AG ‚Netzwerke und digitale Versorgung‘ zur Inzidenz der Parkinson-Krankheit (Studie des Zentralinstituts für die kassenärztliche Versorgung, DOI: 10.20364/VA-22.06)“. Deutsche Gesellschaft für Parkinson und Bewegungsstörungen e.V., 10. November 2022. https://parkinson-gesellschaft.de/images/pdf/221101_DPG_Offizielle_Stellungnahmen_ParkinsonInzidenz.pdf.
- Statista. „Morbus Parkinson – Prävalenz bei Menschen ab 65 Jahren“, 15. Januar 2024. https://de.statista.com/statistik/daten/studie/1423171/umfrage/12-monats-praevalenz-von-morbus-parkinson-bei-menschen-ab-65-jahren/.
- Vogt, T. „Notfälle bei extrapyramidalen Erkrankungen“. Notfall & Rettungsmedizin 8, Nr. 4 (Juni 2005): 270–74. https://doi.org/10.1007/s10049-005-0742-6.
- World Parkinson’s Day. „Get Informed – Learn Why We Need to End Parkinson’s Disease Today“. Zugegriffen 3. April 2024. https://worldparkinsonsday.com/get-informed/undefined.


Sei der Erste der einen Kommentar abgibt