veröffentlichende Fachgesellschaft: European Society of Cardiology (ESC) & European Association for Cardio-Thoracic Surgery (EACTS)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 30.08.2024
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1093/eurheartj/ehae176
Grundsätzliches
- Vorhofflimmern (Atrial Fibrillation; AF) ist eine der häufigsten Herzerkrankungen
- Prävalenz wird sich in den nächsten Jahrzehnten durch alternde Bevölkerung, zunehmende Belastung durch Komorbiditäten, verbessertes Bewusstsein und neue Technologien bei der Diagnostik verdoppeln
- Vorhofflimmern verursacht nicht nur Schlaganfall und Herzinsuffizienz, sondern auch andere thromboembolische Ereignisse
Definitionen
- Vorhofflimmern: supraventrikuläre Arrhythmie mit unkoordinierter Vorhofaktivierung und daraus resultierendem Verlust einer effektiven Vorhofkontraktion (im EKG: Fehlen erkennbarer & regelmäßiger P-Wellen und unregelmäßiger Aktivierung der Herzkammern)
- zeitlicher Rahmen
- erstdiagnostiziertes Vorhofflimmern: Vorhofflimmern, das zuvor noch nicht diagnostiziert wurde, unabhängig von Symptomstatus, zeitlichem Rahmen oder Dauer
- paroxysmales Vorhofflimmern: Vorhofflimmern, das innerhalb von 7 d spontan oder mit Hilfe eines Eingriffs beendet wird
- persistierendes Vorhofflimmern: Vorhofflimmern, das sich nicht von selbst limitiert (> 7 d; lang anhaltendes persistierendes Vorhofflimmern: min. 12 Monate)
- dauerhaftes Vorhofflimmern: Vorhofflimmern, bei dem nach gemeinsamer Entscheidung von Patient*in & Ärzt*in keine weiteren theraoeutischen Versuche geplant sind
- klinische Klassifikation
- klinisches Vorhofflimmern: (a)symptomatisches Vorhofflimmern, das eindeutig im EKG (12-Kanal-EKG o.Ä.) dokumentiert ist (CAVE: keine Aussage zur Mindestdauer)
- Auslöser-induziertes Vorhofflimmern: neue Episode von Vorhofflimmern in unmittelbarer Nähe zu auslösendem und potenziell reversiblem Ereignis
Anamnese & Diagnostik
- Anamnese/Beurteilung von Symptomen und Funktionseinschränkungen, der relevanten Familienanamnese und der Komorbiditäten sowie zur Beurteilung der Risikofaktoren für Thromboembolien und Blutungen
- Blutuntersuchungen (großes Blutbild, Serumelektrolyte, Schilddrüsen-/Nieren-/Leberwerte und Glukose/HbA1c)
- Diagnose des klinischen Vorhofflimmerns ist durch EKG (12-Kanal-EKG) zu bestätigen und danach eine Risikostratifizierung & Therapie einzuleiten
- Zeitspanne des Vorhofflimmerns, die für die Diagnose auf Überwachungsgeräten erforderlich ist, ist nicht eindeutig festgelegt, aber ≥ 30 sec sind als Konsens angesehen (CAVE: standardmäßiges 12-Kanal-EKG misst nur ca. 10 sec)
- transthorakales Echokardiogramm wird bei Patient*innen mit Vorhofflimmern empfohlen, da dies für die Behandlungsentscheidung von Bedeutung ist
- Bestimmung des CHA2DS2-VA Score (CAVE: Update des CHA2DS2-VASc Score)
| Definition | Punkte | |
|---|---|---|
| C – chronische Herzinsuffizienz | Symptome/Zeichen einer Herzinsuffizienz (unabhängig von LVEF, also inkl. HFpEF, HFmrEF & HFrEF) oder Vorhandensein einer asymptomatischen LVEF ≤ 40 % | 1 |
| H – Hypertonie | Ruheblutdruck > 140/90 mmHg bei min. zwei Gelegenheiten oder laufende RR-Behandlung | 1 |
| A – Alter > 75 Jahre | Alter ist unabhängige Determinante des ischämischen Schlaganfallrisikos | 2 |
| D – Diabetes mellitus | Diabetes mellitus (Typ 1/Typ 2) gemäß derzeit anerkannten Kriterien oder Behandlung mit einer BZ-senkenden Medikamenten | 1 |
| S – Schlaganfall, TIA oder arterielle Thromboembolie in der Vorgeschichte | 2 | |
| V – vaskuläre Erkrankungen (Gefäßerkrankung) | KHK, inkl. früherer HI, AP, Revaskularisierung (chirurgisch oder perkutan) und signifikante KHK in Angiographie oder kardialer Bildgebung ODER periphere Gefäßerkrankung, inkl. Claudicatio intermittens, frühere Revaskularisierung wegen peripherer Gefäßerkrankung, perkutane/chirurg. Intervention an Bauchaorta und komplexer Aortenplaque in der Bildgebung | 1 |
| A – Alter zw. 65 – 74 Jahre | Alter ist unabhängige Determinante des ischämischen Schlaganfallrisikos | 1 |
Symptomatik
- Herzklopfen
- Kurzatmigkeit
- Müdigkeit
- Schmerzen in der Brust
- Schwindel
- schlechte körperliche Leistungsfähigkeit
- Ohnmacht (Synkope)
- Angstzustände
- gedrückte Stimmung
- unruhiger Schlaf
modifizierte European Heart Rhythm Association (mEHRA) Symptom Klassifikation
- 1 = Vorhofflimmern verursacht keine Symptome
- 2a = Normale tägliche Aktivität, die nicht durch Symptome im Zusammenhang mit Vorhofflimmern beeinträchtigt wird (mildes VHF)
- 2b = Normale tägliche Aktivität, die nicht durch Symptome im Zusammenhang mit Vorhofflimmern beeinträchtigt wird, aber der Patient wird durch Symptome belästigt (moderates VHF)
- 3 = Normale tägliche Aktivität durch Symptome im Zusammenhang mit Vorhofflimmern beeinträchtigt (schweres VHF)
- 4 = Normale tägliche Aktivität nicht mehr möglich (schwerstes VHF)
Komorbiditäten & Risikofaktoren
- Bluthochdruck
- Herzinsuffizienz
- Diabetes
- Adipositas
- Schlafapnoe
- fehlende körperliche Aktivität
- erhöhter Alkoholkonsum
Therapie
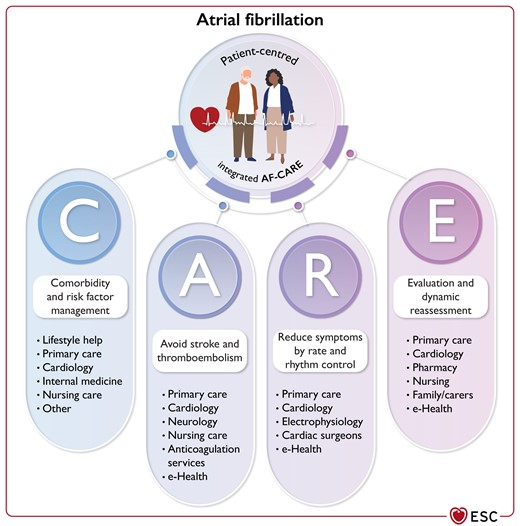
- grundsätzliche, nicht nur notfallmäßige Therapie soll nach dem AF-CARE-Schema erfolgen
Therapie zur HF-Kontrolle bei Patient*innen mit AF
- Herzfrequenz-Kontrolle bei Patient*innen mit AF als Initialtherapie in der Akutsituation, als Ergänzung zu Therapien zur Rhythmuskontrolle oder als alleinige Behandlungsstrategie zur Kontrolle der Herzfrequenz und zur Verringerung der Symptome empfohlen
- Betablocker, Diltiazem, Verapamil oder Digoxin als Medikamente der 1. Wahl bei AF und linksventrikulärer Ejektionsfraktion (LVEF) > 40 %
- Betablocker und/oder Digoxin bei Vorhofflimmern und LVEF ≤ 40 %
- wenn einzelnes Medikament Symptome/Herzfrequenz bei Vorhofflimmern nicht kontrollieren kann, kombinierte Frequenzkontrolle in Betracht ziehen, sofern Bradykardie vermieden werden kann
- initial leichte Kontrolle der Herzfrequenz mit Ruheherzfrequenz von < 110/min anstreben
- Amiodaron, Digoxin, Esmolol oder Landiolol i.v. bei Patient*innen mit hämodynamischer Instabilität oder stark verminderter LVEF erwägen
| Medikament | i.v.-Dosierung |
|---|---|
| Metoprolol-Tartrat | 2,5 – 5 mg als Bolus i.v. über 2 min (max. 15 mg) |
| Metoprolol XL (Succinat) | nicht verfügbar oder nicht weit verbreitet |
| Bisoprolol | nicht verfügbar oder nicht weit verbreitet |
| Atenolol | nicht verfügbar oder nicht weit verbreitet |
| Esmolol | 500 µg/kg als Bolus i.v. über 1 min; gefolgt von 50 – 300 µg/kg/min |
| Landiolol | 100 µg/kg als Bolus i.v. über 1 min; gefolgt von 10 – 40 µg/kg/min |
| Nevivolol | nicht verfügbar oder nicht weit verbreitet |
| Carvedilol | nicht verfügbar oder nicht weit verbreitet |
| Verapamil | 2,5 – 10 mg als Bolus i.v. über 5 min |
| Diltiazem | 0,25 mg/kg. als Bolus i.v. über 5 min, dann 5 – 15 mg/h |
| Digoxin | 0,5 mg als Bolus i.v. (0,75 – 1,5 mg über 24 h in geteilten Dosen) |
| Digitoxin | 0,4 – 0,6 mg |
| Amiodaron | 300 mg verdünnt in 250 ml 5 %iger Glucose i.v. über 30 – 60 min (vorzugsweise über ZVK), gefolgt von 900 – 1200 mg i.v. über 24 h verdünnt in 500 – 1000 ml über ZVK |
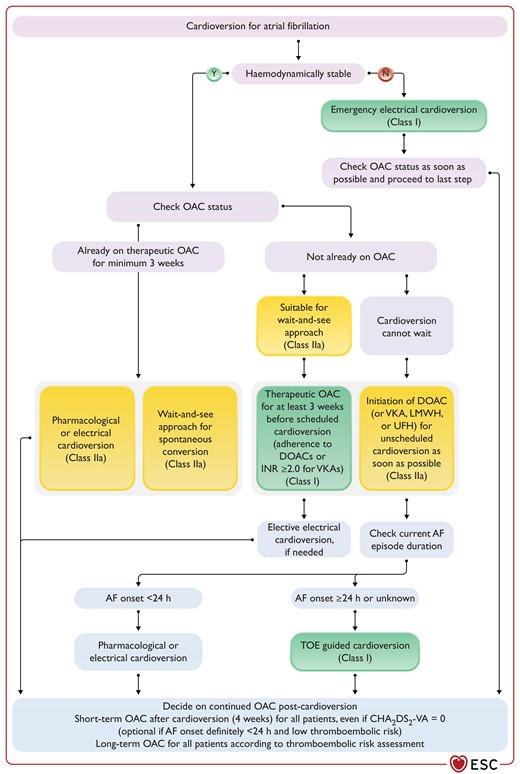
Therapie zur Rhythmuskontrolle bei Patient*innen mit AF
- elektrische Kardioversion
- elektrische Kardioversion bei akuter oder sich verschlimmernder hämodynamischer Instabilität
- DOAKs bei geeigneten Patient*innen, die sich Kardioversion unterziehen, zur Verringerung des thromboembolischen Risikos ggü. Vitamin-K-Antagonisten bevorzugt empfohlen
- routinemäßiges Monitoring von RR & SpO2
- Atropin oder Isoproterenol i.v. ODER temporäre transkutane Stimulation für den Fall einer Bradykardie nach Kardioversion vorbereiten
- Nutzung der elektrischen Kardioversion als diagnostisches Mittel bei Patient*innen mit persistierendem Vorhofflimmern erwägen, wenn Unsicherheit über Wiederherstellung des Sinusrhythmus oder um Verbesserung der linksventrikulären Funktion zu beurteilen
- aktiver Kompression der Defi-Patches, z.B. mit
diskonnektierten Defi-Paddles wird mit niedrigerer Defibrillationsschwelle, geringerer Gesamtenergieabgabe, weniger Schocks für erfolgreiche elektrische Kardioversion und höherer Erfolgsraten in Verbindung gebracht
- medikamentöse Kardioversion
- Flecainid oder Propafenon i.v. bei kürzlich aufgetretenem Vorhofflimmern (Ausnahme: schwere linksventrikuläre Hypertrophie, Herzinsuffizienz mit reduzierter HFrEF oder KHK)
- Vernakalant i.v. bei kürzlich aufgetretenem Vorhofflimmern bei Patient*innen mit kürzlich aufgetretenem ACS, Herzinsuffizienz mit reduzierter HFrEF oder schwerer Aortenstenose
- Amiodaron i.v. für Kardioversion von AF bei Patient*innen mit schwerer linksventrikulärer Hypertrophie, Herzinsuffizienz mit verminderter HFrEF oder KHK (CAVE: ggf. verzögerte Kardioversion)
- keine medikamentöse Kardioversion bei Sinusknoten-Dysfunktion, atrioventrikulären Überleitungsstörungen oder verlängerte QTc (>500 ms), außer Risiken für Proarrhythmien und Bradykardie wurden berücksichtigt
| Medikament | i.v.-Dosierung |
|---|---|
| Flecainid | 1 – 2 mg/kg über 10 min |
| Propafenon | 1,5 – 2 mg/kg über 10 min |
| Amiodaron | 300 mg über 30 – 60 min |
| Ibutilid | 1 mg über 10 min (0,01 mg/kg bei KG < 60 kg) |
| Vernakalant | 3 mg/kg über 10 min (max. 339 mg) |
Exkurs: Therapie von Blutungen bei antikoagulierten Patient*innen
- Antikoagulation zu unterbrechen und diagnostische/therapeutische Eingriffe einleiten bis die Blutungsursache ermittelt und behoben ist
- Gabe von Prothrombinkomplex-Konzentrat bei Patient*innen mit AF mit lebensbedrohlicher Blutung oder Blutung an kritischer Stelle erwägen
- Gabe spezifischer Antidote bei Patient*innen mit AF erwägen, die DOAKs einnehmen und eine lebensbedrohliche Blutung oder Blutung an kritischer Stelle haben


Sei der Erste der einen Kommentar abgibt