veröffentlichende Fachgesellschaft: Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (DGP)
Klassifikation gemäß AWMF: S2k
Datum der Veröffentlichung: 30.12.2022
Ablaufdatum: 29.12.2027
Quelle/Quelllink: https://www.awmf.org/leitlinien/detail/ll/020-004.html
Grundsätzliches
- NIV stellt keinen Ersatz für die invasive Beatmung dar, wenn wichtige Gründe für invasive Beatmung sprechen
- wenn indiziert, NIV als Therapie bei akuter respiratorischer Insuffizienz einsetzen, um Komplikationen der invasiven Beatmung zu vermeiden
- NIV-Versuch bei komatösen Patienten mit hyperkapnischer ARI im Einzelfall gerechtfertigt
- vor NIV-Einleitung situationsgerechte Aufklärung über Zweck & Nebenwirkungen der NIV sowie Vermittlung von Sicherheitsgefühl durch Personalanwesenheit und Zusicherung rascher Hilfe
Pathophysiologie
- Unterscheidung in Anteile
- der gasaustauschenden Lunge (bzw. akute pulmonale Erkrankungen)
- des ventilierenden Systems (bzw. ventilatorische Insuffizienz)
akute pulmonale Erkrankungen
- z.B. Acute Respiratory Distress Syndrome (ARDS) oder kardiales Lungenödem
- dominierende Gasaustauschstörung führt zur akuten respiratorischen Insuffizienz mit Hypoxämie (verringerter PaO2)
- nur Störung der O2-Aufnahme (20-fach geringere Diffusionsleitfähigkeit von O2); keine Störung der CO2-Abgabe
ventilatorische Insuffizienz
- z.B. COPD, Obesitas-Hypoventilation (OHS; Kombination von Adipositas mit BMI > 30 kg/m2, Tageshyperkapnie mit PaCO2 ≥ 45 mmHg und Fehlen anderer Erkrankungen), neuromuskuläre und thorako-restriktive Erkrankungen sowie ventilatorisches Versagen bei kardialer Dekompensation
- ventilatorische Insuffizienz infolge erschöpfte Atempumpe
- akute respiratorische Insuffizienz mit Hyperkapnie (erhöhter PaCO2)
- erste sekundär Hypoxämie
Vergleich invasive Beatmung & NIV
| Charakteristika | invasive Beatmung | nicht-invasive Beatmung |
|---|---|---|
| Ventilator/Tubus-assoziierte Pneumonie | ab 3. – 4. Tag erhöhtes Risiko | selten |
| zusätzliche Atemarbeit (tubusbedingt) | ja, bei Spontanatmung und assistierter Beatmung | nein |
| tracheale Früh-/Spätschäden | ja | nein |
| Sedierung | mild, ggf. auch tiefer | nicht notwendig, ggf. mild |
| intermittierende Applikation | selten möglich | häufig möglich |
| effektives Husten möglich | eingeschränkt bis nicht möglich | möglich |
| Essen/Trinken möglich | schwer bei Tracheostoma & nicht möglich bei Intubation | ja |
| Kommunikation möglich | erschwert | ja |
| Zugang zum Atemweg | direkt | erschwert |
| Druckstellen (Gesicht) | nein | vermehrt bei längerer Anwendungsdauer |
| CO2-Rückatmung | nein | beim NIV-Helm |
| Leckage | selten | häufig |
| Magenventilation | sehr selten | häufiger |
Kontraindikationen für NIV
absolute Kontraindikationen
- fehlende Spontanatmung, Schnappatmung
- fixierte/funktionelle Verlegung der Atemwege
- gastrointestinale Blutung oder Ileus
- nicht-hyperkapnisch bedingtes Koma
relative Kontraindikationen
- hyperkapnisch bedingtes Koma
- massive Agitation
- massiver Sekretverhalt trotz Bronchoskopie bzw. nichtinvasivem Sekretmanagement
- schwergradige Hypoxämie oder Azidose (pH < 7,1)
- hämodynamische Instabilität (kardiogener Schock, Myokardinfarkt)
- anatomische und/oder subjektive Interface-Inkompatibilität
- Z. n. oberer gastrointestinaler OP
Technik & Durchführung der NIV
- bevorzugte Beatmungsform bei hyperkapnischer Insuffizienz: Positivdruckbeatmung mit inspiratorischer Druckunterstützung (assistierender Modus) kombiniert mit PEEP sowie Back-up-Frequenz zum Apnoe-Schutz und bedarfsweise O2-Gabe zur Sicherung adäquater SpO2-Werte
- in Initialphase Nasen-/Mundmaske als Interface
- Beginn der NIV in halbsitzender Position
- bestmögliche Synchronisierung von Beatmungsgerät mit Spontanatmungsversuchen der Patient*innen
- bei unzureichender Effektivität in Adaptationsphase Ursachensuche beginnen
Mindestanforderungen an Beatmungsgeräte
- Druckvorgabe
- max. IPAP ≥ 30 mm H2O
- inspiratorische Flussrate min. 60 L/min
- Backup-Frequenz einstellbar
- Bilevel-Modus
- max. AF ≥ 40/min
- sensibler Flow-Trigger
- Diskonnektionsalarm
- einstellbares I : E-Verhältnis für AC-Modus
- wünschenswert
- schneller Druckaufbau
- Triggerschwellen für In- & Exspiration einstellbar
- interner Akku für 1 h Betriebsdauer
Beatmungsmodi
- NIV mit Negativdruckbeatmung (NPV)
- nur in einigen spezialisierten Zentren als Therapie der 1. Wahl bei akuter, exazerbierter COPD
- NIV mit Positivdruckbeatmung
- übliche Form der NIV in der Akutmedizin
- assistierter Modus mit Backup-Frequenz (Trigger bei Inspiration mit inspiratorischer Druckunterstützung; bei Bradypnoe/Apnoe Beatmung mit Sicherheitsfrequenz)
- ggf. gleichzeitig mit PEEP
- Beatmung mit Volumenvorgabe (volumenkontrollierte Beatmung)
- seltener Einsatz bei ARI
- präklinische Alternative bei Adaption im volumenkontrollierten Modus mit Entwicklung einer ARI (Einstellparameter müssen angepasst werden!)
- Beatmung im kontrollierten Modus
- im Notfall i.d.R. keine Patient*innen-Compliance im kontrollierten Modus (CAVE: Asynchronität zw. Patient*in & Beatmungsgerät)
- Möglichkeit bei stabiler chronischer Hyperkapnie oder bei stärker sedierten Patient*innen
- Continuous Positive Airway Pressure (CPAP)
- kontinuierliche Applikation positiver Atemwegsdrücke zur Rekrutierung bisher nicht an der Ventilation beteiligter Areale der Lunge
- bei hypoxämischer ARI (Verhinderung exspiratorischer Kollaps) oder bei hyperkapnischer ARI (Kompensation intrinsischer PEEP) i.d.R. Kombination mit inspiratorischer Druckunterstützung
Beatmungsparameter
hyperkapnische ARI
- COPD
- hohe inspiratorische Spitzendrücke (zw. 15 – 25 cmH2O)
- hoher inspiratorischer Flow
- inspiratorische Druckunterstützung (IPAP) mit externem PEEP (zw. 3 – 6 cmH2O)
- Asthma bronchiale
- niedrige Inspirationsdrücke (5 – 7 cmH2O); Inspirationsdruck sukzessive bis max. 25 cmH2O steigern
- PEEP von 3 – 5 cmH2O
- OHS-Patient*innen
- druckassistierte Beatmungsmodi (BiPAP ST, ass. PCV)
- EPAP-Level titrieren
- inspiratorische Druckunterstützung (ΔEPAP-IPAP) ausreichend breit wählen
- Inspirationsdauer (Ti) mit I:E Ratio von 1:1 verlängern
hypoxämische ARI
- CPAP-Therapie vordergründig
- Zweidruckverfahren zur Reduktion des Sauerstoffbedarf der Atemmuskulatur
- Beatmung sorgt für Reduktion der Atemarbeit und damit zur Reduktion der AF
Krankheitsbilder
akute hyperkapnische respiratorische Insuffizienz
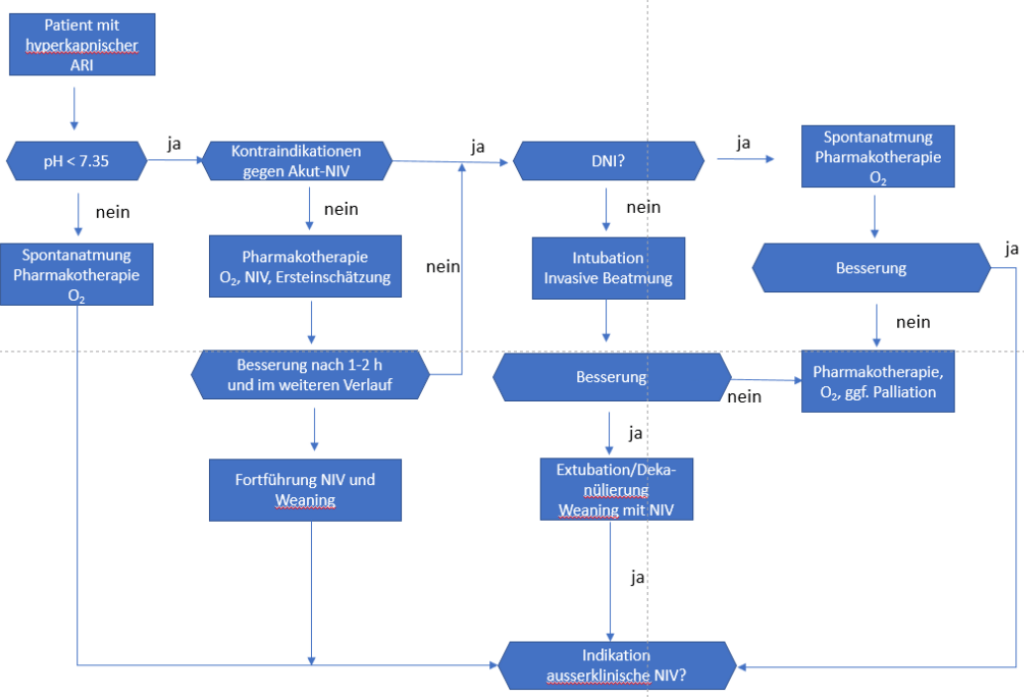
- NIV-Therapie bei hyperkap. ARI und pH < 7,35
- keine NIV bei leichter akuter, exazerbierter COPD mit pH ≥ 7,35 sowie nach gleichem Schema auch bei exazerbiertem Asthma bronchiale
- Ersteinschätzung während Adaptationsphase anhand valider Verlaufsparameter wie Blutgase, AF, SpO2, transkutane PCO2-Messung, Beurteilung Dyspnoeempfindung, Vigilanz
- unverzügliche Intubation bei Versagen der NIV, außer bei palliativer Gesamtsituation
- NIV-Versuch auch als Akuttherapie bei ARI aufgrund neuromuskulärer oder thorakal-restriktiven Erkrankungen (inkl. OHS)
- Algorithmus „NIV-Therapie bei hyperkapnischem ARI“
kardiales Lungenödem
- bei kardialem Lungenödem mit hypoxämischer ARI frühzeitige CPAP-Therapie sowie oro-nasale Sauerstoffgabe (auch in der Präklinik)
- primär NIV als CPAP-Alternative bei zusätzlicher Hyperkapnie additiv Pharmakotherapie
- adäquaten inspiratorischen Druck (IPAP) mit Ziel alveolärer Normoventilation sowie ausreichend hohen exspiratorische Druck (EPAP) titrieren, analog zur CPAP
- regelmäßige Überwachung des arteriellen Blutdrucks bei CPAP und NIV
- Adaptation an CPAP/NIV darf Pharmakotherapie sowie notwendige kardiologische Interventionen nicht verzögern
nicht-kardial bedingte hypoxämische ARI
- kein Vor-/Nachteil von CPAP/NIV ggü. High Flow Nasal Oxygen (HFNO) bei nur leicht oder moderat gestörtem Gasaustausch (PaO2/FiO2 > 150 mmHg)
- bei immunsupprimierten erwachsenen Patient*innen mit nicht-kardial bedingter hypoxämischer ARI kann, wenn bei Aufnahme auf ICU keine Kriterien für NIV-Versagen erfüllt sind, CPAP-Versuch/High-Flow unter Berücksichtigung der KI durchgeführt werden
- klare Festlegung von Abbruchkriterien bei (CPAP)-NIV-Versuch, um Intubation nicht zu verzögern
- keine routinemäßige NIV-Therapie bei Trauma-/Verbrennungspatienten
- bei Trauma und Hypoxämie trotz adäquater Analgesie und suffizienter O2-Insufflation ggf. NIV-Therapieversuch durchführen
- bei mittelschwerem bis schwerem ARDS (PaO2/FiO2 < 150 mmHg) im Einzelfall CPAP-/NIV-Versuch und/oder HFNO
- CPAP/NIV bei ARDS in mildem oder moderatem Stadium bei ausgewählten Patienten ohne/mit geringgradigem zusätzlichen Organversagen
- CPAP/NIV bei ARDS ausschließlich unter kontinuierlichem apparativem & klinischem Monitoring sowie ständiger Intubationsbereitschaft
- NIV zur Präoxygenierung und unmittelbaren Beatmung vor ETI
Palliativmedizin
- NIV als palliative Maßnahme zur Linderung der Dyspnoe & Besserung der Lebensqualität erwägen
CPAP und NIV im prähospitalen Setting
- Voraussetzung für erfolgreichen und sicheren Einsatz ist adäquate apparative Ausstattung der Rettungsmittel sowie die Kenntnis und Erfahrung hinsichtlich Indikationen, Kontraindikationen, Abbruchkriterien und praktischer Anwendung
- bei V.a. kardiales Lungenödem & akuter hypoxämischer ARI ohne zusätzliche ventilatorischer Insuffizienz Beginn der CPAP-Therapie additiv zu Pharmakotherapie und konventioneller Sauerstofftherapie
- bei zusätzlicher ventilatorischer Erschöpfung alternativ zur CPAP NIV mit individueller Titrierung der Beatmungsdrücke
- bei kardialen Lungenödem + STEMI oder STEMI-Äquivalent darf CPAP- und NIV-Therapie schnellstmöglichen Transport für rasche invasive Reperfusionstherapie verzögern
- bei Verdacht oder Bestätigung von akuter bzw. akut-auf-chronischer ventilatorischer Insuffizienz primär NIV mit adäquatem inspiratorischem Druck zur Entlastung der Atemmuskulatur
- Ziel-SpO2 von 92 – 96 % bzw. bei Patient*innen mit Risiko einer ventilatorischen Insuffizienz von 88 – 92 %
- umgehende Beendigung von CPAP/NIV bei klinischem Versagen sowie nachfolgend prähospitale ETI, außer bei palliativer Gesamtsituation
NIV-Erfolgskriterien
- Abnahme der Dyspnoe
- Vigilanzverbesserung
- Abnahme der erhöhten AF
- PaCO2-Abnahme
- Anstieg pH-Wert
- Zunahme von SaO2 ≥ 85 %
- Abnahme der erhöhten HF
Sonderfall – Kinder & Jugendliche
- primär NIV-Therapie bei gemischtem ARI aufgrund von Bronchiolitis, Asthma oder bei ARI aufgrund vorbestehender syndromaler, neuromuskulärer, Lungen-/Atemwegserkrankung
- bei leichtem/moderatem pädiatrischem ARDS oder bei Sepsis NIV in Betracht ziehen
- keine Empfehlung für NIV-Therapie bei immunsupprimierten Kindern mit ARI
- NIV erfordert intensives Monitoring, (inkl. regelmäßiger BGA & klinischer Reevaluation) und Intubationsbereitschaft
NIV-Kontraindikationen bei Kindern
absolute Kontraindikationen
- fehlende Spontanatmung, Schnappatmung, Apnoen
- fixierte/funktionelle Verlegung der Atemwege
- gastrointestinale Blutung und Ileus
- Linksherzversagen/Schock/drohender Herzkreislaufstillstand
relative Kontraindikationen
- Koma, fehlende Schutzreflexe, Schluckstörungen
- massive Agitation bzw. Abwehr trotz ausreichender Sedierung
- Hypersekretion mit Unfähigkeit Sekret abzuhusten
- schwergradige Hypoxämie oder Azidose
- hämodynamische Instabilität (z.B. Katecholaminbedarf, intermittierende hämodynamisch wirksame Herzrhythmusstörungen)
- anatomische und/oder subjektive Interface-Inkompatibilität
- Z. n. oberer gastrointestinaler OP


Sei der Erste der einen Kommentar abgibt