veröffentlichende Fachgesellschaft: Queensland Hospital and Health Service
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 04.09.2019
Ablaufdatum:
Quelle/Quelllink: https://www.health.qld.gov.au/qcg/publications
Therapie
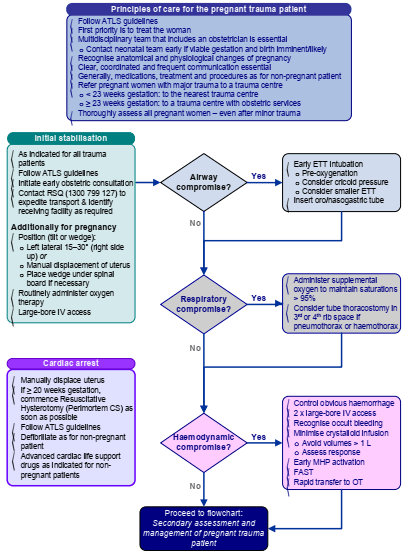
- A – Airway und C-Spine
- erhöhtes Risiko von Schwierigkeiten beim Atemwegsmanagement aufgrund von:
- Gewichtszunahme
- Ödem der Atemwegsschleimhäute
- Hyperämie und Hypersekretion der oberen Atemwege
- verminderter funktioneller Restkapazität
- verminderter Compliance des Atmungssystems
- erhöhter Atemwegswiderstand
- erhöhter Sauerstoffbedarf
- Atemweg immer als schwierig einzustufen; Atemweg durch erfahrensten Anwender sichern lassen
- erhöhtes Risiko einer fehlgeschlagenen oder schwierigen Intubation – deshalb in Betracht ziehen:
- frühzeitige Intubation
- Verwendung eines kurzen Laryngoskop-Spatels
- kleinerer Endotrachealtubus (ETT)
- Verwendung einer Larynxmaske, wenn eine Intubation nicht möglich ist
- erhöhtes Aspirationsrisiko aufgrund der verzögerten Magenentleerung in der Schwangerschaft
- frühzeitigen Magendekompression mit nasogastrischer oder orogastrischer Sonde
- Anlage Halskrause, falls indiziert
- erhöhtes Risiko von Schwierigkeiten beim Atemwegsmanagement aufgrund von:
- B – Breathing and Ventilation
- erhöhtes Risiko einer schnell fallenden Sättigung
- Sauerstoffgabe und SpO2-Ziel von > 95 %
- falls möglich Kopfende der Trage anheben, um das Gewicht der Gebärmutter auf dasZwerchfell zu reduzieren und die Atmung zu erleichtern
- falls Thoraxdrainage indiziert, diese 1 – 2 ICR. höher ein als üblich durchführen, um mögliche Verletzungen des Abdomens durch das angehobene Zwerchfell zu vermeiden
- erhöhtes Risiko der Aspiration
- C – Circulation und Blutungskontrolle
- offensichtliche äußere Blutungen sofort behandeln
- Patientin ca. 15 – 30 ° nach links geneigt lagern oder manuelle Uterusverschiebung nach links (Bauch) durchführen
- bei schweren Verletzungen zwei großlumige intravenöse Zugänge
- falls i.v. nicht möglich, i.o.-Zugänge in Betracht ziehen
- keine femoralen Zugänge wegen der Kompression durch Gebärmutter
- schwangerschaftsbedingten physiologischen Parameter bei der Beurteilung berücksichtigen
- keine große Mengen an kristalloiden Lösung (> 1 Liter); CAVE: aufgrund des relativ niedrigen onkotischen Drucks in der Schwangerschaft Gefahr eines Lungenödems
- gründliche Suche nach okkulten Blutungen (bei religiösen Ritualen)
- bei hämodynamischer Instabilitätfokussierte Abdomensonographie bei Traumata (FAST), um das Vorhandensein von freier Flüssigkeit in der Bauch- und Brusthöhle festzustellen
- D – Disability
- rasche neurologische Bewertung anhand der GCS
- Beurteilung neurologischer Defizite in distaler Richtung
- E – Exposure
- Untersuchung von Kopf bis Fuß wie bei nicht-schwangeren Traumapatienten
- alle Körperteile freilegen und gründlich untersuchen
- Unterkühlung verhindern
- Untersuchung von Kopf bis Fuß wie bei nicht-schwangeren Traumapatienten
- Secondary survey
- körperliche Untersuchung
- Untersuchen Sie den Bauch auf Ekchymose (kleinflächige, fleckenförmige Blutung der Haut) oder Asymmetrie
- bei Verkehrsunfall kann falsche Positionierung des Sicherheitsgurtes über Gebärmutter zu nachfolgendem führen:
- starke Blutergüsse im Unterleib verursachen
- erhöhtes Risiko Plazentaablösung und Uterusruptur
- Beurteilung des Uterustonus, der Kontraktionen, der Steifheit, der Zärtlichkeit, der tastbaren fetalen Teile
- gravide Bauch kann relativ unempfindlich ggü. peritonealen Reizungen sein
- körperliche Untersuchung
- Hämorrhagie
- gynäkologische Blutungen werden oft unterschätzt und können verdeckt sein
- klinische Anzeichen möglicherweise erst bei starkem Blutverlust erkennbar
- 1200 – 1500 mL Blutverlust, bevor Anzeichen einer Hypovolämie auftreten
- Gefahr, dass Blutverlust nicht erkannt und/oder Schweregrad unterschätzt wird
- auf Möglichkeit einer akuten traumatischen Koagulopathie achten:
- einzigartige Pathophysiologie, die bei bis zu einem Viertel der Traumapatienten auftritt
- kennzeichnend ist das Versagen des Gerinnungssystems zur Aufrechterhaltung der Hämostase nach schweren Verletzungen
- wichtigste Zeichen einer Hypovolämie
- Herzfrequenz > 100/min
- Tachypnoe
- kalte, blasse, verschwitzte, zyanotische Haut mit verzögerter Rekap-Zeit
- Veränderung des Bewusstseinszustandes
- Abnahme der Urinausscheidung
- verminderter Pulsdruck und Hypotonie (Spätzeichen)
- frühe Gabe von Tranexamsäure (TXA)
- Vasopressoren vermeiden, da sie die uteroplazentare Perfusion beeinträchtigen können
- nur bei schwerer Hypotonie, die nicht auf Flüssigkeitsgabe anspricht oder zur Behandlung eines neurogenen Schocks
Herzstillstand
- Vorgehen gemäß ALS-Algorithmus
- wenn Trauma die Ursachen ist, auf reversible Ursachen konzentrieren:
- Verhinderung einer Hypoxie durch Sichern eines freien Atemwege
- Wiederherstellung des zirkulierenden Blutvolumens
- Dekompression des Brustkorbs
- frühzeitige Erwägung einer Thorakotomie
- erste Priorität ist der Beginn der Herzdruckmassage
- Handhaltung ist die gleiche wie bei nicht-schwangeren Patientinnen
- Defibrillation wie bei einer nicht-schwangeren Traumapatientin
- Gabe von Medikamenten wie bei nicht-schwangere Patientinnen
- Position der Schwangeren bei Reanimation
- in Rückenlage
- Verringerung des venösen Rückflusses
- Verringerung des Schlagvolumens und des Herzzeitvolumens
- Verringerung der Wirksamkeit von Thoraxkompressionen
- wenn der Uterus am oder oberhalb des Bauchnabels ertastet wird, manuelle Linksverschiebung des Uterus durchführen
- ermöglicht gleichzeitig eine aortokavale Dekompression und hochwertige Brustkorbkompressionen
- Frau kann in Rückenlage bleiben, was den Zugang zu den Atemwegen, die Defibrillation und i.v.-Zugang erleichtert
- in Rückenlage
- 100 % Sauerstoffgabe
- ggf. erhöhte Tidalvolumina wegen erhöhtem Zwerchfell
Hysterotomie (perimortaler Kaiserschnitt)
- idealerweise vertikalen Schnitt in der Mittellinie durchführen
- Schnitt ist erweiterbar, falls weitere chirurgische Eingriffe erforderlich sind
- Einschnitt in die Gebärmutter kann horizontal oder vertikal erfolgen, je nach den klinischen Umständen und den Fähigkeiten/Erfahrungen des Chirurgen
- vorrangig ist es, den Eingriff so schnell wie möglich durchzuführen.
- Fortführung der Herz-Lungen-Wiederbelebung während und nach dem Eingriff
Verbrennungen
- Grundprinzipien der Behandlung gleich wie bei nicht-schwangeren Patientinnen
- Abschätzung des Ausmaß der Verbrennung (Grad und Ausdehnung)
- Prüfung auf Vorhandensein eines Inhalationstrauma
- frühzeitige zusätzliche Sauerstoffzufuhr bei Verdacht auf Inhalationstrauma
- Berücksichtigung des Thromboserisikos je nach Schwangerschaftsstatus
- bei Verbrennungen im Bereich des Rumpfes (Bauch oder Thorax) und bei Beeinträchtigung der Atmung ist Escharotomie angezeigt
- Flüssigkeitstherapie gemäß Baxter-Parkland-Formel
Fruchtwasserembolie
- Symptomatik
- zu den klassischen Symptomen gehören Atembeschwerden, Hypoxie, Hypotonie und Koagulopathie
- weitere Symptome sind
- mütterliche Hypotonie (bei 100% der Frauen)
- akute Hypoxie (Dyspnoe, Zyanose oder Atemstillstand)
- Krampfanfälle
- Herzstillstand (bei 87 % der Frauen)
- Hämorrhagie
- Koagulopathie/DIC (Blutungen aus der Gebärmutter, aus Einschnitten oder Infusionsstellen)
- Therapie
- Hauptziele der Behandlung:
- angemessene Sauerstoffzufuhr
- aggressive Therapie zur Wiederherstellung des Herzzeitvolumens
- Umkehrung der Koagulopathie
- Hauptziele der Behandlung:

Sei der Erste der einen Kommentar abgibt