veröffentlichende Fachgesellschaft: Deutsche Gesellschaft für Anästhesiologie & Intensivmedizin (DGAI)
Klassifikation gemäß AWMF: S1
Datum der Veröffentlichung: 21.08.2023
Ablaufdatum: 20.08.2028
Quelle/Quelllink: https://register.awmf.org/de/leitlinien/detail/001-028
Grundsätzliches
- „schwieriger Atemweg“ = Probleme, die während der Atemwegssicherung auftreten können
- fachliche Qualifikation zur Beurteilung des „schwierigen Atemwegs“ = FA Anästhesiologie
- Beispiele für Schwierigkeiten bei Atemwegssicherung
- Nichterreichen des SpO2-Ausgangsniveaus bei Oxygenierung mithilfe von Gesichtsmaske oder supraglottischer Atemwegshilfe (SGA)
- mehr als zwei Versuche zur korrekten SGA-Platzierung
- Glottis nicht visualisierbar = Cormack & Lehane Grad III oder IV (unmögliche Laryngoskopie)
- „cannot ventilate, cannot oxygenate“–Situation = weder Ventilation noch Oxygenierung möglich
Inzidenzen
- Inzidenz erschwerte Maskenbeatmung: ca. 6 %
- Inzidenz unmögliche Maskenbeatmung: ca. 0,04 – 0,15 % (86 – 94 % davon unerwartet)
- Inzidenz schwierige direkte Laryngoskopie: 1,5 – 8,0 %
- Inzidenz schwierige Intubation: < 1,5 – 8,0 %
- Wahrscheinlichkeit unerwartete „cannot intubate, cannot oxygenate“-Situation: 0,008 % (1:13.000) bis 0,004 % (1:25.000)
Prädiktoren für schwierige/unmögliche Maskenbeatmung
- Bestrahlung oder Tumor im Bereich der Halsregion
- Body-Mass-Index > 30 kg/m2
- desolater Zahnstatus, Zahnlosigkeit
- deutlich eingeschränkte Protrusion des Unterkiefers (Unterkiefer nicht weit vorgeschiebbar)
- Makroglossie und andere pathologische Zungenveränderungen
- Mallampati Grad III oder IV
- Narben, Tumoren, Entzündungen, Verletzungen von Lippe und Gesicht
- pathologische Veränderungen von Pharynx, Larynx und Trachea
- Schnarchanamnese bzw. obstruktive Schlaf-Apnoe
- unzureichende Narkosetiefe
- verringerter thyreomentaler Abstand (< 6 – 7 cm)
- Vollbartträger
Prädiktoren für schwierige Laryngoskopie und Intubation
Mit steigender Zahl der Prädiktoren/Symptome steigt das Risiko, daher bei Aufklärung oder Untersuchung nach anatomischen und physiologischen Hinweisen für eine erschwerte Maskenbeatmung und Intubation suchen.
- eingeschränkte Mundöffnung (<3,5 cm)
- eingeschränkte Reklination des Kopfes
- inspiratorischer Stridor
- kurzer oder umfangreicher Hals
- Makroglossie
- Mallampati Grad III oder IV
- Mandibulo- und maxillofaziale Dysostosen
- obstruktive Schlaf-Apnoe
- pathologischer „upper lip bite“ Test
- Progenie, Dysgnathie
- raumfordernde Struma
- Schwangerschaft
- schwierige Intubation in der Anamnese
- subglottische Stenose, Trachealstenose, Trachealverlagerung
- Tumoren, Abszesse im Kopf-Hals- oder Mediastinalbereich
- unzureichende Narkosetiefe, fehlende muskuläre Blockade
- verringerter thyreomentaler Abstand (<6-7cm)
- Zustand nach Bestrahlung im Kopf-Hals-Bereich
- Zustand nach Operationen am Larynx/Pharynx
Prädiktoren für schwierige Videolaryngoskopie
- hochgradig eingeschränkte HWS-Beweglichkeit
- hochgradig eingeschränkte Mundöffnung
- Makroglossie
- Pathologien im Bereich des Halses; kurzer dicker Hals
- pathologischer „upper lip bite“ Test
- Sekrete wie Blut, Mageninhalt, Schleim in Mund oder Rachen, die die Optik verschmutzen
- unerfahrener Anwender, mangelnde Ausbildung und Training (v.a. bei hyperangulierten Spatelformen, Benutzung von Schaftsystemen)
- ungünstige Umgebungsbedingungen für Displays (starker Lichteinfall etc.)
- unzureichende Narkosetiefe, fehlende muskuläre Blockade
- verringerter thyreomentaler Abstand (<6-7 cm)
- vorbestehende schwierige indirekte Laryngoskopie
Prädiktoren für schwierige Platzierung und/oder Oxyenierung mit SGA
- geringe HWS-Beweglichkeit
- geringe Mundöffnung
- Halsumfang >44 cm
- Mallampati 3 oder 4
- morbide Adipositas
- unzureichende Narkosetiefe
- Zahnlosigkeit oder schlechter Zahnstatus
schwieriger Atemweg aufgrund physiologischer Beeinträchtigung
- Hypoxie
- Hypotension
- schwere metabolische Azidose
- rechtsventrikuläres Versagen
- kardiopulmonale Dekompensation
Sonographie der Atemwege
- präanästhesiologische Atemwegs-Untersuchung mittels Ultraschall kann zur Identifizierung einer schwierigen Atemwegssicherung hilfreich sein
- PoC-Ultraschalluntersuchung zur Ermittlung des Füllungszustandes des Magens nutzen
- Ultraschalluntersuchung von Trachea und beider Hemithoraces zum Nachweis der korrekten Tubuslage
- Ultraschalluntersuchung der oberen Atemwege kann zur Darstellung und Markierung der Membrana cricothyreoidea bei bekannt oder erwartet schwierigem Atemweg hilfreich sein
- Ultraschalluntersuchung der oberen Atemwege kann zur Unterstützung der Anlage eines invasiven Atemwegsmanagements hilfreich sein
Techniken zur Sicherung der Atemwege
Präoxygenierung
- Präoxygenierung vor Narkoseinduktion bei spontan atmenden Patienten (dicht sitzende Gesichtsmaske mit 100% O2 und mit 10 L Frischgasfluss über min. 3 – 4 min; alternativ acht tiefe Atemzüge bei gleichem Sauerstofffluss in max. 60 sec)
- ggf. notwendige Modizifizierung für bestimmte Risikogruppen
- Verlängerung Präoxygenierung auf 5 min bei geriatrischen Patient*innen
- Oberkörperhochlage (25 – 30°), druckunterstützte Ventilation bei Spontanatmung und druckkontrollierte Ventilation in apnoeischer Phase bei bariatrischen Patient*innen
- nichtinvasive Ventilation (z.B. Druckunterstützung: 8 cmH2O, PEEP 5 cmH2O) bei hypoxiegefährdeten Patient*innen zur Verbesserung der Apnoetoleranz
- wenn schnelles Präoxygenieren erforderlich, Zeithalbierung mittels druckunterstützter Beatmung (z.B. Druckunterstützung: 8 cmH2O, PEEP 5 cmH2O)
- Oberkörperhochlagerung bei respiratorisch insuffizienten Patienten zur Verlängerung der Apnoezeit ohne Hypoxie
- apnoeische Oxygenierung während Laryngoskopie für hypoxämiegefährdete Patient*innen erwägen (ungewärmter, trockener Sauerstoff über Standard-Nasenbrille bei Fluss von 15 L/min)
Maskenbeatmung
- Maskenbeatmung, egal ob manuell oder mit druckkontrollierter Ventilation, ist Basismaßnahme des Atemwegsmanagements
- bei schwieriger Maskenbeatmung und ausreichender Narkosetiefe oro-/nasopharyngeale Atemwegshilfen verwenden
- neuromuskuläre Blockade sofort nach Erreichen einer suffizienten Narkosetiefe (höhere Tidalvolumina, weniger Desaturierungen)
supraglottische Atemwegshilfen
- supraglottische Atemwegshilfen = Hilfsmittel, die außerhalb der Glottis liegen
- zwei Typen von Atemwegshilfen
- Larynxmasken-Typ (LM-Typ)
- Larynxtubus-Typ (LT-Typ; baulich bedingt erhebliche Unterschiede zwischen den einzelnen Hilfsmitteln)
- Anpassung des Cuffdrucks auf max. 60 cmH2O zur Reduktion von Atemwegsverletzungen und -schwellungen
- bei SGA der 2. Generation ist neben Beatmung auch sichere Lagekontrolle sowie das Einführen einer Magensonde möglich (potentiell niedrigeres Regurgitations- & Aspirationsrisiko)
- Verifizierung der Lage durch geeignete Tests bei SGA der 2. Generation
- SGA vom LM-Typ kann nach individueller Nutzen-Risiko-Abwägung alternativ zum Endotrachealtubus bei erweiterter Indikation verwendet werden (CAVE: nur mit SGA vom LM-Typ 2. Generation mit über das gastrale Lumen vorgeschobener Magensonde)
- SGA vom LT-Typ nur nutzen bei ausreichender Erfahrung in der Anwendung
- Vorteile Anwendung SGA ggü. Anwendung endotrachealer Tubus
- geringere Atemwegsmorbidität (bei korrekter Lage und Cuffdruck ≤60 cmH2O)
- geringerer Zug und Druck auf die Halswirbelsäule
- geringerer Narkosemittelbedarf, erleichterte Spontanatmung
- Verzicht auf neuromuskuläre Blockade zur Atemwegsinstrumentation
- geringere Wahrscheinlichkeit einer unbemerkten intraoperativen Wachheit
- größere hämodynamische Stabilität während Ein- und Ausleitungsphase
- geringere Inzidenz an Laryngo- und Bronchospasmen (bei adäquater Narkoseführung)
- bessere mukoziliäre Clearance
- geringere Inzidenz an hypoxämischen Phasen und Husten während der Ausleitung
- steilere Lernkurve
- keine einseitige oder ösophageale Lage
- Möglichkeit der Oxygenierung bei fehlgeschlagener Intubation
- Kontraindikationen für SGA bei Patient*innen mit elektiven Eingrifen
- Patienten mit Entzündungen, Tumoren oder Blutungen in den oberen Atemwegen
- Mundöffnung <2 cm
- erwartete Beatmungsdrücke oberhalb des individuellen Leckagedrucks
- Notwendigkeit des regelmäßigen trachealen Zuganges
- Ein-Lungen-Ventilation
- Patienten mit persistierenden symptomatischem gastroösophagealem Reflux, symptomatischer Hiatus- bzw. Zwerchfellhernie oder Ileus
- Interferenz mit dem chirurgischen Eingriff
direkte & indirekte Laryngoskopie
- für direkte Laryngoskopie ist Lagerung in Schnüffelposition zur besseren Sicht hilfreich
- bei schwieriger Laryngoskopie/Intubation Führungsstab oder Tubuseinführhilfe zur Tubusplatzierung verwenden
- „indirekte Laryngoskope“ = Instrumente, mit denen keine direkte Visualisierung der Glottisebene nötig oder möglich ist (z.B. Kamerachips + Bildschirm wie bei Videolaryngoskopie & flexibler/starrer Intubationsendoskopie oder optische Systems über Glasfaser wie bei klassischer Fiberoptik oder über Prisma wie beim Okular)
- bei erwartet schwieriger direkter Laryngoskopie sowie bei Notfallpatient*innen Videolaryngoskopie ggü. direkter Laryngoskopie primär Vorzug geben
- Spatelform ist bei Videolaryngoskopie wichtiges Unterscheidungskriterium
- primär Macintosh-Spatel in der Anästhesie einsetzen
- bei hyperanguliertem Spatel Führungsstab verwenden und Tubus mit Führungsstab so biegen, dass Spatelform zur Spitze führt (CAVE: ausreichend Erfahrung notwendig)
- starre Intubationsendoskope alternativ zur Intubation bei unerwartet schwierigem Atemweg (ausreichend Erfahrung bei Patient*innen mit normalem Atemweg notwendig)
- flexibles endoskopisches Vorgehen bei unerwartet & erwartet schwierigem Atemweg erwägen
translaryngeale/transtracheale Techniken
- Atemwegssicherung durch translaryngeale und transtracheale Techniken ist „ultima ratio“
- entscheidend für Erfolg sind regelmäßiges Training der Maßnahmen und rechtzeitige Indikationsstellung zur Durchführung
- Koniotomie
- Durchtrennen des Ligamentum cricothyroideum und Einführen von ET-Tubus unterhalb der Glottisebene
- drei mögliche Techniken
- „catheter-over-needle“-Technik (Punktion des Atemwegs vergleichbar der Anlage einer Venenverweilkanüle)
- Seldinger-Technik (Einlegen eines Führungsdrahts nach Punktion der Trachea mit anschließendem Platzieren der Kanüle)
- chirurgische Koniotomie (Durchtrennen des Ligamentum cricothyroideum mit Skalpell, dann Auseinanderdrängen von Schild- und Ringknorpel sowie Platzieren von dünnem ET-Tubus oder Trachealkanüle; überlegene Technik hinsichtlich Schnelligkeit, Erfolgsrate und Komplikationshäufigkeit)
- Tracheotomie
- Tracheotomie kann unter erhaltener Spontanatmung in Lokalanästhesie durchgeführt werden
- typische Indikationen: stenosierende Tumoren im Bereich des Larynx und des Hypopharynx
- im Einzelfall chirurgische Tracheotomie alternativ zur Koniotomie im Rahmen eines Atemwegsnotfalls (Vorraussetzungen: unmittelbare Material-Verfügbarkeit, gute Umgebungsbedingungen & exzellente Routine)
- translaryngeale/transtracheale Oxygenierung & Ventilation
- Diffusionsoxygenierung durch O2-Insufflation mit hohem Fluss in die Trachea, um eingeschränkte Ventilationsmöglichkeiten durch kleines Lumen zu verbessern
Strategien zur Sicherung der Atemwege
Ebenen der Atemwegssicherung
Material für jede Ebene soll bei jeder Sicherung der Atemwege verfügbar sein.
- Ebene 1: Spontanatmung, unterstützte oder kontrollierte Beatmung mit Gesichtsmaske
- Ebene 2: Verwendung supraglottische Atemwegshilfe
- Ebene 3: Platzierung Endotrachealtubus in Trachea
- Ebene 4: translaryngealer/transtrachealer Zugang
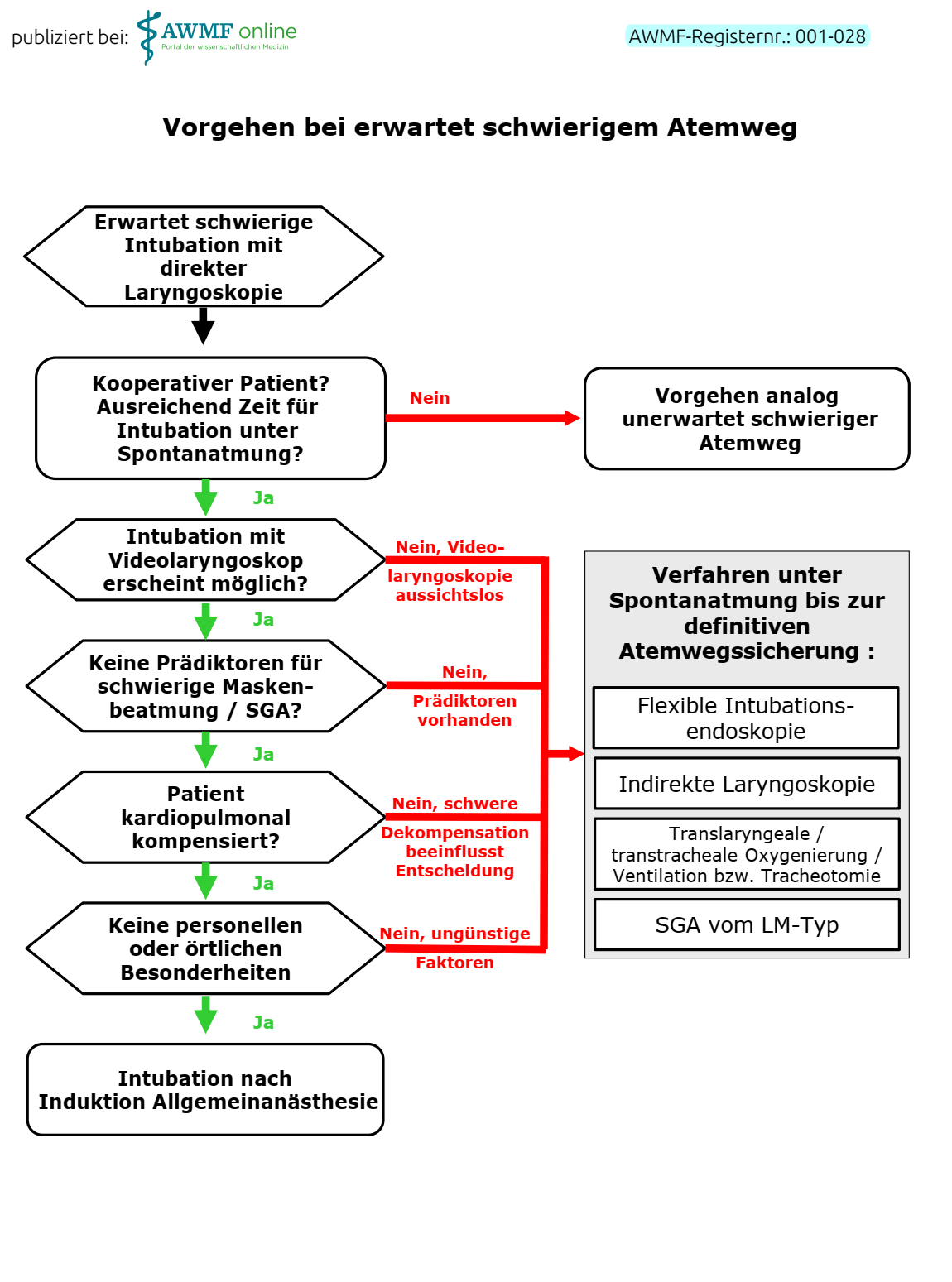
Planungsphase, Kommunikation
- im Team vor Einleitung der Allgemeinanästhesie geplantes Vorgehen und Besonderheiten kommunizieren (v.a. bei zu erwartenden Schwierigkeiten)
- CAVE: schlechte Kommunikation führt oft zu Fehlern und unerwünschten Ereignissen
- Verfügbarkeit eines angepasstes Algorithmus für den schwierigen Atemweg (Inhalt: vorgehaltene und zu beherrschende Instrumente und Techniken)
weitere Empfehlungen
- vor Beginn der Präoxygenierung Kontrolle des Beatmungsgerätes (KURZcheck: mit Aufsetzen der Gesichtsmaske Einstellung von Frischgasfluss von ≥ 2 L/min, dann Prüfung der Messung einer ausreichenden inspiratorische Sauerstoffkonzentration und der Kapnometrie)
- bei erwartet schwierigem Atemweg primär regionalanästhesiologisches Verfahren erwägen (CAVE: ggf. trotzdem Sicherung der Atemwege notwendig)
- falls regionalanästhesiologisches Verfahren nicht möglich und Allgemeinanästhesie notwendig bei schwieriger/unmöglicher Maskenbeatmung und/oder ETI, Atemwegssicherung unter Erhalt der Spontanatmung
- Einsatz eines flexiblen Intubationsendoskops hat höchsten Stellenwert beim Management des erwartet schwierigen Atemwegs
- Spontanatmung solange erhalten bis ET sicher in Trachea platziert ist, bei wachen Patient*innen topische Anästhesie der Atemwege (medikamentöse Sedierung so niedrig wie möglich; währenddessen Gabe von mit Sauerstoff angereichertem Gasgemisch)
Entscheidungsfindung zur Atemwegssicherung unter Spontanatmung
- bei erwartet schwierigem Atemweg und fehlender Zeit oder Möglichkeit der Atemwegssicherung unter Spontanatmung Wahl des Verfahrens mit den größten Erfolgsaussichten sowie parallel Koniotomie vorbereiten
- Atemwegsicherung unter Erhalt der Spontanatmung bei gleichzeitig vorliegenden Prädiktoren für schwierige Maskenbeatmung und SGA-Platzierung
Vorgehen bei unerwartet schwierigem Atemweg
- bei schwieriger Maskenbeatmung bei suffizient anästhesierten Patient*innen Maßnahmen durchführen, Zungengrund anzuheben und somit oberen Atemweg zu öffnen (Einsatz von naso-pharyngealen oder oro-pharyngealen Tuben, z.B. Wendl- oder Guedel-Tubus)
- bei fehlender Kontraindikation Kopfreklination und Esmarch-Manöver, dann Ventilation durch 2. Helfer oder adäquat eingestellten Ventilator mittels druckkontrollierter Beatmung mit <15 cmH2O (Beatmungsmaske in passender Größe dazu mit beiden Händen halten für bestmögliche Abdichtung; ggf. Anheben des Unterkiefers hilfreich)
- falls noch nicht erfolgt, neuromuskuläre Blockade mit schnell anschlagendem Muskelrelaxans (Succinylcholin, Rocuronium) in adäquater Dosierung erwägen; ggf. auch bei fortbestehenden Problemen erwägen
- bei eingeschränkter Sicht auf Glottis trotz Manipulationsmanöver Verwendung von speziellen Tubuseinführhilfen erwägen
- Anzahl der direkten Laryngoskopieversuche: max. 2 Versuche, dann alternatives Verfahren (nach zwei Versuchen steigt Risiko von schwerwiegenden, lebensbedrohlichen Komplikationen wie schwere Hypoxie, Regurgitation, Aspiration, Hypotension, Bradykardie und Herzkreislauf-Stillstand)
- nach erfolgloser direkter Laryngoskopie zunächst Maßnahmen zur Verbesserung der Bedingungen überprüfen (verbesserte Lagerung von Patient, Absaugen von Sekret, alternative Spatel etc.), weiterer Versuch nur wenn Maßnahmen die Erfolgsaussichten erhöhen
- bei erfolgloser direkter Laryngoskopie Videolaryngoskop verwenden
- bei unerwartet schwierigem Atemweg SGA der 2. Generation verwenden (ggf. Kopfreklination unter Beachtung von Kontraindikationen, Anheben des Unterkiefers oder Esmach-Handgriff), bei Problemen Wechsel auf andere Größe oder anderes SGA-Modell prüfen (CAVE: Trauma & Schwellungen der Atemwege)
- bei frustraner Atemwegssicherung bei suffizienter Oxygenierung (z.B. Maskenbeatmung möglich), Möglichkeit der Rückkehr zur Spontanatmung prüfen (ggf. auch Antagonisierung bzw. Reversierung von Einleitungsmedikamenten, zB. Sugammadex nach Rocuronium, erwägen)
- wenn Atemwegssicherung auf den ersten drei Ebenen frustran, bei drohender Asphyxie Oxygenierung über translaryngealen oder transtrachealen Zugang
Algorithmus für den unerwartet schwierigen Atemweg
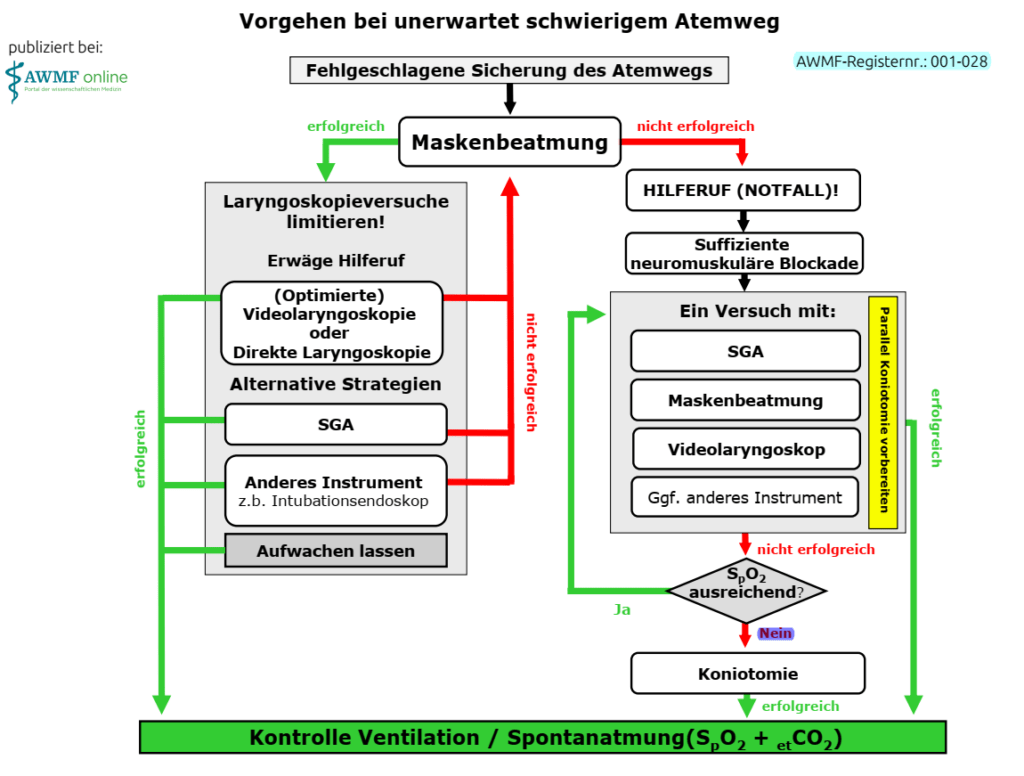
- bei suffizienter Maskenbeatmung Alternative verwenden, die in entsprechender Situation größte Erfolgsaussichten hat, verfügbar ist und durch Anwender*in beherrscht wird
- bei suffizienter Maskenbeatmung und fehlender Erfolgsaussicht oder Gefahr der Atemwegsverlegung keine weiteren Versuche zur Atemwegssicherung (nach Spontanisierung und/oder Erwachen alternatives Verfahren analog zum Vorgehen bei erwartet schwierigem Atemweg wählen
- wenn Maskenbeatmung nach erstem Intubationsversuch oder im Verlauf insuffizient ist, liegt „cannot ventilate, cannot oxygenate“-Situation vor und Hilfe sollte geholt werden (CAVE: Hypoxiegefahr)
- falls neuromuskuläre Blockade noch nicht erfolgt, Gabe von schnell anschlagender Muskelrelaxans in adäquater Dosierung
- Instrument/Hilfsmittel wählen, das in entsprechender Situation größte Erfolgsaussichten hat, verfügbar ist und durch Anwender*in beherrscht wird
- nur SGA der 2. Generation verwenden, bei frustranem Primärversuch andere Größe oder alternatives SGA verwenden
- parallel in „cannot ventilate, cannot oxygenate“-Situation Koniotomie vorbereiten
- nur bei guter Oxygenierung weitere Versuche zur Atemwegssicherung
- Atemwegsbeurteilung sowie Kontrolle der Vitalparameter bei jedem Schritt des Algorithmus (Reevaluation; zusätzlich bei jedem Schritt Personal- & Ressourcensituation kritisch überprüfen)
- jeder erfolgreiche Versuch der Atemwegssicherung endet mit kapnographischer Kontrolle der Ventilation bzw. Spontanatmung
Sicherung der Atemwege bei Patient*innen mit Aspirationsrisiko (RSI)
- „Rapid sequence induction and intubation“ RSI zur Prävention von Regurgitation und Aspiration von Mageninhalt während der Narkoseeinleitung & -ausleitung bei aspirationsgefährdeten Patient*innengruppen wie
- akutes Abdomen
- Erbrechen
- Ileus
- Notfall (Nüchternheitsstatus unklar bzw. verzögerte Magenentleerung infolge von „Stress“)
- Patient, der vor < 2 h mehr als 50 mL Tee oder Wasser, <4 h Muttermilch oder andere Flüssigkeiten oder <6 h Tiermilch(-produkte) bzw. feste Nahrung zu sich genommen hat
- Patienten mit symptomatischer ösophagealer Refluxerkrankung (z.B. Hiatushernie)
- Patienten mit Ösophagusfistel oder -divertikel
- Patienten mit intrathorakaler Gastroösophagostomie (Magenhochzug)
- Pylorospasmus
- Schwangerschaft (typische klinische Grenze von 20. SSW ist ohne Evidenz)
- Z.n. bariatrischen Eingriffen, Z.n. Billroth-II-Resektion
- bei Adipositas (BMI >30 kg/m²) ohne weitere, das Aspirationsrisiko erhöhende Faktoren, RSI-Verzicht und „normale“ Einleitungssequenz möglich
- 10 min vor Einleitung kann orale Einnahme oder Applikation per Magensonde von 30 mL 0,3%ige Na-Citrat-Lösung erfolgen
- zusätzlich einsatzbereite, leistungsstarke Absaugeinheit (möglichst Motorabsauger) mit großlumigem Absaugschlauch (z.B. Saugset nach Yankauer)
- keine Empfehlung zur Lagerung des Patienten (Neutrallage, Oberkörperhoch-/tieflagerung)
- Durchführung ETI mit Videolaryngoskop mit Macintosh-Spatel
- Vorgehen bei unvorhergesehener schwieriger Intubation analog zum unerwartet schwierigen Atemweg
- bei stark erhöhtem Aspirationsrisiko (z.B. Ileus, Trauma mit eingeschränkter Bewusstseinslage), sofern keine Kontraindikationen vorliegen, Mageninhalt über vorhandene Magensonde oder vor Einleitung platzierter großlumiger Magensonde (z.B. 16 Ch) absaugen
- Magensonde kann vor Einleitungsbeginn gezogen werden oder zur Einleitung verbleiben
- Krikoiddruck zur Vermeidung einer Aspiration bei RSI hat keinen Stellenwert
Sicherung der Atemwege bei kritisch kranken Patient*innen auf Intensivstation (ITS)
- für Indikationsstellung zur Atemwegssicherung bei kritisch kranken Patient*innen Vorteile und Risiken sorgfältig gegeneinander abwägen (großzügige Indikationsstellung zur Hypoxievermeidung)
- Inzidenz von Komplikationen wie Hypoxämie, Aspiration oder Herzkreislaufstillstand im Rahmen der Atemwegssicherung steigt mit der Dauer und der Anzahl der Intubationsversuche
- bei Aufnahme auf ITS strukturierte Untersuchung bzgl. Wahrscheinlichkeit und Vorliegen von Prädiktoren für erschwerte Atemwegssicherung (CAVE: sichtbare Dokumentation)
- Atemwegssicherung durch im Atemwegsmanagement erfahrenes ärztliches & pflegerisches Personal
- Vorhaltung eines analog zur Anästhesie für jede Atemwegssicherung standardisierten und übersichtlichen Atemwegswagens (Material für alle Ebenen des Atemwegmanagements)
- vor jeder Atemwegssicherung klare Kommunikation und Interaktion zw. Teammitgliedern
- bei erwartet schwierigem Atemweg Intubation unter Spontanatmung
- bei Intubation unter Spontanatmung O2-Gabe per nasaler High-Flow-Nasenkanüle
- v.a. bei respiratorisch kompromittierten Patient*innen ggf. CPAP-Therapie, NIV oder nasaler High-Flow zur Präoxygenierung mit Sauerstoff (zusätzlich Oberkörperhochlagerung vorteilhaft)
- primär Atemwegssicherung mit Videolaryngoskop mit einem Macintosh-ähnlichem Spatel
- Vorhaltung von hyperangulierten Spateln für schwierigen Atemweg
- bei frustraner Intubation unmittelbare Reoxygenierung mittels SGA oder Maskenbeatmung
- alternativ zur Beutel-Maskenbeatmung ggf. druckkontrollierte Beatmung mittels Respirator durchführen (Vermeidung gastraler Insufflation)
- SGA-Auswahl und
- Empfehlungen zur translaryngealen Atemwegssicherung analog zu Empfehlungen in Kapitel „Techniken zur Sicherung der Atemwege“
- kapnographische Überwachung zur sicheren und zeitnahen Verifizierung der korrekten Tubuslage
- tracheale Umintubation mittels videolaryngoskopischer Glottisvisualisierung (bei bereits gesichertem Atemweg Tubus-Wechselhilfe einsetzen)
- Notfallbeatmung durch Hilfsmittel, z.B. Tubus-Wechselhilfe, mit Geräten, die kontrollierte, kann aktive Exspiration auch bei verschlossenen Atemwegen erfolgen (CAVE: ausreichender Expertise)
Risikofaktoren für Extubationsversagen
- akzidentelle Extubation
- Alter >70 Jahre
- Beatmungsdauer >11 Tage
- Notwendigkeit der Sedierung nach Extubation
- Schwellung oder Ödeme der perilaryngealen Strukturen
- Schwere der vorliegenden Erkrankung (APACHE II-Score >12)
- Z.n. chirurgische Manipulation (z.B. Neck dissektion, Peritonsillarabszess, Tumorexstirpation)
Besonderheiten bei Patienten mit hochkontagiösen Atemwegserregern
- schon bei V.a. hochkontagiöse Erkrankung bei allen Formen der Atemwegssicherung über die üblichen hygienischen Maßnahmen hinausgehende Schutzmaßnahmen des medizinischen Personals treffen
Aufklärung und Dokumentation
- Anästhesieaufklärung über Atemwegssicherung unter Spontanatmung bei positiver Anamnese, entsprechenden Prädiktoren oder anderen Hinweisen für erwartet schwierige Laryngoskopie, schwierige Intubation oder erschwerte Maskenbeatmung
- Dokumentation jeder Atemwegssicherung im Protokoll und detaillierte Auskunft über aufgetretene Schwierigkeiten
- Klassifikation nach Cormack und Lehane auch für Videolaryngoskopie verwenden und im Narkoseprotokoll dokumentieren
- Dokumentation von Tubusgröße, Cuffdruck, Intubationstiefe, Platzierung einer Rachentamponade und besondere Kopflagerungen zur retrospektiven Nachvollziehen des gewählten Vorgehen
- Dokumentation von Umständen und zur Lösung des Problems verwendeter Verfahren nach erschwerter Atemwegssicherung
- Mitteilung in schriftlicher Form über erschwerte Sicherung mit Zeitpunkt, klinischem Bild sowie Art & Lösung der Probleme (Anästhesie-Ausweis)
Maßnahmen nach der Atemwegssicherung
- nach erfolgter Atemwegssicherung Verifikation der korrekten Lage des ET oder der SGA mittels Kapnographie
- Thorax-Auskultation zum Ausschluss einer zu tiefen Tubuslage (alternativ beim lautem Umfeld oder nicht möglicher Auskultation Nachweis von Pleuragleiten per Sonographie)
- Cuffdrucküberprüfung und ggf. Anpassung nach Platzierung von ET oder SGA
Extubation nach schwieriger Atemwegssicherung
- vor Extubation Prädiktoren für schwierige Reintubation identifizieren und klare Strategie für mögliche Probleme festlegen
- ggf. Nebenlufttest zur Erkennung eines Larynxödems (Cuff entblocken und bei ersten 6 Atemzügen Differenz aus in- und exspiratorischem Tidalvolumen bestimmen; mittleres Nebenluftvolumen > 110 mL pro Atemzug = geringes Risiko für klinisch relevantes Larynxödem)
- in besonderen Situationen endotracheale Platzierung von Atemwegskatheter (z.B. Tubus-Wechselhilfe oder Extubationsset) vor Extubation, sodass hierüber Sauerstoffinsufflation oder flussgesteuerte Beatmung möglich ist und Atemwegskatheter auch als Leitschiene für notwendige Reintubation dient
- Überwachung der Patient*innen nach Extubation durch qualifiziertes Personal
- neu auftretende Symptome als Hinweis auf Entstehung von Atemwegskomplikationen nach Extubation erkennen (z.B. Heiserkeit, zunehmende Schwellung, Schluckbeschwerden, Thoraxschmerzen und Emphysembildung)
häufige Ursachen für Atemwegsprobleme nach Extubation
- Blutungen im Bereich der Atemwege bzw. des umliegenden Gewebes
- Bronchospasmus
- Emphysembildung aufgrund von (Spannungs-) Pneumothorax oder Perforation im Bereich der Trachea oder Ösophagus
- Ödem- oder Sekretbildung durch
- Manipulation an den Atemwegen z.B. im Rahmen einer schwierigen Atemwegssicherung
- Operationen und Prozeduren im Kopf-/Halsbereich
- respiratorische Insuffizienz
- Überhang von Narkotika und/oder Muskelrelaxanzien
Ausbildung und Training sowie Checklisten und Human Factors
- fundierte Ausbildung und regelmäßiges Training, auch unter Simulationsbedingungen, für erfolgreiche Sicherung des unerwartet und erwartet schwierigen Atemwegs
- regelmäßiges Training am Atemwegstrainer für translaryngeale/transtracheale Techniken
- Erlernen der einzelnen Techniken grundsätzlich in vier Schritten
- Erwerben der theoretischen Kenntnisse (Anatomie, Physiologie und Beurteilung der Atemwege sowie praktische Handhabung der Atemwegsausrüstung, evidenzbasierte Leitlinien, etc.)
- Übung der Techniken und Fertigkeiten an Atemwegsphantomen und Atemwegssimulatoren
- Einsatz der Techniken unter Aufsicht bei Patienten mit unauffälligem Atemweg (bis sichere Handhabung auch in Notfallsituationen gewährleistet ist)
- Einsatz der Techniken unter Aufsicht bei Patient*innen mit schwierigem Atemweg und regelmäßiger Einsatz in klinischer Routine
- Vorhaltung von Checklisten und Algorithmen, welche jederzeit für alle Teammitglieder einsehbar sind


Sei der Erste der einen Kommentar abgibt