veröffentlichende Fachgesellschaft: Irish Association for Emergency Medicine
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 19.10.2023
Ablaufdatum:
Quelle/Quelllink: https://iaem.ie/professional/clinical-guidelines/
Grundsätzliches
- psychischen Störungen, die durch schwerwiegende Störung des Essverhaltens und der Gewichtsregulierung gekennzeichnet sind und oftmals auf Psychopathologie bezüglich des Körperbildes beruhen
- betreffen breite Bevölkerungsgruppe unabhängig von Geschlecht, Alter, sozialer Schicht und ethnischer Zugehörigkeit
- stehen in Zusammenhang mit Herzrhythmusstörungen, Refeeding-Syndrom und Selbstmordgedanken
- Patient*innen mit Essstörung haben 1,6-mal häufigere Vorstellungsrate in der Notaufnahme
- 16 % der 14- bis 20-jährigen Patient*innen, welche sich in der Notaufnahme vorstellen, haben eine Essstörung
- 43 % der Patient*innen, die häufig Notaufnahmen aufsuchen, hatten beim Screening eine Essstörung
Klassifizierung gemäß ICD-11 (Symptomatik)
- Magersucht (Anorexia nervosa)
- gekennzeichnet durch ein für die Körpergröße, das Alter und den Entwicklungsstand der Person signifikant niedriges Körpergewicht, das nicht auf eine andere gesundheitliche Störung oder auf die Nichtverfügbarkeit von Nahrung zurückzuführen ist
- BMI < 18,5 ist häufig verwendeter Schwellenwert
- alternativ rascher Gewichtsverlust (z.B. > 20 % des Körpergewichts innerhalb von 6 Monaten), sofern andere diagnostische Voraussetzungen erfüllt sind.
- CAVE: bei Kindern & Jugendlichen ggf. keine oder keine starke Gewichtszunahme/-abnahme, wie es aufgrund des individuellen Entwicklungsverlaufs zu erwarten wäre
- zusätzlich i.d.R. begleitet von wiederholten, kompensatorischen Verhaltensweisen zur Verhinderung der Gewichtszunahme (selbst herbeigeführtes Erbrechen, Missbrauch von Abführmitteln/Einläufen, anstrengender Sport etc.)
- Bulimie oder Ess-Brechsucht (Bulimia nervosa)
- Zeitraum, in dem Betroffene subjektiv die Kontrolle über das Essensverhalten verlieren, deutlich mehr oder anders essen als gewöhnlich und sich nicht in der Lage fühlen, mit dem Essen aufzuhören oder die Art oder Menge der verzehrten Nahrung zu begrenzen
- zusätzlich i.d.R. begleitet von wiederholten, kompensatorischen Verhaltensweisen zur Verhinderung der Gewichtszunahme (selbst herbeigeführtes Erbrechen, Missbrauch von Abführmitteln/Einläufen, anstrengender Sport etc.)
- Betroffene machen sich Gedanken über Körperform oder Gewicht, was die Selbsteinschätzung stark beeinflusst
- ausgeprägter Leidensdruck in Bezug auf das Essverhalten und unangemessenes kompensatorisches Verhalten oder eine erhebliche Beeinträchtigung in persönlichen, familiären, sozialen, schulischen, beruflichen oder anderen wichtigen Funktionsbereichen
- CAVE: betroffene Person erfüllt obligat die diagnostischen Anforderungen der Anorexia nervosa nicht
- Binge-eating-Störung
- gekennzeichnet durch häufige, wiederkehrende Essanfälle (z.B. ≥ 1x pro Woche über Zeitraum von min. 1 Monat)
- Binge-Eating-Episode = bestimmter Zeitraum, in dem Betroffene subjektiv die Kontrolle über das Essensverhalten verlieren, deutlich mehr oder anders essen als gewöhnlich und sich nicht in der Lage fühlen, mit dem Essen aufzuhören oder die Art oder Menge der verzehrten Nahrung zu begrenzen
- als sehr belastend empfunden und oft von negativen Gefühlen wie Schuld oder Ekel begleitet
- nicht begleitet von wiederholten, kompensatorischen Verhaltensweisen zur Verhinderung der Gewichtszunahme
- ausgeprägter Leidensdruck in Bezug auf die Essanfälle oder erhebliche Beeinträchtigung in persönlichen, familiären, sozialen, schulischen, beruflichen oder anderen wichtigen Funktionsbereichen
- Vermeidend-restriktive Ernährungsstörung (ARFID)
- gekennzeichnet durch Vermeidung oder Einschränkung der Nahrungsaufnahme
- Aufnahme unzureichender Menge/Vielfalt von Nahrungsmitteln zur Deckung eines angemessenen Energie- oder Nährstoffbedarfs, was zu signifikantem Gewichtsverlust, klinisch bedeutsamen Ernährungsdefiziten, zur Abhängigkeit von oralen Nahrungsergänzungsmitteln oder Sondennahrung oder zu einer anderweitigen Beeinträchtigung der körperlichen Gesundheit der Person geführt hat
oder
signifikante Beeinträchtigung in persönlichen, familiären, sozialen, schulischen, beruflichen oder anderen wichtigen Funktionsbereichen (z.B. aufgrund der Vermeidung oder des Stresses im Zusammenhang mit der Teilnahme an sozialen Erfahrungen, die mit Essen verbunden sind)
- Essverhalten ist nicht durch die Beschäftigung mit dem Körpergewicht oder der Körperform motiviert
- eingeschränkte Nahrungsaufnahme und Auswirkungen auf das Gewicht, andere Gesundheitsaspekte oder die Funktionsfähigkeit sind nicht auf Nichtverfügbarkeit von Nahrungsmitteln zurückzuführen oder Ausdruck einer anderen Erkrankung (z.B. Nahrungsmittelallergien, Schilddrüsenüberfunktion) bzw. psychischen Störung (auch kein Zusammenhang zu Substanz-/Medikamentenwirkung)
- Pica
- gekennzeichnet durch den regelmäßigen Verzehr von nicht nahrhaften Stoffen wie Gegenständen und Materialien, die keine Nahrungsmittel sind (z. B. Ton, Erde, Kreide, Gips, Plastik, Metall und Papier), oder von rohen Nahrungsmittelbestandteilen (z. B. große Mengen Salz oder Maismehl), der anhaltend oder schwerwiegend genug ist, um eine klinische Behandlung bei einer Person zu erfordern
- betroffene Person muss Entwicklungsalter erreicht haben, in dem man erwarten würde, dass sie zwischen essbaren und nicht essbaren Stoffen unterscheiden kann (etwa 2 Jahre)
- Verhalten verursacht gesundheitliche Schäden, Beeinträchtigungen der Funktionsfähigkeit oder ein erhebliches Risiko aufgrund der Häufigkeit, Menge oder Art der aufgenommenen Substanzen oder Gegenstände
- Ruminations- oder Regurgitationsstörung
- gekennzeichnet durch das absichtliche und wiederholte Zurückbringen von zuvor geschluckter Nahrung in den Mund (d. h. Regurgitation), die erneut gekaut und geschluckt werden kann (d. h. Rumination) oder absichtlich ausgespuckt wird (jedoch nicht wie beim Erbrechen)
- Regurgitationsverhalten ist häufig (min. mehrmals pro Woche) und hält über Zeitraum von min. mehreren Wochen an
- Regurgitationsverhalten lässt sich nicht vollständig auf eine andere Erkrankung zurückführen, die direkt zu Regurgitation führt (z.B. Ösophagusstrikturen oder neuromuskuläre Störungen, die die Funktion der Speiseröhre beeinträchtigen) oder Übelkeit oder Erbrechen verursacht (z.B. Pylorusstenose)
- Rumination-Regurgitation-Störung sollte nur bei Personen diagnostiziert werden, die Entwicklungsalter von min. 2 Jahren erreicht haben
Refeeding-Syndrom
- seltener, aber potenziell tödlicher Zustand, der bei unterernährten Patient*innen auftreten kann, der in Anfangsphase der Wiederaufnahme einer adäquaten Nahrungszufuhr auftreten kann
- Stoffwechsel schaltet von katabolen auf anabolen Zustand um, infolge dessen kann es zu schweren Verschiebungen im Flüssigkeits-/Elektrolythaushalt kommen, v.a. in Bezug auf Phosphat, Kalium, Magnesium & Natrium sowie Glukose und andere Elektrolyte (v.a. Phosphatabfall kann zu schweren kardiopulmonalen, neuromuskulären und kognitiven Funktionsstörungen führen)
- Symptomkomplex aus Herzrhythmusstörungen, Herzversagen, Verwirrung, Krampfanfälle und Koma (Tod kann als Folge von Herzrhythmusstörungen/-versagen, Multiorganversagen und akuter Atemnot eintreten)
- Mikronährstoffe und Vitamine, wie z.B. Thiamin, werden beim Hungern verbraucht, und nach Wiederaufnahme der Nahrungszufuhr werden die verbleibenden Vorräte schnell aufgebraucht (Thiaminmangel kann sich als Wernicke-Enzephalopathie oder Korsakoff-Psychose äußern)
- häufig mit Flüssigkeitsretention verbunden –> kardialer Dekompensation & und neuromuskulärer Dysfunktion –> unbehandelt Krämpfe und Koma
Anamnese
- vollständige klinische Anamnese (CAVE: mitfühlende und nicht stigmatisierende Sprache verwenden) hinsichtlich Red Flags wie
- rascher Gewichtsverlust (> 1 kg pro Woche in 2 aufeinanderfolgenden Wochen)
- akute Nahrungsverweigerung
- häufiges Erbrechen (CAVE: ggf. hypokaliämischen Alkalose)
- Muskelschwäche
- Ohnmacht, Brustschmerzen, Kurzatmigkeit
- geringe Urinausscheidung
- hartnäckige Verstopfung
- Selbstmordgedanken
- Risikobewertung gemäß Risk Assessment Tool des Royal College of Psychiatrists (s.u.)
- HEEADSSS-Algorithmus für psychosoziales Interview für Jugendliche zur Indentifikation risikoreichen Verhaltens
- H – Home (Zuhause): Wo? Mit wem? Kürzliche Umzüge, Beziehungen, Stress & Gewalt
- E – Education & Employment (Bildung & Beschäftigung): Welche Schule/Arbeit? Schul-/Arbeitsleistung? Beziehungen zu Kolleg*innen/Mitschüler*innen? Mobbing? Zukunftspläne?
- E – Eating and Exercise (Essen & Bewegung): Gewicht, Körperform und Beziehung zum eigenen Körper? Veränderung bzgl. Ernährung, Sport, Selbstwahrnehmung? Essgewohnheiten & Diäten? Sportliche Aktivitäten? Menstruation?
- A – Activities (Aktivitäten): Außerschulische Aktivitäten wie Sport, Vereine, Partys, TV-/Computernutzung?
- D – Drugs & Alcohol: Konsum von Zigaretten, Alkohol und illegalen Drogen durch Freunde, Familie und Betroffene selbst? (Häufigkeit, Intensität, Konsummuster, negative Folgen etc.)
- S – Sexuality and Gender (Sexualität und Geschlecht): Geschlechtsidentität? Romantische Beziehungen, Sexualität und sexuelle Erfahrungen? Sexueller Missbrauch? Frühere Schwangerschaften und Schwangerschaftsrisiko? Verhütung und sexuell übertragbare Erkrankungen?
- S – Suicide, Self-harm & depression (Selbstmord, Selbstverletzung & Depression): Stress, Traurigkeit, Niedergeschlagenheit, „Langeweile“, Schlafstörungen, Online-Mobbing, aktuelle Gefühlslage? Suizidgedanken/-planung/-handlungen?
- S – Safety (Sicherheit): Schwere Verletzungen/Unfälle? Gewalterfahrungen (in der Schule und in der Gemeinschaft)?
Diagnostik
- vollständige körperliche Untersuchung hinsichtlich Red Flags wie
- Ausprägung der Abmagerung (BMI < 13)
- Unterkühlung (KKT < 35,5 °C, Zittern etc.)
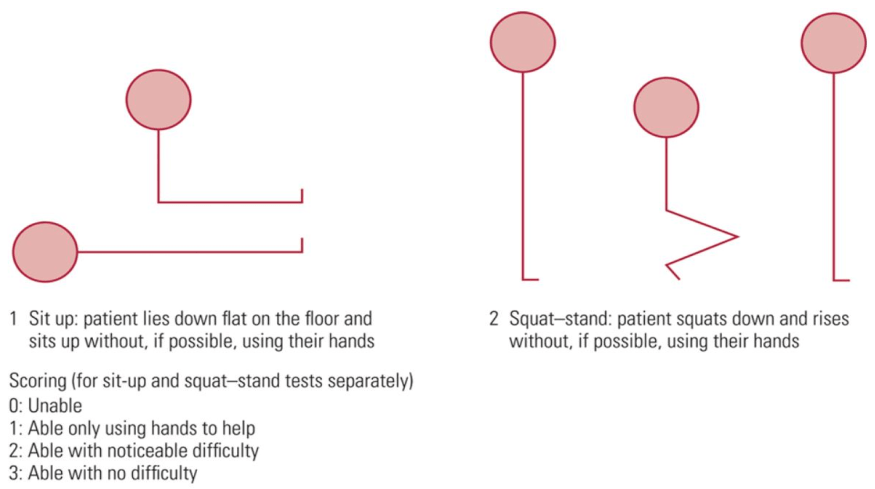
- Schwäche (SUSS-Test (Sit-up/Squat-stand))
- Bradykardie (HF < 40/min)
- posturale Hypotonie (starker Blutdruckabfall beim Aufstehen verbunden mit Schwindel- oder Ohnmachtssymptomen)
- verzögerte Magenentleerung mit geblähtem Abdomen (v.a. bei Anorexia nervosa)
- Munduntersuchung (inkl. Zahnhygiene)
- Beurteilung des Hydratationsstatus
- signifikante EKG-Anomalien
- Hypokaliämie (<2,5mmol/L), Hyponatriämie, Hypophosphatämie, erhöhte Transaminasen, Hypoglykämie (< 54 mg/dL)
SUSS-Test (Sit up-Squat-Stand-Test)
- Beobachtung von Schwierigkeiten beim Aufstehen von Stuhl oder Untersuchungsliege
Risk Assessment Tool des Royal College of Psychiatrists (Gradeinteilung)
| hohes drohendes Risiko für das Leben | hohe Besorgnis bzgl. drohender Lebensgefahr | geringes drohendes Lebensgefahr | |
|---|---|---|---|
| Gewichtsverlust | – kürzlicher Gewichtsverlust von ≥ 1kg/w für 2 Wochen bei einem unterernährten Patient*innen – rascher Gewichtsverlust bei jedem Gewicht, z.B. bei Adipositas oder ARFID | kürzlicher Gewichtsverlust von 500 – 999 g/w in 2 aufeinanderfolgenden Wochen bei unterernährten Patient*innen | kürzlicher Gewichtsverlust von < 500g/w oder schwankendes Gewicht |
| BMI & Gewicht | – < 18 Jahre: < 70 % des ⌀-BMI – > 18 Jahre: < 13 | – < 18 Jahre: < 70 – 80 % des ⌀-BMI – > 18 Jahre: < 13 – 14,9 | – < 18 Jahre: > 80 % des ⌀-BMI – > 18 Jahre: > 15 |
| HF | < 40/min | 40 – 50/min | > 50/min |
| kardiovaskuläre Gesundheit | – RRsys < 0,4. Perzentil bei < 18 Jahre – RRsys < 90 mmHg in Verbindung mit wiederkehrenden Synkopen und posturaler Abfall des RRsys von > 20 mmHg oder HF-Anstieg von > 30/min | – RRsys < 0,4. Perzentil bei < 18 Jahre – RRsys < 90 mmHg in Verbindung mit gelegentlicher Synkopen oder posturaler Abfall des RRsys von > 15 mmHg oder HF-Anstieg von > 30/min | – normaler RRsys im Stehen – normale orthostatische kardiovaskuläre Veränderungen – normaler Herzrhythmus |
| Hydratationsstatus | – Flüssigkeitsverweigerung – schwere Dehydratation (verminderte Urinausscheidung, trockener Mund, posturaler Blutdruckabfall, verminderte Hautturgor, eingesunkene Augen, Tachypnoe, Tachykardie) | – schwere Flüssigkeitsrestriktion – mäßige Dehydrierung (verminderte Urinausscheidung, trockener Mund, posturaler Blutdruckabfall, normaler Hautturgor, leichte Tachypnoe, leichte Tachykardie, periphere Ödeme) | – minimale Flüssigkeitsrestriktion – leichte Dehydratation (ggf. trockener Mund, Bedenken wegen des Risikos einer Dehydratation bei negativer Flüssigkeitsbilanz) |
| Temperatur | < 35,5 °C tympal oder < 35,0 °C axilär | < 36 °C | > 36 °C |
| SUSS-Test (Muskelfunktion) | unfähig, sich aus dem Liegen aufzusetzen oder aus der Hocke aufzustehen oder nur mit Hilfe der oberen Gliedmaßen zu helfen (0 oder 1 Punkte) | unfähig, sich ohne merkliche Schwierigkeiten aufzusetzen oder aus der Hocke aufzustehen (2 Punkte) | ohne Schwierigkeiten aus dem Liegen aufsetzen und aus der Hocke aufstehen (3 Punkte) |
| andere klinische Auffälligkeiten | lebensbedrohlicher medizinischer Zustand (z.B. schwere Hämatemesis, akute Verwirrtheitszustände, schwere kognitive Verlangsamung, diabetische Ketoazidose, obere GI-Blutung, erheblicher Alkoholkonsum) | micht lebensbedrohliche körperliche Beeinträchtigung (z.B. leichte Blutergüsse, Druckgeschwüre) | Anzeichen körperlicher Beeinträchtigung (z.B. geringe kognitive Leistungsfähigkeit, Konzentrationsschwäche) |
| EKG-Auffälligkeiten | – < 18 Jahre: QTc > 460 ms (weiblich), > 450 ms (männlich) – > 18 Jahre: QTc > 450 ms (Frauen), > 430 ms (Männer) – jede andere signifikante EKG-Auffälligkeit | – < 18 Jahre: QTc > 460 ms (weiblich), > 450 ms (männlich) – > 18 Jahre: QTc > 450 ms (Frauen), > 430 ms (Männer) – keine anderen EKG-Auffälligkeiten – Einnahme von Medikamenten, die das QTc-Intervall verlängern | – < 18 Jahre: QTc < 460 ms (weiblich), < 450 ms (männlich) – > 18 Jahre: QTc < 450 ms (Frauen), < 430 ms (Männer) |
| Labor-Auffälligkeiten | – Hypophosphatämie und Phosphatabfall – Hypokaliämie (< 2,5 mmol/L) – Hypoalbuminämie – Hypoglykämie (< 3 mmol/L) – Hyponatriämie – Hypokalzämie – Transaminasen > 3x über Normalbereich | ||
| hämatologische Auffälligkeiten | – niedrige Anzahl weißer Blutkörperchen – Hämoglobin < 10 g/L | ||
| gestörtes Essverhalten | akute Nahrungsverweigerung oder geringe/keine Nahrungsaufnahme für > 2 Tage | ||
| Patient*innen-Compliance | – Abwehrverhalten ggü. Personal – Selbstverletzung – fehlende Einsicht und Motivation – fehlende Compliance bzgl. Essens- und Therapieplan | – schlechte Einsicht und Motivation Essprobleme anzugehen – Unfähigkeit bzgl. der Umsetzung des vorgeschriebenen Therapie-/Essensplan | – gewisse Einsicht und Motivation Essprobleme anzugehen – Ambivalenz hinsichtlich Therapiemaßnahmen, aber kein aktives Abwehrverhalten |
| Aktivität und Bewegung | hohes Maß an dysfunktionaler Bewegung im Zusammenhang mit Unterernährung (> 2 h/d) | moderates Maß an dysfunktionaler Bewegung im Zusammenhang mit Unterernährung (> 2 h/d) | mildes Maß an dysfunktionaler Bewegung im Zusammenhang mit Unterernährung (> 2 h/d) |
| Purging-Verhalten | mehrere tgl. Episoden von Erbrechen und/oder Abführmittelmissbrauch | regelmäßiges Erbrechen (> 3x pro Woche) und/oder Abführmittelmissbrauch | |
| Selbstverletzung und Suizidalität | Suizidgedanken mit mittlerem bis hohem Risiko für Suizidvollendung | „Ritzen“ oder ähnliche Verhaltensweisen, Selbstmordgedanken mit geringem Risiko für Suizidvollendung |
Therapie
- Temperaturmanagement, mittels auch aktiver Erwärmung
- kardiologisches Konzil bei Herzrhythmusstörungen
- medikamentöse Therapie (CAVE: ggf. Dosisanpassung bei niederigem BMI, z.B. Paracetamol i.v.)
- Analgesie, falls notwendig bzw. je nach klinischer Indikation
- Antiemese, falls notwendig bzw. je nach klinischer Indikation
- Flüssigkeitstherapie, falls notwendig bzw. je nach klinischer Indikation (10 mL/kg VEL oder NaCl 0,9%)
- Korrektur von Elektrolytstörungen sowie parenterale Gabe von Vitamine B und C (Thiamin oral bei leichterer Ausprägung)
- frühzeitiges psychiatrisches Konzil, ggf. Kontaktaufnahme mit Sozialdienst sowie frühzeitiges Einbeziehung von Ernährungsberater*innen
- bei Patient*innen < 18 Jahre Rücksprache mit Kinderschutzgruppe o.Ä.
- absolute Indikationen für normalstationäre Aufnahme
- bedeutende klinische bzw. Sicherheitsbedenken
- BMI < 16 – 18,5
- unbeabsichtigter Gewichtsverlust > 10 – 15 % innerhalb der letzten 3 – 6 Monate
- geringe/keine Nahrungsaufnahme für > 5 – 10 Tage
- niedrige Kalium-, Phosphat- oder Magnesiumwerte
- Alkoholmissbrauch
- gleichzeitige Einnahme von Insulin, Chemotherapie, Antazida oder Diuretika-Therapie
- relative Indikationen für normalstationäre Aufnahme
- Scheitern ambulante Behandlung
- unkontrollierbare Essanfälle und/oder Purging mit allen Mitteln
- unzureichende soziale Unterstützung und/oder anschließende medizinische/psychiatrische Betreuung
- Indikationen für akutepsychiatrische Aufnahme
- akute Nahrungsverweigerung (kein Risiko für Refeeding-Syndrom)
- suizidale Gedanken oder Verhaltensweisen
- andere relevante psychiatrische Komorbiditäten (z.B. Angst, Depression, Zwangsstörung)


Sei der Erste der einen Kommentar abgibt