veröffentlichende Fachgesellschaft: Deutsche Gesellschaft für Angiologie – Gesellschaft für Gefäßmedizin (DGA – Gefäßmedizin)
Klassifikation gemäß AWMF: S2k
Datum der Veröffentlichung: 18.09.2024
Ablaufdatum: 17.09.2029
Quelle/Quelllink: https://register.awmf.org/de/leitlinien/detail/065-003
Grundsätzliches
- Definition: Einschränkung der Durchblutung der die Extremitäten versorgenden Arterien bzw. seltener der Aorta
- Einteilung in graduelle pAVK (durch Stenose) oder komplette pAVK (Okklusion)
- etwa 95 % der Fälle einer chronischen pAVK bedingt durch Atherosklerose
- Prävalenz der pAVK ist altersabhängig und steigt mit höherem Lebensalter an
- 2015 weltweit etwa 237 Millionen Menschen im Alter > 25 Jahren von einer pAVK betroffen
- pAVK-Gesamtprävalenz alle Altersgruppen 3 – 10 % mit klarer Geschlechts- & Altersabhängigkeit (Prävalenz > 60 Jahren von 10 % & Prävalenz > 70 Jahre von 15 – 20 %)
- Prävalenz der Claudicatio intermittens (CI) steigt von 3 % bei 40-jährigen Personen auf 6 % bei 60-jährigen Personen
- CAVE: Koinzidenz einer pAVK mit KHK ist häufig und wird durch kardial limitierte Gehstrecke infolge einer Angina pectoris oder Dyspnoe leicht übersehen
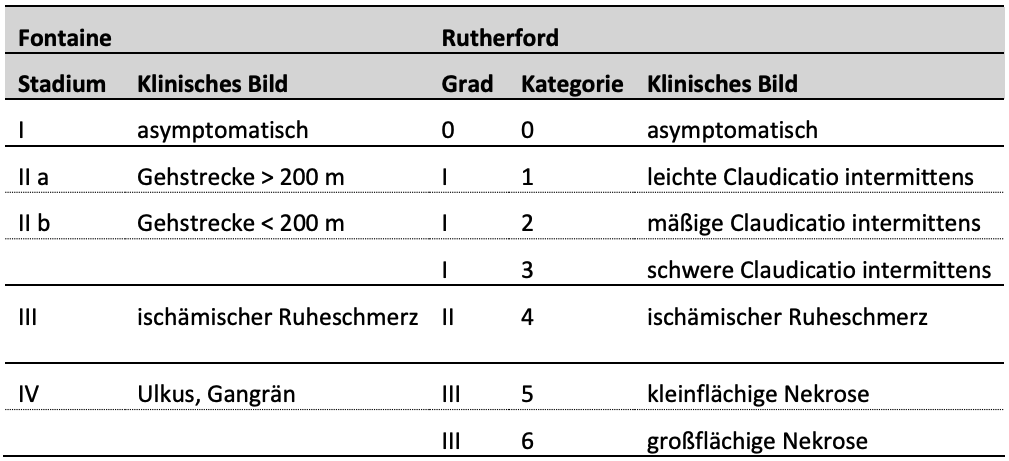
Klassifikation
klinische Stadien werden auch mit den Begriffen „Claudicatio intermittens“ („unterbrochenes Hinken, Schaufensterkrankheit“) bzw. im Spätstadium „kritische Extremitätenischämie“ bezeichnet (critical limb ischemia, CLI –> Begriff „CLI“ wird durch Begriff „CLTI“, also chronic limb threatening ischemia, ersetzt)
Fontaine-Stadien (v.a. in Deutschland)
- I – asymptomatisch
- IIa – Gehstrecke > 200 m
- IIb – Gehstrecke < 200 m
- III – ischämischer Ruheschmerz
- IV – Ulkus, Gangrän
Rutherford-Klassifikation (international, v.a. angelsächsischer Raum)
- Grad 0 (Kategorie 0) – asymptomatisch
- Grad I (Kategorie 1) – leichte Claudicatio intermitten
- Grad I (Kategorie 2) – mäßige Claudicatio intermittens
- Grad I (Kategorie 3) – schwere Claudicatio intermittens
- Grad II (Kategorie 4) – ischämischer Ruheschmerz
- Grad III (Kategorie 5) – kleinflächige Nekrose
- Grad III (Kategorie 6) – großflächige Nekrose
Symptomatik
- typischer Claudicatioschmerz: reproduzierbarer belastungsabhängiger Muskelschmerz, der sich i.d.R. in Ruhe nach wenigen Minuten Ruhepause rasch bessert
- ggf. in Abhängigkeit von Lokalisation der Gefäßläsion Claudicatioschmerz auch in der Glutealregion, der Oberschenkel-, Waden- und Fußmuskulatur
- Schmerzen beeinträchtigen Gehvermögen und Claudicatio beschreibt reduzierte Gehleistung
- bei kritischer Extremitätenischämie Ruheschmerzen und/oder bereits trophische Haut- und Gewebeläsionen (Beininfarkt)
- Ruheschmerzen betreffen stets Region der „letzten Wiese“, d.h. meist den Vorfuß
- bei Beintieflage häufig Linderung der Schmerzsymptomatik
Ursachen einer Claudicatio Symptomatik der unteren Extremitäten
- vaskuläre Ursache
- Arteriosklerose
- periphere Embolie
- Kompressionssyndrome
- Vaskulitis
- kongenitale oder erworbene Gefäßmissbildungen
- Fibromuskuläre Dysplasie
- zystische Adventiadegeneration
- venöse Claudicatio
- Pseudoxanthoma elastica
- Gefäßtumor
- Trauma oder Strahlenschade
- nicht-vaskuläre Ursachen
- Claudicatio spinalis
- Gelenkarthrosen
- degenerative LWS Syndrome
- nervale Kompressionssyndrome
- Myopathien
klinische Differenzierung zw. Makroangiopathie und Neuropathie
| Neuropathie | Makroangiopathie | |
|---|---|---|
| Haut | trocken, warm, rosig, Venenfüllung auch bei 30° Hochlagerung ohne Farbänderung | atrophisch, dünn, kühl, blass-livid, Abblassen des Vorfußes bei Hochlagerung |
| Gewebe | Ödem häufig nachweisbar | eher selten |
| Hyperkeratose | ausgeprägt an druckexponierten Stellen, Risse im Fersenbereich | verlangsamtes Hautwachstum, sandpapierartige Hyperkeratose |
| Nägel | Mykosen, subunguale Blutungen | verdickt, Hyperonychie |
| Zehen | Krallen/Hammerzehen, Druckläsionen | keine Haare, livide, akrale Läsionen |
| Fußrücken | Atrophie der Musculi interossei | allgemeine Atrophie |
| Fußsohle | Hyperkeratosen, Rhagaden, Druckulcera | Haut in Falten abhebbar |
Anamnese & Diagnostik
- Komorbiditäten: KHK, Herzinsuffizienz, Diabetes und/oder Niereninsuffizienz
- allgemeine klinische Untersuchung (Inspektion, Palpation & Auskultation)
- Abklärung, ob beim normalen Gehen Beinkrämpfe oder -schmerzen auftreten
- Inspektion, seitenvergleichende Palpation, Auskultation der Extremitätenarterien sowie
- ggf. Ratschow-Test: Patient*in in Rückenlage bringen, Beine in die Vertikale heben & für 2 Minuten kreisende Bewegungen im Sprunggelenk durchführen und danach Patient*in aufsetzen mit hängenden Beinen
- bei normaler Durchblutung Rötung des Fußes in < 5 sec und Venenfüllung in den nächsten 5 sec
- bei pAVK schon bei Fußbewegungen Schmerzen & Abblassen der Fußsohle und in Sitzposition verzögerte Rötung und verspätete Venenfüllun
- bei Inspektion Integrität, Turgor, Schweißbildung, Temperatur und Farbe der Haut, Muskelatrophie, Deformität sowie zusätzlich Sensibilität der Beine und orientierend Gelenkstatus im Seitenvergleich beurteilen (bds. Fußpulse)
- klinische Fußuntersuchung (regelmäßig bei Patient*innen mit pAVK)
- bei klinischem Verdacht auf kritische Durchblutungsstörung (CLI/CLTI) unverzüglich weitere Diagnostik und Therapie einleiten
- Bestimmung des Knöchel-Arm-Indexes (ABI) mittels nicht-invasiver Messung des Dopplerverschlussdrucks ist ein geeigneter Test zum Nachweis der pAVK
- ABI-Wert von < 0,9 gilt als beweisend für das Vorliegen einer relevanten pAVK
Therapie
- Behandlungsziele einer Therapie der pAVK sind:
- Hemmung der Progression der pAVK
- Risikoreduktion peripherer vaskulärer Ereignisse (inklusiver Amputationen)
- Reduktion kardiovaskulärer und zerebrovaskulärer Ereignisse
- Reduktion von Schmerzen
- Verbesserung von Belastbarkeit, Gehleistung und Lebensqualität
- bei kritischer Ischämie schnellstmöglich interdisziplinäre Entscheidungsfindung bzgl. Revaskularisation
- bei kritischer Extremitätenischämie multidisziplinären Behandlungsansatz zur Kontrolle der Schmerzen, der kardiovaskulären Risikofaktoren und der Komorbidität verfolgen
- Management kardiovaskulärer Risikofaktoren bei Patient*innen mit pAVK konsequent verfolgen
- keine endovaskuläre oder offen-chirurgische Therapie als prophylaktische Behandlung im Stadium I der pAVK nach Fontaine
- bei Patient*innen mit CLTI ist schnelle und ausreichende Revaskularisation zum Beinerhalt unabhängig von den eingesetzten Behandlungstechniken oberstes Ziel
- bei Mehretagenläsionen sollen Einstromhindernissse prioritär vor nachgeschalteten Hindernissen behandelt werden
- bei gleichzeitigem Vorliegen hochgradiger Stenosen oder Verschlüsse der A. femoralis communis, der A. profunda femoris und Läsionen in der aortoiliakalen Einstrombahn und/oder der femoropoplitealen Ausstrombahn ggf. Kombination von offen-chirurgischen Verfahren und intraoperativer endovaskulärer Behandlung der weiteren Läsionen erwägen
- bei lokaler Weichteilinfektion soll wegen der Gefahr einer raschen & fulminant verlaufenden systemischen Ausbreitung eine unverzügliche chirurgische Beurteilung vor allem bei Vorliegen einer durchblutungsgestörten Extremität erfolgen


Sei der Erste der einen Kommentar abgibt