veröffentlichende Fachgesellschaft: Irish Association for Emergency Medicine (IAEM)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 01.04.2025
Ablaufdatum:
Quelle/Quelllink: https://iaem.ie/professional/clinical-guidelines/
Grundsätzliches
- Nierenkolik-Prävalenz variiert je nach geografischer Verteilung erheblich und liegt weltweit bei 5 – 15 %
- in Industrieländern liegt die Prävalenz bei 4 – 20 %
- Vielzahl der Harnsteine tritt bei Personen im Alter von 20 – 49 Jahren auf
Anamnese
- charakteristische Symptomatik aus Lendenschmerzen mit/ohne Ausstrahlung in die Leiste sowie mit/ohne Übelkeit/Erbrechen und Fieber
- zusätzlich besteht bei etwa 82 % eine Hämaturie
- typische prädisponierende Faktoren sind u.a.
- (familiäre) Vorgeschichte bzgl. Nierensteinen
- bekannte strukturelle Anomalien der Nieren-/Harnwege
- Vorerkrankungen, wie z.B. Gicht, Hyperparathyreoidismus, renale tubuläre Azidose, Osteoporose und wiederkehrende Harnwegsinfektionen
- Medikamente, wie z.B. Schleifendiuretika und Antibiotika
- CAVE: berücksichtigen, dass bei Fieber auch andere entzündliche oder infektiöse Prozess (mit)ursächlich sein können
Diagnostik
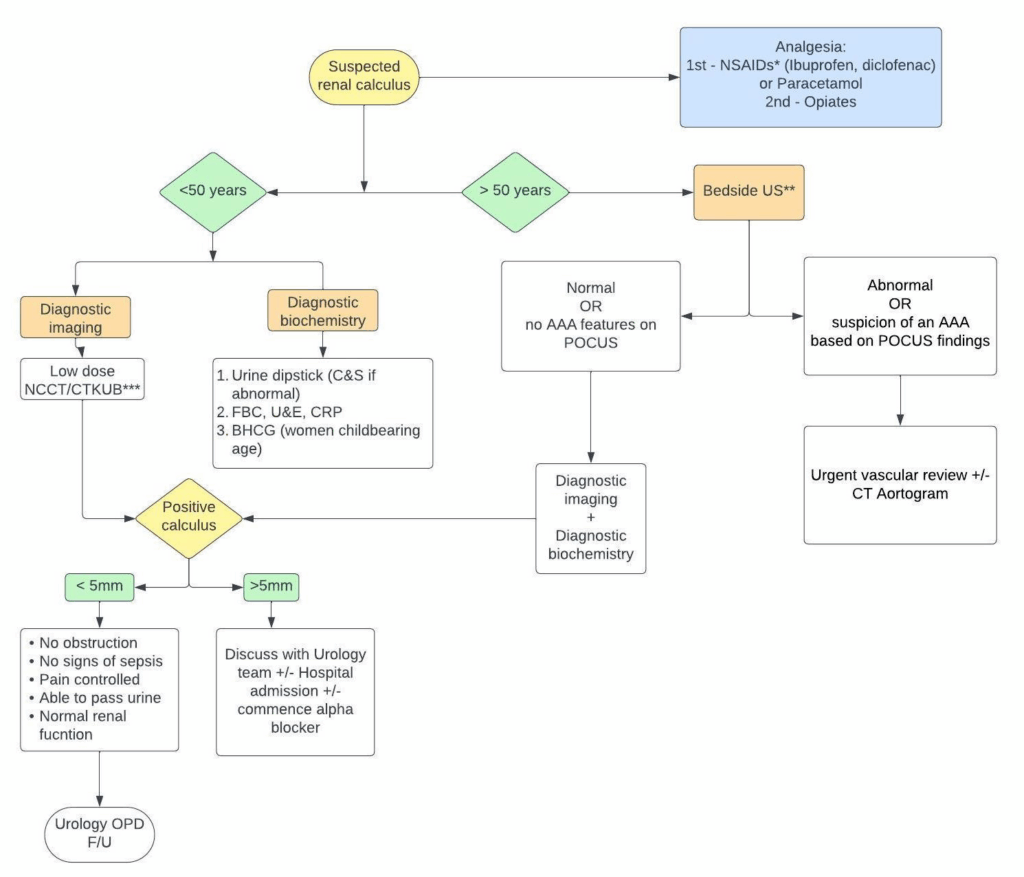
- umfassende Untersuchung aller Bauchorgane und des Beckens, um lebensbedrohliche Differentialdiagnosen wie ein abdominales Aortenaneurysma auszuschließen (v.a. bei Männern > 50 Jahre)
- CAVE: Diagnose von Nierensteinen schließt andere Begleiterkrankungen nicht aus
- Kontrastmittel-CT zur Bestätigung von Nierensteinen bei Patient*innen mit akuten Flankenschmerzen (innerhalb von 24 h nach Vorstellung in Notaufnahme)
- sofortige Bedside-Sonographie von entscheidender Bedeutung, da er eine sofortige Beurteilung ermöglicht, ohne dass notwendige Eingriffe verzögert werden (CAVE: Durchführung durch entsprechend geschultes Personal; v.a. bei Patient*innen mit Fieber und akuten Flankenschmerzen)
- CAVE: wenn keine Nierensteine festgestellt werden können, muss weiterhin die Ursache der Bauchschmerzen ermittelt werden
- Labordiagnostik (vollständiges Blutbild, Serumharnstoff, Kreatinin, Natrium, Kalium, Kalzium und CRP) und Uristix (Erythrozyten, Leukozyten, Nitrite & ph-Wert)
- Urinkultur, wenn Uristix auffällig
- βhCG-Test bei Frauen im gebärfähigen Alter
Therapie
- Analgesie
- First-Line: NSAR, alternativ Paracetamol (beide sind Opioiden überlegen)
- NSAR erfordern geringe Dosen bei Durchbruchschmerz oder rezidivierenden Nierenkoliken
- CAVE: NSAR können akutes Nierenversagen bei chronischer Niereninsuffizienz verschlimmern –> nur kurze Anwendung mit Vorsicht
- keine NSAR bei kongestiver Herzinsuffizienz (NYHA-Klasse II – IV), ischämische Herzerkrankungen sowie peripher-arteriellen und zerebrovaskulären Erkrankungen
- Kombinationstherapie aus Opioiden mit Paracetamol und NSAR hat synergistische Effekte mit besserer Schmerzkontrolle und weniger Nebenwirkungen durch Einsparung von Opioiden
- Second Line: Opioide (z.B. Hydromorphin, Pentazocin oder Tramadol)
- First-Line: NSAR, alternativ Paracetamol (beide sind Opioiden überlegen)
- Management von Sepsis/Anurie bei obstruierter Niere
- Nierenobstruktion mit Harnwegsinfektion und/oder Anurie = urologischer Notfall (CAVE: Sepsis berücksichtigen
- Steinentfernung
- spontane Steinpassage bei bis zu 80 % der Patient*innen mit Steinen mit Durchmesser < 4 mm; bei Steinen mit Durchmesser > 8 mm ist spontane Steinpassage eher nicht zu erwarten
- α-Blocker zur medikamentösen Ausleitungstherapie als eine der Behandlungsoptionen für (distale) Harnleitersteine > 5 mm erwägen
- Indikationen für aktive Steinentfernung
- Stein-Durchmesser > 10 mm
- angemessene Schmerzlinderung nicht erreichbar
- Steinobstruktion mit Infektion verbunden
- bestehendes Risiko einer Pyonephrose oder Urosepsis
- nur noch eine Niere, welche obstruiert ist
- bilaterale Obstruktion
- Risikofaktoren für rezidivierende Nierensteine (50 % haben nur ein Rezidiv; mehr Rezidive bei etwas mehr als 10 %)
- Beginn der Erkrankung in frühem Lebensalter (< 25 Jahre)
- Nierensteine, die Brushit (Kalziumhydrogenphosphat) enthalten
- starke familiäre Vorbelastung
- nur eine funktionierende Niere
- Krankheiten, die mit Steinbildung assoziiert sind (z.B. Hyperparathyreoidismus, renale tubuläre Azidose, Zystinurie, Morbus Crohn, Darmresektion, Malabsorptionssyndrome und Sarkoidose)
- Medikament, die mit Steinbildung assoziiert sind (z.B. Vitamin-D-Präparate, Kalziumpräparate, Acetazolamid, Ascorbinsäure in Dosen > 4 g/d, Sulfonamide, Triamteren, Indinavir)
- anatomische Anomalien, die mit Steinbildung einhergehen (z. B. medulläre Schwammniere, Kelchdivertikel, Kelchzyste, Harnleiterstriktur, vesiko-ureteraler Reflux, Hufeisenniere und Ureterozele)
- Indikationen für KH-Einweisung
- Patient*in befindet sich im Schock, hat Fieber oder Zeichen einer systemischen Infektion
- vorbestehende Nierenfunktionsstörung oder erhöhtes Risiko für Verlust der Nierenfunktion
- bilaterale Obstruktion
- keine Reaktion auf Analgesie oder plötzliches Wiederauftreten von starken Schmerzen trotz Analgesie
- Dehydratation sowie Erbrechen, sodass keine orale Flüssigkeitsaufnahme möglich ist
- Indikation für Entlassung mit ambulanter Nachuntersuchung (bei geringem Risiko und Compliance bzgl. Nachuntersuchung am nächsten Tag erwägen)
- Urolithiasis als wahrscheinliche Diagnose
- kein Verdacht auf abdominelles Aortenaneurysma (Alter < 50 Jahre und negativer POCUS-Befund)
- keine Sepsiszeichen
- Schmerzen sind ausreichend kontrollierbar
- Patient*in kann Urin lassen
- geeignete Bildgebung ist am nächsten Tag möglich
- sozialen Umstände erlauben Entlassung und Vorstellung am nächsten Tag
- Präventivtherapie bei Gefahr von Nierensteinen
- Flüssigkeitszufuhr (Flüssigkeitsmenge: 2,5 – 3 L/d; Wasser als bevorzugte Flüssigkeit; Miktion von 2 – 2,5 L/d; spezifisches Uringewicht von < 1,010 g/d)
- Ernährungstipps (ausgewogene Ernährung, reich an Gemüse und Ballaststoffen; Kalzium: 0,7 – 1,2 g/d; NaCl: 4 – 5 g/d; tierischer Eiweiß: 0,8 – 1,0 g/kg/d)
- Therapiebesonderheiten
- Ultraschall als bevorzugte Bildgebung bei Schwangeren (alternativ MRT als Second Line oder Niedrigdosis-CT als letzte Option)
- Ultraschall als bevorzugte Bildgebung bei Kindern (alternativ Röntgen von Nieren, Harnleiter & Blase ODER kontrastmittelarmes CT, wenn Sonographie nicht eindeutig)


Sei der Erste der einen Kommentar abgibt