veröffentlichende Fachgesellschaft: National Health Service (NHS)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 17.09.2020
Ablaufdatum:
Quelle/Quelllink: https://www.england.nhs.uk/publication/clinical-guidelines-for-major-incidents-and-mass-casualty-events/
Definition
- Massenanfall von Verletzten
- Vorfall (oder eine Reihe von Vorfällen), bei dem es zu einer Zahl an Verletzten kommt, welche die normalen Ressourcen der Notfall- und Gesundheitsdienste übersteigt
- kann Hunderte oder Tausende von Verletzten mit einer Reihe von Verletzungen betreffen, deren Bewältigung die Kapazität der normalen Verfahren für Großunfälle übersteigt und weitere Maßnahmen zur angemessenen Bewältigung der Zahl der Verletzten erfordert
- bei den Verletzten handelt es sich meist um eine Mischung aus verschiedenen Kategorien:
- 25 % erfordern sofortige lebensrettende Maßnahmen (P1)
- 25 % erfordern Maßnahmen, die hinausgezögert werden können (P2)
- bei 50 % handelt es sich um Leichtverletzte (P3)
- wird in der Regel durch plötzlich auftretendes Ereignisse (Big Bang) verursacht und schließt Opfer infolge von Infektionskrankheiten wie einer Grippepandemie aus
- mehrere kleinere Ereignisse können zusammenkommen oder geografisch so verteilt sein, dass aufgrund der großen Zahl gleichzeitiger Opfer ein Ararbeiten gemäß der Vorgaben für einen Massenanfall von Verletzten erforderlich wird
- Großereignis
- jedes Ereignis, das eine ernsthafte Bedrohung für die Gesundheit der Bevölkerung darstellt oder eine solche Anzahl oder Art von Opfern verursacht, dass besondere Vorkehrungen getroffen werden müssen
- Notfall
- Ereignis oder Situation, die das menschliche Wohlergehen an einem Ort ernsthaft zu beeinträchtigen droht
- Ereignis oder Situation, die die Umwelt an einem Ort ernsthaft zu schädigen droht
- Krieg oder Terrorismus, der die Sicherheit ernsthaft zu gefährden droht
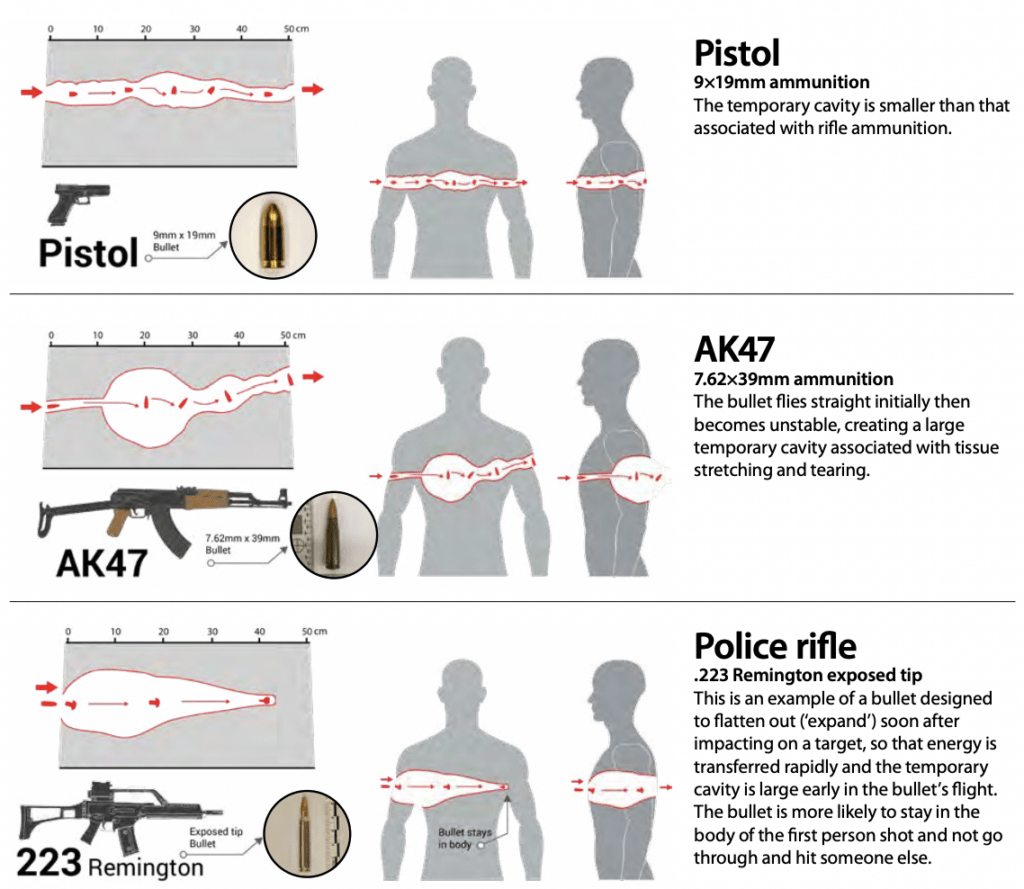
Schussverletzungen
- Geschosse verursachen Verletzungen durch zwei Hauptmechanismen:
- Gewebe wird entlang der Flugbahn des Geschosses zerquetscht und zerfetzt
- Dehnung und Verdrängung des Gewebes durch den temporären Hohlraum
- klinische Auswirkungen hängen von Körperregion und darunter liegenden Organen ab, die von dem Geschoss getroffen wurden
- unmittelbare Behandlung des Verletzten erfolgt nach Standard-cABC-Schema und richtet sich nach dem klinischen Zustand des Verletzten
- splitternde Geschosse („Fragmente“) können zu mehreren Wundkanälen in verschiedenen Körperregionen führen
Untersuchung
- Muster von Knochenfragmenten und Geschosstrümmern können die Flugrichtung des Geschosses innerhalb des Unfallopfers anzeigen
- kleine Eintritts- und Austrittswunden können katastrophale innere Schäden verdecken/vertuschen
Auswirkungen des Geschosses
- wenn ein Geschoss auf ein Ziel trifft, wird Energie auf das Ziel übertragen
- Wirkungen hängen ab von:
- Materialeigenschaften des Ziels
- Konstruktion des Geschosses
- durch die Energie des Geschosseinschlags entsteht in im Muskel ein „temporärer Hohlraum“, der einen Bruchteile einer Sekunde lang bestehen bleibt; dieser kollabiert nachfolgend
- wenn das Geschoss innerhalb des Muskels instabil wird und ins Taumeln gerät, schlägt es mit der Seitenfläche auf das Gewebe auf und nicht mit der Spitze, auf diese Weise wird mehr Energie übertragen, da die Kontaktfläche zwischen Geschoss und Gewebe größer ist, und der Hohlraum wird größer
Explosionsverletzungen
kritische Blutungen
- Suche nach traumatischen Amputationen oder handelt es sich um eine isolierte Verletzung?
- Suche nach anderen begleitenden Verletzungen:
- Thoraxtrauma – hohes Risiko einer Manipulation der großen Gefäße und der Aorta
- Explosionstrauma der Lunge – frühzeitige Intubation, lungenschonende Beatmung von Anfang an und bis zur Versorgung auf der Intensivstation
- Explosionstrauma des Abdomen – Risiko erheblicher intraabdominaler Blutungen und später Darmperforation, selbst wenn die Bauchdecke nicht durchbrochen wurde
- Explosionstrauma des Beckens – hohe Sterblichkeitsrate durch Verbluten
- Anlegen einer Beckenschlinge, Blutungskontrolle mittels Tourniquet und Volumentherapie; chirurgischer Eingriff kann jederzeit erforderlich sein
Hals
- penetrierende Halsverletzungen sind häufig & oft tödlich
Thorax
- Verletzung der großen Gefäßes/der Aorta
- Perikardtamponade
- Myokardkontusionen (ggf. Herzrhythmusstörungen)
Abdomen
- stumpfe Bauchverletzungen, die durch sekundäre und tertiäre Explosionsmechanismen verursacht werden, können zu erheblichen Blutungen und einer späten Darmperforation führen, selbst wenn die Bauchdecke nicht durchbrochen wird
- Ruptur von Leber und Milz
- Luftembolie mit mesenterialer Ischämie
Becken
- bei Beckenfraktur kann es zu erheblichen Blutungen kommen
- je breiter die Schambeinfuge, desto größer der Transfusionsbedarf
- Blutung zunächst mit einer Beckenschlinge behandeln; weitere Maßnahmen wie Flüssigkeitstherapie und Operationen können erforderlich sein
traumatische Amputation
- prüfen, ob Tourniquet angelegt wurde(n) bzw. Tourniquet anlegen
- kristalloide Flüssigkeitstherapie vermeiden (verschlechtert die Koagulopathie)
Klassifizierung von Explositionsverletzungen
- primär – Verletzungen, die zu direkten Gewebeschäden durch die auf den Körper auftreffende Druckwelle führen
- sekundär – Verletzung durch Splitter („Schrapnelle“) von Gegenständen oder der sonstigen Umgebung
- tertiär – Verletzungen durch Bewegung des Körpers (gegen eine Wand geschleudert/in die Luft geworfen)
- quartär – andere Arten von Verletzungen (z.B. Verbrennungen, Inhalationsverletzungen usw.)
- quintär – Folgeerkrankungen und Spätkomplikationen, z.B. Pilzinfektion bei größeren Gewebeschäden etc.
Explosionskörper
- Sprengkörper können überwiegend aus Sprengstoff bestehen oder mit Fragmenten gefüllt sein, z.B. mit Schrauben, Muttern, Kugellagern usw.
- Splitterwaffen erhöhen das Risiko eines tödlichen Unfalls, insbesondere über eine längere Distanz im freien Feld
Entfernung von der Explosion
- primäre Explosionsverletzungen sind bei Todesopfern häufig, bei Überlebenden jedoch selten, da die Überdruckwirkung mit zunehmender Entfernung vom Gerät rasch abnimmt
- Verletzungen im Nahbereich – häufig Verstümmelungen, traumatische Amputationen, offene Kopf-, Brust- und abdominal Verletzungen mit Penetrationen
- in größerer Entfernung überwiegen sekundäre und tertiäre Explosionsverletzungen
- Überlebenswahrscheinlichkeit ist wesentlich höher
- mit zunehmender Entfernung sind die Splitter quantitativ weniger schwerwiegend
Ort der Explosion
- geschlossener Raum
- komplexe Explosionsumgebung mit verstärkten Auswirkungen des Überdrucks aufgrund von Reflexion und Verstärkung
- primäre Explosionsverletzungen, insbesondere ein Explosionstrauma der Lunge sind sowohl bei Todesopfern als auch bei Überlebenden häufig
- Auswirkungen können lokal begrenzt sein, wenn Wände oder Möbel Schutz bieten
- komplexe Explosionsumgebung mit verstärkten Auswirkungen des Überdrucks aufgrund von Reflexion und Verstärkung
- Explosion im Freien
- geringes Risiko einer primären Explosionsverletzung
- Opfer ist auch vor Splittern geschützt
- tertiäre Explosionsverletzungen überwiegen
- sicherste Umgebung, es sei denn, Gebäude stürzt ein
Quetschungen
- Patienten können mehrere Verletzungen aufweisen, die verschiedene Gewebe und Organe betreffen
- Risiko eines Crush-Syndroms
- bei Explosionen sind zusätzliche Verletzungsarten wie Explosions- und Splitterverletzungen zu berücksichtigen
- Befreiung nach langer Zeit der Quetschung ist mit hohen Risiko eines Kollaps verbunden und kann zu Nierenversagen oder zum Herzstillstand führen
- bei Verdacht auf Rhabdomyolyse oder bei bestätigter Rhabdomyolyse kristalloide Flüssigkeit verabreichen, um eine gute Harnausscheidung zu gewährleisten
- präklinisch wie folgt behandeln:
- vor der Befreiung des eingeklemmten Körpers intravenöse Flüssigkeit verabreichen, um systemische Reperfusionsprobleme zu verhindern
- besonders wichtig bei länger andauernden Quetschungen (> 4 Stunden), kann aber auch schon nach 1 Stunde Einklemmung geschehen.
- möglicherweise wurde an betroffenen Gliedmaße Druckverband angelegt – diesen langsam lösen, um Reperfusionsschäden distal der Verletzung zu vermeiden
- Eis auf verletzten Bereich auftragen und auf Schmerzen (bei passiver Bewegung), Parese und verringerte Temperatur der betroffenen Gliedmaßen achten
- vor der Befreiung des eingeklemmten Körpers intravenöse Flüssigkeit verabreichen, um systemische Reperfusionsprobleme zu verhindern
Reperfusionsschädigungen
- akute Hypovolämie mit Stoffwechselanomalien
- Freisetzung von Toxinen aus nekrotischem Gewebe in den Kreislauf kann zu Nierenversagen führen
- kann auftreten, wenn eine eingeklemmte Gliedmaße oder ein Unfallopfer plötzlich befreit wird
- Achten Sie auf:
- Herzrhythmusstörungen (ggf. letal)
- Myoglobinurie
Hypotonie
- Verunglückte benötigt in ersten 24 Stunden möglicherweise einen erheblichen Flüssigkeitsersatz
- auf folgende Anzeichen achten:
- Kompartmentsyndrom
- Anzeichen von Nierenversagen
- Flüssigkeitsgabe einleiten/fortsetzen (bis zu 1,5 L/h)
Nierenversagen
- durch Rhabdomyolyse werden Myoglobin, Kalium, Phosphor und Kreatinkinase in den Kreislauf freigesetzt
- Myoglobinurie kann unbehandelt zu einer tubulären Nierennekrose führen
- Freisetzung von Elektrolyten aus ischämischen Muskeln führt zu Stoffwechselanomalien
- Patient benötigt möglicherweise Flüssigkeit i.v. und Mannitol, um Diurese von min. 30 mL/h aufrechtzuerhalten, um Nierenversagen zu verhindern
metabolische Anomalien
- Hypokalziämie
- Hyperkaliämie
- metabolische Azidose: Milchsäure aus ischämischen Muskeln kann lebensbedrohliche Herzrhythmusstörungen bis hin zum Herzstillstand verursachen
Komplikationen
- Kompartment-Syndrom
penetrierende Stich-/Schnittverletzungen (Messer)
- terrorbedingte Stichverletzungen unterscheiden sich von nicht-terrorbedingten Messerstichverletzungen; in der Regel gibt es eine größere Anzahl von Wunden und mehr verletzte Körperregionen, insbesondere am Oberkörper und Hals
- terrorbedingte Stichverletzungen
- werden in der Regel mit Tötungsabsicht zugefügt
- andere Stichverletzungen werden meist mit der Absicht, das Opfer zu bedrohen, verursacht
- Behandlung eines penetrierenden Traumas
- endotracheale Intubation
- Anlage einer Thoraxdrainage
- kritische Blutung
- nicht komprimierbar → direkter Transport in die Klinik
- komprimierbar → direkter Druck/Druckverband/Tourniquet
- nicht komprimierbar → direkter Transport in die Klinik
- Anatomie von terrorbedingten Stich-/Schnittverletzungen
- häufigere & schwerere Wunden an Kopf, Gesicht & Hals
- mehr Verletzungen an der Wirbelsäule und den oberen Extremitäten
- höhere Wahrscheinlichkeit von Thoraxverletzungen
- Unterleibsverletzungen sind weniger wahrscheinlich, wenn sie vorkommen, sind die Wunden in der Regel schwerer
- bei Messerstechereien ohne terroristischen Hintergund ist die Wahrscheinlichkeit größer, dass die Opfer Verletzungen im Bauchbereich und an den unteren Gliedmaßen erleiden
gefährliche Materialen (HAZMAT) und chemische, biologische, radiologische und nukleare Ereignisse (CBRN)
- Behandlung von CBRN-Unfällen, einschließlich HAZMATUnfällen, folgt allgemeinen Grundsätzen sowie spezifischen Behandlungsprioritäten, einschließlich Traumaversorgung
- Prioritäten hängen von der Art der Exposition und dem Vorhandensein von Kontaminations- oder Ansteckungsgefahren bei den Opfern ab
Erkennung
- mehrere Verletzte mit ähnlichen nicht-traumatischen Symptomen und Anzeichen
- ungewöhnlicher Geschmack, Geruch oder Nebel
- tote Tiere, ohne klar erkennbare Todesursache
ungeklärte Symptome
- verändertes Sehvermögen
- Augenschmerzen, Kopfschmerzen
- übermäßige Sekretion
- Engegefühl in der Brust, Schwierigkeiten beim Atmen
- nicht-thermische Verbrennungen (Erythem, Blasenbildung und Nekrosen)
- weitere ungewöhnliche/unerklärliche Symptome, Anzeichen, Krankheiten, Todesfälle
Nervenkampfstoffe
- hochgradig tödliche phosphororganische Verbindungen mit unterschiedlichen physikalischen Eigenschaften, die von flüchtigen Flüssigkeiten und Dämpfen bis hin zu nicht flüchtigen Flüssigkeiten reichen
- Nervenkampfstoffe bewirken Hemmung des Enzyms Acetylcholinesterase, das den Neurotransmitter Acetylcholin abbaut
- dies führt zur Überstimulation der folgenden Teile des Nervensystems:
- Parasympathikus: Miosis, Sekretion (Tränen, Bronchorrhoe, Speichelfluss), Erbrechen, Inkontinenz, Bradykardie
- zentrales Nervensystem: Verwirrung, Koma, Krampfanfälle und zentrales Atemversagen.
- Sympathikus: Tachykardie, Bluthochdruck, Schweißdrüsensekretion
- neuromuskuläre Verbindung: Faszikulation (systemisch und lokal), depolarisierende Lähmung, Atemstillstand
- Parasympathikus: Miosis, Sekretion (Tränen, Bronchorrhoe, Speichelfluss), Erbrechen, Inkontinenz, Bradykardie
Therapie
- Benzodiazepine bei Krämpfen; sind auch neuroprotektiv
- Atropin hebt parasympathische Wirkung von Nervengiften auf
- Dosis wird unter Berücksichtigung der Umkehrung der Bradykardie, des Bronchospasmus und der Sekretion titriert
- Alternativen zu Atropin: Hyoscin
- Oxim-Therapie: Oxime (z.B. Pralidoxim) sind Enzymreaktivatoren und sollten bei Patienten der Kategorie „rot“ so bald wie möglich verabreicht werden
- Pralidoxim hat gut Wirksamkeit bei Sarin und VX.
- Obidoxim gut wirksam bei Verdacht auf Tabun auch einsetzbar bei verzögerter Enzymreaktivierung, insbesondere wenn hohe Atropindosen erforderlich sind oder die nikotinerge Wirkung nicht aufgehoben werden konnte
- Beatmungsstrategie
- ähnelt der Beatmungsstrategie bei Asthma aufgrund des hohen Drucks in den Atemwegen
- Gabe von Atropin sorgt für Umkehrung des Bronchospasmus und damit für die Normalisierung der Kapnographie
Algorithmus CBRN bzw. Aufbau/Ablauf Einsatzstelle
SHT
Beurteilung von Hirnverletzungen (Bewusstseinslage)
- AVPU (gut für die Basisbeurteilung)
- GCS (bevorzugt zur Überwachung des Patienten und zur Erkennung subtiler Anzeichen einer Verschlechterung)
- leicht: GCS 14-15
- mittel: GCS 9-13
- schwer: GCS < 8
- Pupillenreaktion: lateralisierendes Zeichen und kann auf die Seite der Verletzung hinweisen
- Schwäche der Gliedmaßen: einfache Dokumentation der Bewegungen des Patienten bei jeder Untersuchung, beginnend am Unfallort, wichtig und relevant (z.B. Patient kann alle vier Gliedmaßen bewegen)
Arten von Hirnverletzungen
- primäre Hirnverletzung (direkte Verletzungen)
- sekundäre Hirnschädigun
- Hypoxie (Atemwege schützen, hoher Sauerstofffluss während der Behandlung)
- Hypotonie: einzige Phase zw. Verletzung und Behandlung verdoppelt die Mortalität und Morbidität
- Ischämie: schlechte zerebrale Durchblutung infolge von Hypovolämie führt zu erhöhtem Hirndruck → Hypovolämie frühzeitig behandeln
- erhöhter intrakranieller Druck: intrakranielle Hämatome oder Ödeme können den intrakraniellen Druck (ICP) erhöhen → Durchblutung verringert und eine Ischämie verursacht
- Azidose und Koagulopathie: Verletzung auf zellulärer Ebene führt zur Bildung von Milchsäure und zur Koagulopathie → verringerte Hirndurchblutung führt zu Akkumulation & weiteren zellulären Schäden
- abnormale Blutglukose: Glukosemangel in Gegenwart von Sauerstoff führt zu neuronaler Nekrose; dies ist bei Hypoxie noch ausgeprägter
- zytotoxische Kaskaden, Gefäßspasmen
Verbrennungen
Intubationsindikationen
- GCS < 12 (veursacht durch Trauma, Drogen, Alkohol, Kohlenmonoxid)
- drohende Obstruktion der oberen Atemwege
- pharyngeales Ödem → SOFORT INTUBIEREN
- inspiratorischer Stridor → SOFORT INTUBIEREN
- Schwierigkeiten beim Schlucken von Sekreten → SOFORT INTUBIEREN
- intraorale Verbrennungen einschließlich der Zunge → Intubieren
- intraorale Schwellung, kein Stridor → Intubieren
- Verbrennungen um Mund oder Nase →sorgfältig beobachten
- Ruß im Mund oder in Nasenlöchern, versengte Nasenhaare → Vorsichtig beobachten
- Atembeschwerden
- unzureichende Atmung aufgrund von Verbrennungen im Brust- und/oder Bauchbereich
- tiefe Verbrennungen im Gesicht und Verbrennungen am Hals
- zunehmende Schwellung von Kopf und Hals; dies kann besonders deutlich werden, wenn mit der Flüssigkeitstherapie begonnen wurde
- andere schwere Traumata/signifikante Begleitverletzungen
Behandlung des Verbrennungsschocks
- so bald wie möglich mit Flüssigkeitsgabe beginnen, um Verbrennungsschock zu verhindern
- kristalloide VEL ist besser als normale Kochsalzlösung
- Flüssigkeitsbedarf ab dem Zeitpunkt der Verletzung berechnen
- erste Hälfte dieses Volumens in den ersten 8 Stunden
- zweite Hälfte in den nächsten 16 Stunden
- Hypermetabolismus
- Verbrennungsverletzungen mit mehr als 20 % VKOF führen zu einer hypermetabolischen Reaktion
- Herzleistung und Herzfrequenz können oft um 150 – 200 % ansteigen; Patient weist in der Regel auch hyperglykämische Insulinresistenz auf und benötigt häufig eine Insulinergänzung
- Anzeichen und Symptome: hyperdynamischer Kreislauf mit erhöhter Körpertemperatur, Katabolismus und ineffizientem Energiesubstratwechsel
Kohlenmonoxid-Vergiftung
- Affinität von Kohlenmonoxid (CO) für Hb ist 240-mal größer als die von Sauerstoff
- COHb verursacht funktionelle Anämie und verschiebt die Sauerstoffbindungsskurve nach links, wodurch sich die Gewebehypoxie verschlimmert
- Anzeichen und Symptome: im Wesentlichen verminderte Sauerstoffzufuhr zum Gewebe, d.h. Schock
- Pulsoximeter bei COHb nicht ordentlich funktionsfähig; Verwendung von speziellen CO-Oximetern
- Überprüfung des Atemwegsmanagements
- CO dissoziiert nur sehr langsam von Hb; Halbwertszeit in Luft > 4 Stunden Halbwertszeit in 100 % Sauerstoff 40 Minuten;
- 100 % Sauerstoff verwenden, bis COHb < 5 %
Zyanid-Vergiftung
- Zyanidgas (HCN) ist 20-mal giftiger als Kohlenmonoxid
- Verdacht bei allen Fällen von Rauchinhalation, besonders aber bei Patienten mit signifikanter Laktatazidose und erhöhtem venösen Sauerstoffgehalt
- Überprüfung des Atemwegsmanagements
- Behandlung mit Hydroxocobalamin erwägen
Infektion
- Verbrennungspatienten sind aufgrund des Verlusts der schützenden Hautschicht und der Immunsuppression als Folge eines schweren Traumas in den frühen Stadien anfällig für Infektionen
- massive SIRS-Reaktion bei schweren Verbrennungen macht die Diagnose einer Sepsis schwierig
- strenge Vorkehrungen zur Infektionskontrolle
Hyperpyrexie (> 39 °C)
- Patienten mit schweren Verbrennungen sind häufig hypertherm
- kurzer Zeitraum mit sehr hoher Temperatur kann Morbidität erheblich steigern
- Temperaturen von 41,6 bis 42 °C können in nur 45 Minuten zu irreversiblen Zellschäden führen
- Behandlung von Kerntemperaturen > 39°C
- Sepsis-Screening
- fiebersenkende Mittel
- Verbände für offene Verbrennungswunden
- Eispackungen für Achselhöhle und Leiste in Betracht ziehen
- Behandlung von Kerntemperaturen > 40°C für mehr als 6 aufeinanderfolgende Stunden
- wie oben (>39°C) plus sofortige aktive Kühlung in Erwägung ziehen
- Behandlung von Kerntemperaturen > 41°C für mehr als 2 aufeinanderfolgende Stunden
- wie oben (>40°C) plus zusätzliche aktive Kühlmethoden in Betracht ziehen
Kopf-, Gesicht-, Halsverletzungen
- schwere Verletzungen des Kopfes, des Gesichts und des Halses führen trotz des äußeren Anscheins nur selten zu einer Verblutung
- Gesichtsverletzungen bei Erstuntersuchung nur behandeln, wenn die Blutung die Atemwege oder den Kreislauf beeinträchtigt
- bei Verletzungen des Seh-, Hör-, Geschmacks-, Gleichgewichts- und Geruchssystems, kann dies zu erheblichen Behinderungen führen
kritische Blutung
- Blutung mit festem Kompressionsverband verbinden
- im Bereich der behaarten Kopfhaut können Hämostatika verwendet werden, um die Blutung zu tamponieren
arterielle Blutungen des Gesichts
- wenn direkter Druck versagt, sollte Druck von proximal ausgeübt werden
- Kinn, Lippe, Mittelgesicht, Nase (Gesichtsarterien): Druck auf den unteren Rand des Unterkiefers, unmittelbar vor dem Kaumuskel ausüben
- Hämostatika nicht blind platzieren, da die Gefahr besteht, den Gesichtsnerv zu verletzen
- Kopfhaut oberhalb des Ohrs (Arteria temporalis superficialis): Druck auf die Kopfhaut ausüben, unmittelbar vor dem Ohrmuschelansatz
typische Verletzungen
- Auges: Perforation, retrobulbäre Blutung, Fremdkörper (einschließlich Kontaktlinsen), Netzhautablösung, Blowout des weißen Auges bei Kindern
- Ohren: Riss des Trommelfells, Innenohrschäden, Austritt von Liquor oder Blut aus dem äußeren Gehörgang
- Nase: Austritt von Liquor oder Blut aus der Nase
- Zähne: fehlende Zähne
- Gesichts: Weichteilverletzungen mit Beteiligung tiefer Strukturen
- Hals
- penetrierendes HWS-Trauma ist potenziell tödlich
- auf äußere Blutungen oder ein sich ausbreitendes Hämatom achten, das auf eine Gefäßverletzung hinweisen kann
- penetrierende Gegenstände nicht entfernen
Schmerzmanagement
- Analgesie so früh wie möglich
Opioide (z.B. Morphin)
- in akuten Situation am besten als intravenöser Bolus
- 1 – 5 mg als Bolus und dann weitere 1 – 2 mg alle 2 – 5 Minuten, je nach Wirkung titriert.
- bei jungen, sportlichen Verletzten können relativ hohe Dosen erforderlich sein und die Analgesie setzt nur langsam ein
- Fentanyl
- schneller wirkende Alternative: 50 Mikrogramm i.v. als Bolus und Wiederholungsdosen von 25 – 50 Mikrogramm alle 2 – 5 Minuten
- Grad der Sedierung hängt enger mit der akuten Überdosierung zusammen als die Atemfrequenz
- bei versehentlicher Überdosierung ist Naloxon i.v. erforderlich (eine Ampulle (0,4 mg) verdünnen mit 8 mL Wasser, dann 1 mL (0,05 mg) injizieren und wiederholen, bis die Sedierung aufgehoben ist und die Atemfrequenz ≥ 8/min ist
- Wirkung nur von kurzer Dauer – Unfallopfer genau beobachten
NSAIDs
- keine Gabe bei akuter Blutung/Koagulopathie oder kritischen Erkrankungen
- Nebenwirkungen bei älteren Patienten wahrscheinlicher
- Ibuprofen (200 – 400 mg) oder Diclofenac (50 mg) werden häufig verwendet
Paracetamol
- 1 g i.v. (500 mg bei KG < 50 kg)
- wenige Kontraindikationen
- hat leichte opioidsparende Wirkung
Ketamin
- 10 – 20 mg i.v. zur Ergänzung der Opiatanalgesie
- besonders wirksam vor Bewegung oder Immobilisation des Patienten
- Wirkung hält für 10 – 15 Minuten an
- Applizierender sollte mit Wiederbelebungsmaßnahmen vertraut sein, da bei unangemessener Dosierung ein Atemstillstand möglich ist
Besonderheiten bei Kindern
- pädiatrischen Gruppen sind definiert als:
- Säugling 0 – 6 Monate
- Kleinkind 6 – 12 Monate
- Kleinkind 1 – 2 Jahre
- Kind >3 Jahre
- Kinder > 12 Jahre (können mit Vorsicht wie Erwachsene behandelt werden)
- Anamnese – nehmen Sie eine AMPLE-Anamnese auf
- A → Allergien
- M → Medikamente
- P → frühere medizinische Vorgeschichte
- L → letzte Nahrungsmittel/Flüssigkeiten
- E → vorrausgegangenes Ereignis
- Extras
- Hat das Kind die aktuellen Routineimpfungen erhalten?
- Geburtsereignisse: je älter das Kind wird, desto weniger wichtig ist dies
- bei Säuglingen können postnatale Atembeschwerden zu Verschlechterung des Zustands beitragen, die über das hinausgeht, was aufgrund der Verletzung zu erwarten wäre



Sei der Erste der einen Kommentar abgibt