veröffentlichende Fachgesellschaft: Association of Cardiothoracic Anaesthesia and Critical Care (ACTACC), Intensive Care Society (ICS), British Association of Critical Care Nurses (BACCN), British Society For Heart Failure (BSH), Resuscitation Council UK, Faculty of Intensive Care Medicine (FICM), Society for Cardiothoracic Surgery in Great Britain & Ireland (SCTS) & British Cardiovascular Society (BCS)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 25.03.2024
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1007/s00134-024-07382-y
Grundsätzliches
- LVAD (linksventrikuläres Unterstützungssystem) dient der Überbrückung bis zur Herz-Transplantation oder Genesung von Herzleiden bei fortgeschrittener Herzinsuffizienz
- LVAD: mechanische Blutpumpe, die die natürliche Herzkammerfunktion ersetzt oder ergänzt
- LVAD-Wirkungsmechanismus schafft Zustand hämodynamischer Stabilität mit verminderter arterieller Pulsatilität durch konstanten Druckgradienten und feste Rotationsgeschwindigkeit des Laufrads, was zu kontinuierlichen Blutfluss vom linken Ventrikel zum systemischen Kreislauf führt
- klinische Beurteilung von LVAD-Patient*innen ist oft erschwert, da Messung von RR, HF & SpO2 nur schwer möglich ist
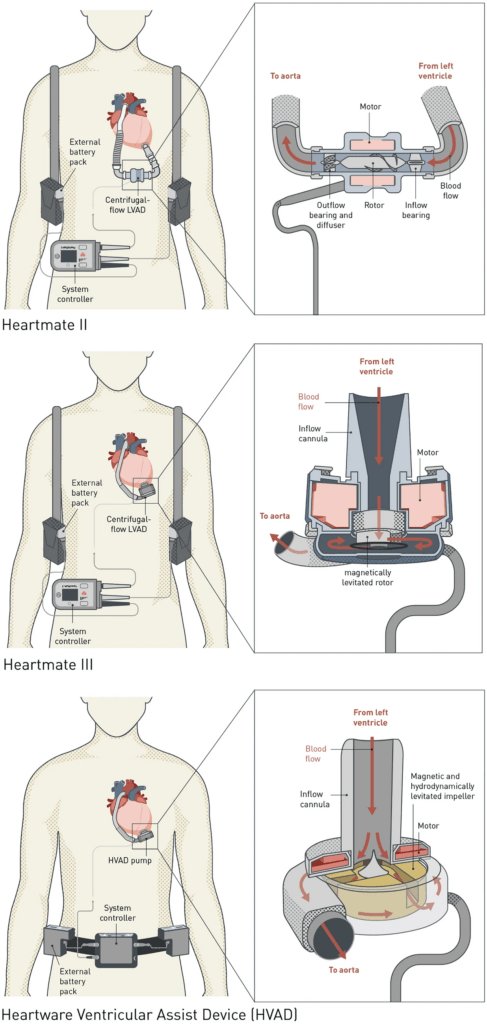
- derzeitige LVAD-Generation sind Zentrifugalblutpumpen mit einem rotierenden Laufrad, das entweder nur durch magnetische Kräfte oder durch Kombination aus magnetischen und hydrodynamischen Kräften in der Schwebe gehalten wird (siehe Grafik)
- Zufluss des LVAD ist mit linker Herzspitze und Abfluss mit aufsteigender Aorta verbunden
- elektrische Versorgung der implantierten Pumpe erfolgt über perkutanes Antriebskabel, das mit externem Steuergerät verbunden ist
- Risiko von bis 93 % für unerwünschte klinische Ereignisse, darunter Probleme mit hämokompatiblen unerwünschten Ereignissen, Infektionen, rechtsventrikuläres Versagen und Aortenregurgitation
- Sterblichkeitsrate von > 60 %, wenn es bei LVAD-Patient*innen zum Herzstillstand kommt
Empfehlungen
- bei LVAD-Versagen und Herzstillstand kann HLW für max. 2 min aufgeschoben werden, während sofortige Maßnahmen zur Wiederherstellung der Gerätefunktion ergriffen werden
- Wiederherstellung des Kreislaufs durch Behebung der durch mechanisches Versagen oder physiologische Probleme verursachten Gerätefehlfunktion hat die oberste Priorität
- nach oder neben Versuch der Wiederherstellung der Gerätefunktion rasches Abarbeiten des ABC-Schema
- bei Fehlersuche immer mit Prüfung der auf dem Bildschirm des LVAD-Steuergeräts angezeigten Informationen beginnen
- ausreichende Durchblutung anhand einer Reihe physiologischer Parameter und nicht nur anhand des Pulses beurteilen
- HLW kann bei LVAD-Patient*innen mit unzureichender Durchblutung sicher durchgeführt werden
- mechanische HLW-Unterstützungssysteme nur bei refraktärem Herzstillstand und zur Erleichterung der ECMO-Notfallversorgung erwägen (keine Studien o.Ä. vorliegend)
- bei unzureichender Durchblutung bei LVAD-Patient*innen weniger als 10 Tage nach LVAD-Implantation sofortige Wiedereröffnung des Thorax in Betracht ziehen, wenn initiale Maßnahmen versagt haben
- bei inadäquatem Kreislauf sofortige Eskalation zur vorübergehenden mechanischen Unterstützung wie ECMO erwägen und Maßnahme innerhalb von 60 min einleiten
Fehlersuche
leeres Steuergerät
beliebige Taste auf Steuergerät drücken, um Bildschirm zu aktivieren –> wenn Bildschirm dunkel/leer bleibt ist das LVAD-System entweder vollständig entladen & muss an funktionierende Stromquelle angeschlossen werden, oder die Steuerung ist ausgefallen und muss ersetzt werden
hohe Pumpenleistung
Indiz für Thrombus innerhalb der Pumpe und erfordert Bestätigung durch Bluttests (Plasmahämoglobin & Laktatdehydrogenase), Analyse der LVAD-Logdatei und Echokardiographie, ggf. ist sofortige vorübergehende mechanische Kreislaufunterstützung (z.B. VA-ECMO) oder Notfallthrombolyse notwendig
getrennte Antriebsleitung (Driveline)
gelöste LVAD-Antriebsleitung wieder an das Steuergerät anschließen (alternativ beim Heartmate III kann Antriebsleitung modulare Komponente enthalten, die sich gelöst hat, oder Antriebsstrangs ist aufgrund mechanischer Ermüdung oder Beschädigung gebrochen)
schwache*r oder kritische*r Batterie/Akku
Akku durch geladenen Akku ersetzen oder Steuergerät an das Stromnetz anschließen
Alarm bei niedrigem Blutfluss (Low Flow-Alarm)
- Blutflussrate wird bei HVAD und Heartmate II & III nicht direkt gemessen, sondern anhand von LAVD-Stromverbrauchs und Blutviskosität geschätzt
- Ziel-MAP von 60 – 80 mmHg (relative Hypotonie ist wünschenswert)
- niedriger LVAD-Blutflussalarm wahrscheinlich durch unzureichende LVAD-Füllung verursacht, wobei Hypovolämie häufigste Ursache ist, die häufig auf Dehydratation oder seltener auf Blutungen (z.B. GI-Blutung) zurückzuführen ist –> vorsichtige Flüssigkeitsgabe i.v. (z. B. 4 mL/kg)
- bei unruhigen erwachsenen Patient*innen mit „low flow“-Alarm passives Beinheben in Betracht ziehen und, falls Körper darauf anspricht, zusätzlich Flüssigkeitsbolus von 250 mL oder 4 mL/kg (falls mgl., Echo-, Doppler-Blutdruck- & invasive Parameter überwachen)
- bei schwerer Blutung ist Umkehrung der Antikoagulation fast immer angezeigt
- alternative Ursachen für niedrigen LVAD-Flow-Alarm sind z.B. rechtsventrikuläre Insuffizienz, die weitere Flüssigkeitszufuhr notwendig macht, übermäßige LVAD-Nachlast (wenn MAP > 90 mmHg und alternative Ursachen ausgeschlossen, sind blutdrucksenkende Medikamente i.v. wie Hydralazin, Natriumnitroprussid oder Glyceryltrinitrat notwendig) oder Herzrhythmusstörungen
ventrikuläre Herzrhythmusstörungen
- i.d.R. mit schlechtem Outcome verbunden, aber aufgrund der Aufrechterhaltung der Perfusion durch das LVAD kurzfristig gut tolerierbar (zerebrale Reaktionsfähigkeit trotz VT oder VF)
- bei ausreichendem Kreislauf bei VT medikamentöse Kardioversion erwägen (oft sind aber auch Kardioverter-Defibrillatoren implantiert; vor medikamentöser Kardioversion Sedierung)
- wenn Durchblutung weiter unzureichend und Patient*in nicht ansprechbar, unverzügliche Defibrillation mit drei aufeinanderfolgenden Schocks
Aufbau gängiger LVAD-Systeme


Sei der Erste der einen Kommentar abgibt