veröffentlichende Fachgesellschaft: Wilderness Medical Society (WMS)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 01.12.2019
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1016/j.wem.2019.10.002
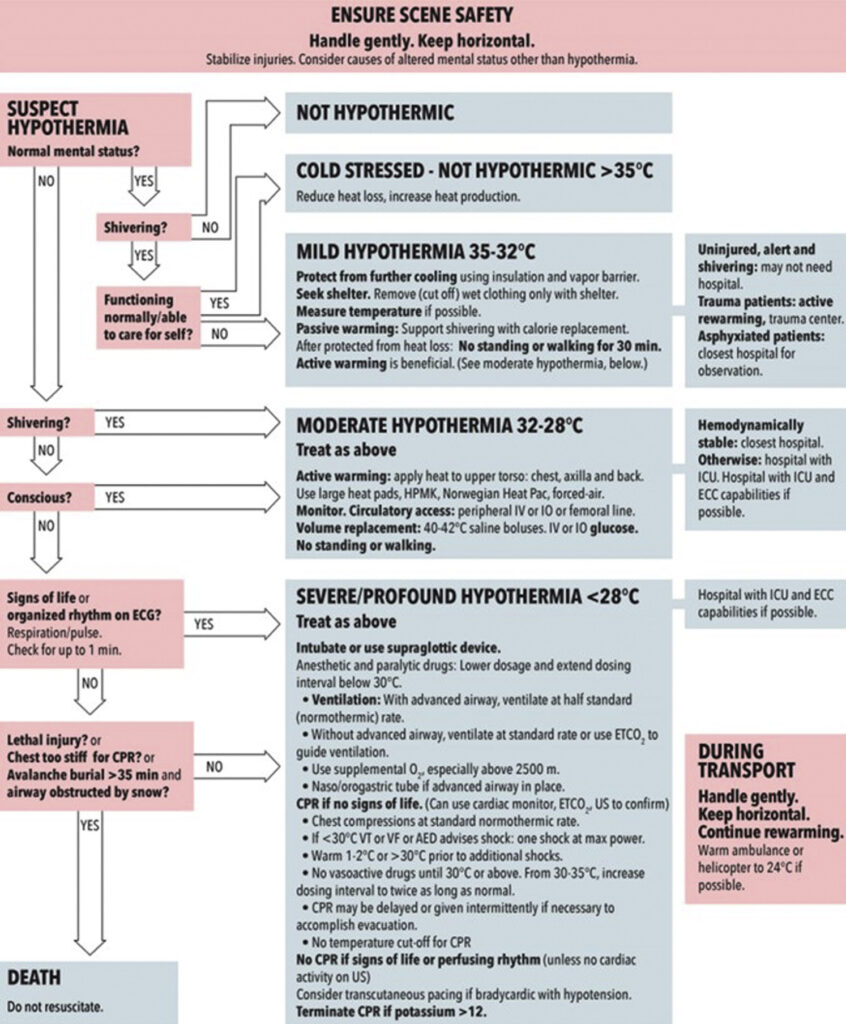
Grundsätzliches
- wichtigsten Faktoren für Behandlung der Unterkühlung sind Bewusstseinszustand, Reaktionsfähigkeit, Intensität des Zitterns, körperliche Leistungsfähigkeit und kardiovaskuläre Stabilität (Blutdruck und Herzrhythmus)
- Kerntemperatur kann zusätzliche hilfreiche Informationen liefern, ist aber vor Ort nur schwer zu ermitteln; nicht als einzige Grundlage für Behandlung heranzuziehen
- bei Patienten, die zittern, aber in der Lage sind gut zu reagieren und sich selbst zu versorgen, ist es unwahrscheinlich, dass diese unterkühlt sind
- Patienten, die zittern, nicht mehr in der Lage sind zu reagieren und Schwierigkeiten haben, sich selbst zu versorgen, sind wahrscheinlich unterkühlt
- im Zweifelsfall sollte egal wie davon ausgegangen werden, dass eine Unterkühlung vorliegt
- AHA-Schema nicht als Standardklassifikation für außerklinische Behandlung der Hypothermie verwenden, da es von der allgemein anerkannten Definition der Hypothermie abweicht und den Schwerpunkt auf die Reaktion auf Defibrillation statt auf physiologische Veränderungen legt
- Unterkühlung auf Grundlage klinischer Beobachtungen in leicht, mittelschwer, schwer und tiefgreifend einstufen und bedenken, dass Schüttelfrost unter 32 °C auftreten kann, in der Regel mit verändertem Geisteszustand, und dass Patienten bei Kerntemperaturen unter 24 °C erkennbare Vitalzeichen haben können
- auch andere Ursachen als Hypothermie in Betracht ziehen, um veränderten mentalen Status oder Fehlen von Schüttelfrost zu erklären
Klassifikation der Hypothermie („Schweizer“ System)
- I – klares Bewusstsein mit Schüttelfrost: 35 – 32 °C
- II – beeinträchtigtes Bewusstsein ohne Zittern: 32 – 28 °C
- III – bewusstlos: 28 – 24 °C
- IV – Scheintod/wahrscheinlicher Tod: 24 – 13,7 °C
- V – Tod durch irreversible Unterkühlung: <1 3,7°C (< 9°C)
Klassifikationsgrafik Hypothermie
Algorithmus Diagnostik Hypothermie
Therapie
- auf Eigensicherheit achten; Abtransport erst, wenn Einsatzstelle sicher
- Patienten immer in der Horizontalen transportieren; Vermeidung jeder Bewegungen, insbesondere der Extremitäten, die eine VF auslösen könnten; um Bewegungen zu minimieren, Patienten entkleiden, sobald er sich in warmer Umgebung befindet
- Reanimation, wenn Atem-/Kreislauf-Stillstand vorliegt
Temperaturmessung & Temperaturmanagement
- falls verfügbar, nach Atemwegssicherung Anlage einer Ösophagus-Temperatursonde
- bei Patienten ohne Atemwegssicherung oder beim Fehlen einer Ösophagussonde, Temperaturmessung mittels eines für die Außenbedingungen-/temperaturen konzipiertes Epitympanalthermometer; keine Infrarot-Trommelfellthermometer, Schläfenthermometer oder orale Temperaturmessung
- Messung der rektalen Temperatur nur, wenn sich der Patient in warmer Umgebung befindet
- Temperatur regelmäßig überprüfen
- weiteres Absinken der Kerntemperatur (Afterdrop) verhindern
- Wärmeerhalt durch Isolierung oder Burrito-Isoliertechnik; Entfernung nasser Kleidung (am besten aufschneiden); v.a. auf Isolierung hin zum Boden achten;n Wärmeverlust über Kopf und Hals minimieren
- Patienten vor Wind, insbesondere vor der Windstoßen beim Be- und Entladen in Hubschraubers, schützen
- aktive Wärmequellen verwenden
- Wärmequellen auf die Achselhöhlen, die Brust und den Rücken legen
- zusätzliche Wärme ggf. auf Nacken auflegen, wenn Vorkehrungen getroffen werden, um Wärmeverluste über Halsöffnungen zu vermeiden
- Erwärmen der Extremitäten von außen vermeiden
- Gefahr von Verbrennungen regelmäßig evaluieren (alle 20 bis 30 Minuten)
- lokalen Druck auf kalte Haut vermeiden
- keine (kleinen) chemischen Wärmepackungen zur Wiedererwärmung verwenden
- ggf. zusätzlich beheizten, befeuchteten Sauerstoff erwägen
- Körper-zu-Körper-Wiedererwärmung bei leichter Unterkühlung erwägen, wenn genügend Personal zur Verfügung steht und die Evakuierung nicht verzögert wird
- Erwärmung der distalen Gliedmaßen bis zu den Ellenbogen und Knien in 42 bis 45 °C durch Eintauchen in warme Wasser bei Patienten mit leichter Hypothermie erwägen, wenn die klinische Umgebung dies zulässt
- im RTW/RTH Heizung auf mindestens 24 °C beheizen
Zittern/Shivering
- Zittern ist wirksame Methode zur Wiedererwärmung eines Patienten, der unter Kältestress oder leichter Unterkühlung leidet
- Patient muss ausreichend von der Umgebung isoliert sein, um die erzeugte Wärme zu speichern
- wacher Patient, der zittert und bei dem keine Aspirationsgefahr besteht, sollte kohlenhydratreiche Flüssigkeiten und/oder Nahrung erhalten
- Flüssigkeiten und Speisen ggf. erwärmen, aber nicht so heiß sein, dass sie die Speiseröhre verbrennen
- nach Beobachtungszeit kann der wache Patient aufstehen; Patient engmaschig überwachen
- kältegestresste Patienten, die nicht unterkühlt sind, müssen nicht in der Horizontalen gehalten werden; Patienten kann gestattet werden eigene nasse Kleidung auszuziehen und trockene Kleidung anzuziehen; auszuruhen im Sitzen, essen und trinken ist erlaubt, um die Energiereserven und die Flüssigkeitszufuhr aufrechtzuerhalten; Patienten engmaschig überwachen, um sicherzustellen, dass sie nicht unterkühlt werden
„The Burrito“ – Hypothermie-Wickel-Taktik
Wiederbelebung und weitere Therapie von hypothermen Patienten
Reanimation
- starre, erweiterte Pupillen, scheinbare Totenstarre und Totenflecke sind keine Kontraindikationen für die Wiederbelebung eines stark unterkühlten Patienten
- keine Wiederbelebung bei Patienten, die offensichtlich tödlich verletzt sind oder deren Brustwand für die Herzdruckmassage zu steif ist
- alle Anstrengungen unternehmen, um den Patienten in warme Umgebung zu bringen, in der Überwachung möglich ist, um die Wiederbelebung besser zu steuern und mit der Wiedererwärmung zu beginnen
- vor Beginn der HLW eine Minute lang Jugularispuls tasten; nach einer Minute ohne Puls mit HLW beginnen, einschließlich Beatmungen
- Wiederbelebungsversuche unabhängig von gemessener Kerntemperatur fortsetzen
- HLW eingeleiten, wenn nicht-perfundierender Rhythmus, einschließlich ventrikulärer Tachykardie, VF oder Asystolie, vorliegt
- bei einem Herzrhythmus mit regelmäßigen QRS-Komplexen keine HLW durchführen, es sei denn, die ETCO2-Überwachung bestätigt die fehlende Perfusion oder die Echokardiographie zeigt, dass keine Herzkontraktionen vorhanden sind, die einer elektrischen Aktivität entsprechen; Verwendung der maximalen Vergrößerung auf dem Monitor, um nach QRS-Komplexen zu suchen
- wenn sofortige und kontinuierliche HLW nicht möglich oder unsicher ist, verzögerte oder intermittierende HLW durchführen; im Idealfall wird Herzdruckmassage nicht länger als 10 Minuten hinausgezögert
- wenn kontinuierliche HLW nicht möglich ist, Herzdruckmassage min. 5 Minuten lang durchführen, wobei die Unterbrechungen zwischen den Kompressionsphasen 5 Minuten nicht überschreiten sollten
- Herzdruckmassage mit gleicher Frequenz wie bei normothermen Patienten
- Verwendung eines mechanischen Kompressionsgeräts kann Länge der Unterbrechungen verringern und Ermüdung des Retters reduzieren
- bei VT oder VF bei Patienten, deren Kerntemperatur vermutlich unter 30 °C liegt, einzelnen Schock mit maximaler Leistung abgegebe
- warten bis der Patient auf 30 °C aufgewärmt ist bevor weitere Schocks verabreicht werden; bei Kerntemperatur > 30 °C Reanimation gemäß normalem ALS-Algorithmus
Atemwegsmanagement & Beatmung
- nach Sicherung der Atemwege Anlage einer nasogastrischen oder orogastrischen Sonde, um den Magen zu dekomprimieren
- bei fehlender etCO2-Überwachung Beatmung mit der gleiche Frequenz, wie bei normothermen Patienten
- bei einem Patienten mit erweitert-gesichertem Atemweg ohne etCO2-Monitoring Beatmung mit der Hälfte der für einen normothermen Patienten empfohlenen Frequenz, um eine Hyperventilation zu vermeiden
- sobald etCO2-Überwachung verfügbar, etCO2-Wert im Normalbereich halten; bei Rettungseinsätzen in Höhen > 1200 m Normalbereich des etCO2 der entsprechenden Höhe anpassen
- bei Patienten mit einer Kerntemperatur < 30 °C Dosierung von Anästhetika und Muskelrelaxantien verringern
- zusätzliche Sauerstoff-Gabe, vor allem in Höhen > 2500 m
Flüssigkeitstherapie sowie Medikamente
- Anlage pVK, falls nicht möglich intraossärer Zugang; zentraler Venenzugang kann über Femoraliskatheter gelegt werden, wenn keine andere Möglichkeit zur Verfügung steht
- Gabe von auf 40 bis 42 °C erwärmter Kochsalzlösung bei reanimationspflichtigen, hypothermen Patienten; Volumenüberladung vermeiden
- wenn möglich als regelmäßiger Bolus und nicht als Dauerinfusion
- Ziel der Flüssigkeitszufuhr ist es den systolischen Blutdruck auf einem Niveau zu halten, das je nach Grad der Unterkühlung eine ausreichende Perfusion gewährleistet ist
- Gabe von Glucose bei hypoglykämischen Patienten mit Unterkühlung; Insulin ist bei Hyperglykämie zunächst nicht angezeigt
- bei fehlender Möglichkeit der BZ-Messung kann bei unterkühlten Patienten mit verändertem Bewusstseinszustand die intravenöse Glukose-Gabe trotzdem erwogen werden
- keine Empfehlung für die Gabe von vasoaktiven Medikamenten und Antiarrhythmika bei Unterkühlung
- keine Verabreichung vasoaktiver Medikamente bevor der Patient nicht wieder auf 30°C aufgewärmt ist.
- wenn die Kerntemperatur 30 bis 35 °C beträgt, gleiche Dosis, aber doppeltes Dosierungsintervalle
- transkutanes Pacing bei Bradykardie mit Hypotonie, die in keinem Verhältnis zur Kerntemperatur steht, erwägen
- bei hämodynamisch stabilen Patienten ist eine Behandlung von Vorhofrhythmusstörungen während der Wiedererwärmung nicht angezeigt
- um Hypothermie zu vermeiden sollten schwer verletzte Patienten in allen Phasen der außerklinischen Versorgung frühzeitig und aggressiv mit aktiver Wiedererwärmung behandelt werden
- bei der Vorbereitung eines Patienten für den Transport mögliche Wirbelsäulenverletzungen stabilisieren
- Brüche und Verrenkungen sollten so weit und gut wie möglich reponieren
- offene Wunden steril abdecken
Transport
- Patienten mit mäßiger bis schwerer Unterkühlung, die hämodynamisch stabil sind, in das nächstgelegene Krankenhaus oder ein anderes geeignete Krankenhaus transportieren
- hämodynamisch instabile Patienten oder Patienten mit Kerntemperatur < 28 °C in ein Krankenhaus mit Intensivstation transportieren, das in der Lage ist einen ECLS durchzuführen
- wenn dies erhebliche, zusätzliche Zeit benötigt (> 1 Stunde), Patienten zunächst in einer näher gelegenen Krankenhaus zur Stabilisierung transportieren
- Patient mit Herzstillstand nach Möglichkeit in ein Krankenhaus transportieren, welche über eine ECLS-/ECMO-Möglichkeit verfügt
- Patient mit Verletzungen, die den Traumakriterien entsprechen, in ein Traumazentrum transportieren



Sei der Erste der einen Kommentar abgibt