veröffentlichende Fachgesellschaft: Deutsche Gesellschaft für Pädiatrische Kardiologie und Angeborene Herzfehler (DGPK)
Klassifikation gemäß AWMF: S2k
Datum der Veröffentlichung: 28.11.2018
Ablaufdatum: 27.1.2023
Quelle/Quelllink: https://www.awmf.org/leitlinien/detail/ll/023-022.html
Definition
- paroxysmal oder chronischpermanente Erhöhung der Vorhof- und/oder Kammerfrequenz
- beruhen auf verschiedenen pathologischen Mechanismen und werden in supraventrikuläre und ventrikuläre Tachyarrhythmien unterteilt
Klassifikation
- supraventrikuläre Tachykardien
- Tachykardie mit einer 1:1-Überleitung
- zu 90% atrioventrikuläre Reentrytachykardien auf der Grundlage einer akzessorischen Leitungsbahn mit einem kurzen VA-Intervall und einem langen AV-Intervall
- supraventrikuläre Tachykardien auf der Grundlage akzessorischer Leitungsbahnen (Präexzitationssyndrome)
- bei Delta-Welle mit verkürzter PQ-Zeit im OberflächenEKG liegt ein Präexzitationsmuster oder Wolff-ParkinsonWhite (WPW)-Muster vor; mit dem Auftreten von SVT ein WPW-Syndrom
- häufigste Tachyarrhythmie: orthodrome atrioventrikuläre ReentryTachykardie (AVRT: antegrade Leitung über den AV-Knoten, retrograde Leitung über die akzessorische Leitungsbahn)
- AV-Knoten-Reentry-Tachykardien (AVNRT)
- zweithäufigste Form von angeborenen supraventrikulären Tachykardien im Kindesalter
- funktionelle Längsdissoziation des AV-Knotens mit dualen, anatomisch separaten AVKnotenleitungsbahnen mit einem schnell leitenden Schenkel mit einer langen Refraktärzeit und einem langsam leitenden Schenkel mit kurzer Refraktärzeit
- permanente Form der junktionalen Reentry-Tachykardie (PJRT)
- Reentry-Mechanismus mit einer meist rechts posteroseptal lokalisierten akzessorischen atrioventrikulären Leitungsbahn mit decrementalen Leitungseigenschaften und ausschließlich retrograder Leitung
- AV-Knoten bzw. die Kammermuskulatur sind nicht Bestandteil des Tachykardiemechanismus
- EKG: langes RP-Intervall, PR-Intervall ist kürzer als das RPIntervall (Verhältnis PR/RP <1), P-Wellen in EKGAbleitungen II, III, aVF tief-negativ und isoelektrisch oder leicht positiv in Ableitung I
- fokale atriale Tachykardie (FAT)
- atrialer Fokus mit pathologisch gesteigerter Automatie und zentrifugalem Aktivierungsmuster
- EKG: P-Welle mit „Nicht-Sinus“-Morphologie
- Vorhofflimmern
- linksatriale Tachyarrhythmie
- durch mechanischen Stillstand der Vorhöfe besteht ein hohes Risiko der intraatrialen Thrombenbildung mit konsekutiver Thrombembolie
- ventrikuläre Extrasystolen
- unterscheiden sich die QRS-Morphologie und der QRSVektor vom Grundrhythmus
- Verbreiterung des QRS-Komplexes über der altersspezifischen Norm
- Ursachen: Elektrolytstörungen, Medikamente, entzündliche Herzerkrankungen, angeborene Herzfehler (z.B. postop. Fallotsche Tetralogie) sowie Kardiomyopathien und Herztumore
- meist asymptomatisch
- EKG-Befund einer benignen/idiopathischen ventrikulären Extrasystolie
- isolierte uniforme ventrikuläre Extrasystolen
- altersentsprechender Normalbefund des Oberflächen-EKG, QTc < 0,44 (bei Mädchen < 0,46)
- ventrikuläre Tachykardien (VT)
- bei drei oder mehr konsekutiven Depolarisationen unterhalb des His-Bündels mit einer Kammerfrequenz von mehr als 20% über der vorangehenden Herzfrequenz vor
- QRS-Morphologie und QRS-Vektor unterscheiden sich vom Grundrhythmus
- QRS-Komplexe sind über altersspezifische Norm verbreitert
- anhand der Morphologie der QRS-Komplexe unterscheidet man monomorphe von polymorphen ventrikulären Tachykardien
- Dauer > 30 Sekunden bzw. bei einem Kreislaufkollaps = anhaltende ventrikuläre Tachykardie
- Ursache: gesteigerte Automatie, getriggerte Aktivität und Reentry-Mechanismus
- Kammerflimmern (VF)
- ungeordnete Aktivierung des Ventrikelmyokards als Folge fragmentierter multipler Reentry-Erregungen
- EKG: grobe oder feine Flimmerwellen ohne jede Regelmäßigkeit
- Short-QT-Syndrom (SQTS)
- QTc ≤ 340 ms gilt als pathologisch
- oft auch mit chronischem Vorhofflimmern mit langsamer Kammerfrequenz
- Long-QT-Syndrom (LQTS)
- QT-Intervall wird in den Ableitungen II oder V5 gemessenen
- zusätzlich Sinusbradykardie und auffällige Morphologie der T-Welle
- selten ein funktioneller AV-Block II bis III°
- Brugada Syndrom (BrS)
- Verbreiterung des QRS-Komplexes und spezifische STStreckenhebungen in den rechtspräkordialen Ableit
Pathophysiologie, Hämodynamik
- verkürzte diastolische Füllung, erhöhter myokardialer Energieverbrauch sowie abnormer Kontraktionsablauf der Ventrikel können zu einer signifikanten Einschränkung des Herzzeitvolumens führen
körperliche Befunde und Leitsymptome
- Symptomatik richtet sich nach dem Lebensalter, der kardialen Anatomie sowie nach Typ und Kammerfrequenz der vorliegenden Tachyarrhythmie
- bei Säuglingen entwickelt sich bei den paroxysmalen SVT mit Kammerfrequenzen von teilweise >250/min aufgrund der verkürzten diastolischen Füllung der Ventrikel rasch eine Herzinsuffizienz
- bei Kindern und Jugendlichen mit paroxysmaler SVT sind Palpitationen das führende Symptom, gefolgt von Schwindel und Unwohlsein; synkopale Ereignisse sind selten
- ventrikuläre Tachykardien sind mit Palpitationen, Schwindel und Synkopen assoziiert und können bei hohen Herzfrequenzen zum plötzlichen Herztod führen
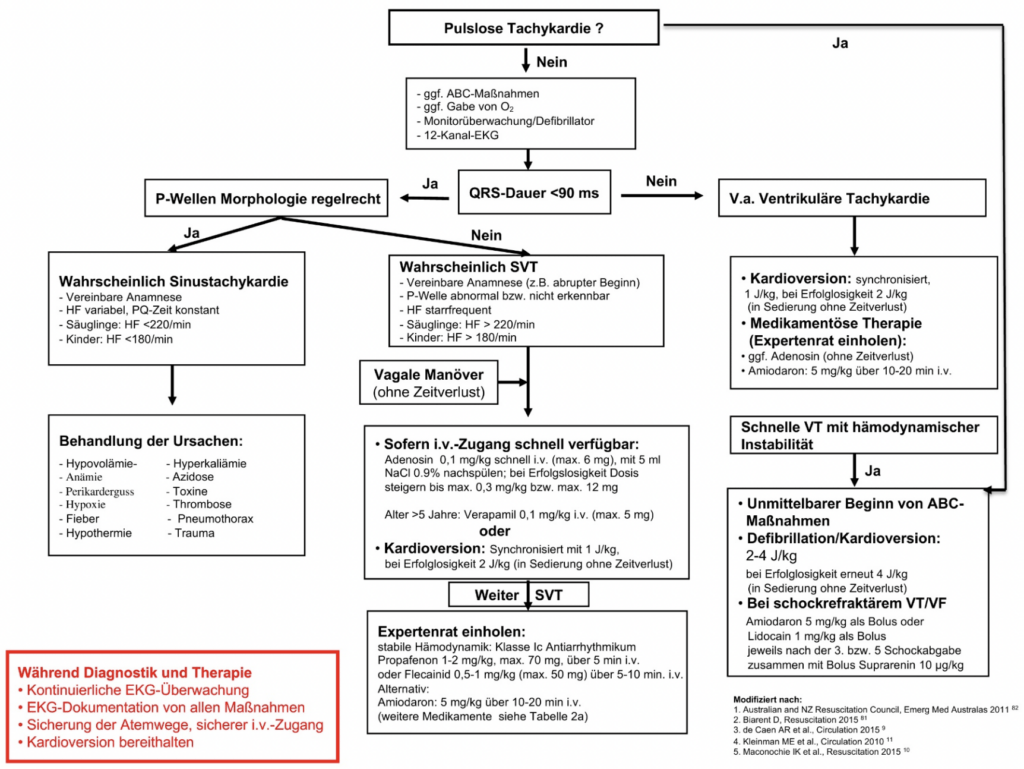
Diagnostik
- Standard-EKG (12 Ableitungen) mit langem Rhythmusstreifen
- Suche nach EKG-Markern pathologischer Erregungsausbreitungs- und Rückbildungsmuster im Standard-EKG: Präexzitationssyndrome, Long-QTSyndrome (LQTS), Short-QT-Syndrome (SQTS), Brugada-Syndrom (BRS), arrhythmogene rechtsventrikuläre Kardiomyopathie (ARVC), angeborene Herzfehler (z.B. QRS-Breite ≥180 ms bei Patienten nach Korrektur einer Fallotschen Tetralogie)
Therapie
- vor und während jeder akuten Behandlung (z. B. Kardioversion, Gabe von i.v.-Antiarrhythmika) sollte eine EKG-Aufzeichnung (möglichst 12 Ableitungen) angestrebt werden
- Therapie ist bei Kindern mit symptomatischen und/oder potentiell bedrohlichen tachykarden Herzrhythmusstörungen indiziert
- Säulen der Therapie akuter Tachyarrhythmien
- Vagus-Manöver (bei SVT: z. B. Eisbeutel auf Gesicht zur Auslösung des Tauchreflexes, Bauchpresse, usw.)
- pharmakologische Interventionen
- primäres i.v.-Antiaarhythmikum: Adenosin als i.v.-Bolus
- 0,1-0,3 mg/kg i.v. als rascher Bolus, max. 12 mg
- i.v.-Therapie mit einem ß-Blocker wird aufgrund der negativ inotropen Wirkung nicht empfohlen
- externe Kardioversion
- bei instabilem Kreislauf ist die externe Kardioversion mit 1J/kg erforderlich
- Akuttherapie
- primäre Notfallbehandlung: externe Kardioversion mittels synchronisiertem DC-Schock bei VT oder die Defibrillation (asynchron) bei VF bzw. hämodynamisch instabiler VT
- biphasische Schocks effektiver als monophasische und verursachen weniger myokardiale Funktionsstörungen
- pädiatrische Flächenelektroden (4,5 cm im Durchmesser) sollten bei Kindern unter 10 kg angewendet werden
- von primärer intravenöser Gabe von Antiarrhythmika ist abzuraten
- Adenosin dagegen kann prinzipiell bei einer Tachykardie mit breiten QRS-Komplexen verabreicht werden
- bei Schock-refraktärem Kammerflimmern/hämodynamisch instabiler VT intravenöse antiarrhythmische Therapie mit Amiodaron oder Lidocain nach der 3. bzw. nach der 5. erfolglosen Schockabgabe zusammen mit der Gabe von Adrenalin erfolgen
- Amiodaron: initial 5 mg/kg i.v. über 30 min, Dauerinfusion 10 – max. 20 mg/kg/d
- Lidocain: 1 – 1,5 mg/kg i.v., danach 1 – 4 mg/min
| 1. Schock | bei Erfolglosigkeit | |
|---|---|---|
| Kardioversion (synchronisiert) | 1 J/kgKG | 2 J/kgKG |
| Defibrillation (asynchron) | 4 J/kgKG | 4 J/kgKG |
- Therapie bei LQTS
- bei LQTS Typ 1 und 2 sind ß-Blocker (z. B. Esmolol, Propranolol i.v.), Magnesium i.v. und bei bestehender Bradykardie eine temporäre Kammerstimulation hilfreich
- bei LQTS Typ 3 führt die Kammerstimulation zusammen mit Lidocain i.v. zu einer Stabilisierung
- bei ungeklärter genetischer Situation können ß-Blocker, Magnesium und Lidocain verabreicht werden
- Magnesium: initial 2-4(-6) g i.v. über 20 min

Sei der Erste der einen Kommentar abgibt