veröffentlichende Fachgesellschaft: Faculty of Forensic & Legal Medicine (FFLM)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 11.08.2024
Ablaufdatum:
Quelle/Quelllink: https://fflm.ac.uk/resources/publications/acute-behavioural-disturbance-abdguidelines-on-management-in-police-custody/
Grundsätzliches
- akute Verhaltensstörung beschreibt schwere Erregungszustände, Notlagen und Anzeichen einer physiologischen Verschlechterung unbekannter Ursache
- akute Verhaltensstörung ist keine Diagnose, sondern ein Syndrom
- ggf. kann auch unerkannte lebensbedrohliche Krankheit vorliegen, die zu der Verhaltensstörung führt
- uneinheitlicher Konsens über Kriterien (zur Erkennung) der ABD
Symptomatik
CAVE: Symptome müssen plötzlich körperliche auftreten
- nicht ermüdet/ermüdbar bzw. dauerhafte Aktivität
- (spürbare) Hyperthermie und/oder starkes Schwitzen
- nackt oder unangemessen/unpassend gekleidet
- Tachypnoe
- unverhältnismäßige Kraft/Krafteinsatz
- erhöhte Schmerztoleranz
- (absichtliches) Zerstören von Gegenständen (engl. Fachbegriff: Glass attraction-destruction)
- keine Reaktion auf äußere Reize, v.a. auf anwesende Personen
Diagnostik
- initiale Suche nach Trias aus taktiler Hyperthermie, ständiger oder nahezu ständiger Aktivität und extremer Unruhe oder Aggression
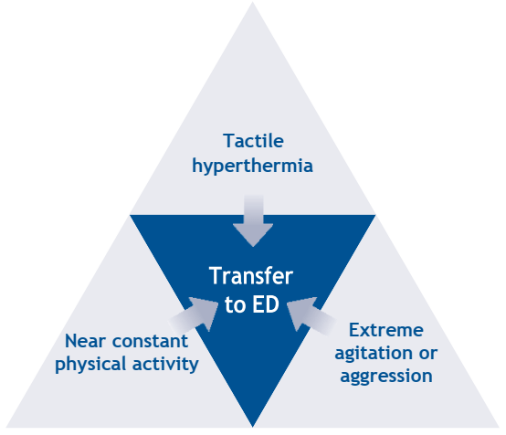
- Suche nach Anzeichen für Verschlechterung (physisch & psychisch)
- Bewertung der Fremd- & Eigengefährdung
- Monitoring mit Puls, RR, SpO2, EKG, BZ, Temperatur
- CAVE: einzelne Merkmale sind für Erkennung der ABD nicht ausreichend
Differenzialdiagnosen
- extrapyraminale Störungen
- anticholinerges oder Serotonin-Syndrom
- Kopfverletzung/SHT oder malignes neuroleptisches Syndrom
- Entzugssymptomatik (C2, Benzos, GHB, Medikamente etc.)
- Hitzeerschöpfung
- Hypoglykämie
- Hypoxie
- Krampfanfälle
- Sepsis
- Intoxikationen
- thyreotoxische Krise
Therapie
- Patient*innen mit V.a. akute Verhaltensstörung, welche eigentlich verhaftet werden sollen, sollen primär in eine Notaufnahme transportiert werden
Deeskalation
- Deeskalation ist das primäre Ziel der Behandlung mit dem Anspruch durch verbale/non-verbale Ansätze Erregung und Stress der Patient*innen abzubauen
- Prozess der Deeskalation sollte dauerhafte Risikobewertung beinhalten, um kontinuierlich Gefahren abzuschätzen
- Einfühlungsvermögen, Respekt und Beruhigung stehen im Vordergrund jeder Deeskalation
- ruhiges, passendes & angemessenes Setting schaffen
- einige psychiatrische und substanzinduzierte Zustände gehen mit eingeschränkten Fähigkeiten der verbalen/non-verbalen Kommunikation einher, hier sind v.a. wichtig
- schmerzverursachende Techniken vermeiden, da diese ggf. neue Gefahren hervorrufen und/oder die Patient*innen traumatisieren
medikamentöse Therapie
- primäres Ziel jeglicher medikamentöser Therapie ist die orale Gabe, um die Eigen- und die Patient*innengefährdung zu minimieren
- keine Gabe antipsychotischer Medikamente zur Sedierung von Patient*innen in Polizeigewahrsam aufgrund möglicher Kardiotoxizität und unerwünschter Nebenwirkungen
- jegliche medikamentöse Therapie hat unter kontinuierlichem Monitoring zu erfolgen
- Pre-Rapid Tranquillisation
- Ansatz: präventiv durch orale Medikation akute Störung zu minimieren –> Vermeidung von Eskalation/Notwendigkeit von parenteraler Medikation & Fixierung
- Ziele: Verringerung des psychischen & physischen Leidens, Verringerung des Risikos der Schädigung anderer & Verringerung jeglicher Gefahr Schäden anzurichten
- Risiken: Bewusstseinsverlust anstelle Beruhigung, Beeinträchtigung von Atmung & Atemweg, Wechselwirkungen und/oder paradoxe Reaktionen
- Rapid Tranquillisation
- Ansatz: rasche parenterale Medikamentengabe (primär i.m., sekundär i.v.), wenn orale Applikation nicht (mehr) möglich ist
- Applikation nur durch geschultes Personal
- mögliche Medikamente: Lorazepam oral, Midazolam i.v. und Ketamin i.v. (Wahl der Medikation ist jeweils eine situationsbedingte Einzelfallentscheidung)
- nach Medikamentenapplikation ist KH-Einweisung obligat
körperliche Fixierung
- Fixierung sollte nicht zum „Einsperren“ dienen, sondern das Ziel verfolgen bestimmte Szenarien zu realisieren (z.B. Verlegung in ein KH)
- eingesetzte Gewalt, um die Fixierung zu realisieren, muss angemessen und verhältnismäßig sowie so kurz wie möglich und so lang wie nötig sein
- Fixierung und Einsatz von Gewalt muss zum jeweiligen Zeitpunkt die am wenigsten restriktive Option sein
grundsätzliches Therapie-Schema
- Eskalationsstufe 1
- Versuch der Deeskalation mit geeigneten Techniken (Abkühlungs-phasen nutzen, um die Ursache der Verhaltensstörung zu ermitteln)
- Eskalationsstufe 2
- orale Applikation von Lorazepam (Erwachsene: 1 – 2 mg; zweimalige Wiederholung nach jeweils 60 min; max. 4 mg; Applikation nur, wenn geschultes Personal vor Ort ist)
- Eskalationsstufe 3
- körperliche Fixierung


Sei der Erste der einen Kommentar abgibt