Heute ist „Tag des brandverletzten Kindes“ und dieser steht dieses Jahr unter dem Motto „Brandheiß! Brandgefährlich! Brandverletzt!“. 2010 hat der Verein „Paulinchen – Initiative für brandverletzte Kinder e. V.“ erstmals den „Tag des brandverletzten Kindes“ initiiert und seitdem findet dieser jedes Jahr am 07. Dezember statt, um brandverletzte Kinder und ihre Eltern zu unterstützen und die individuell bestmögliche Versorgung für Betroffene zu erreichen. Zusätzlich engagiert sich „Paulinchen“ im Bereich der Prävention von Brandgefahren für Kinder.
Zahlen & Fakten
Jährlich müssen in Deutschland ca. 31.500 Kinder unter 15 Jahren wegen Verbrennungen ärztlich behandelt werden. Bei etwa 7.500 der brandverletzten Kinder ist eine stationäre Aufnahme notwendig und bei ca. 1.500 – 2.500 Kindern muss die Therapie in einer Spezialklinik erfolgen. Allein die Gruppe der < 16-Jährigen macht ca. 50 – 60 % aller stationären Behandlung im Rahmen thermischer Verletzungen aus. Schaut man sich die Alterstruktur nochmals genauer an, so sieht man, dass über 75 % der Kinder jünger als fünf Jahre alt sind und diese in 90 % der Fälle Verbrühungen erlitten haben. Insgesamt machen Verbrühungen den größten Teil der Verletzungensarten bei thermisch verletzten Kindern aus, wie die nachfolgenden Zahlen zeigen:
- ca. 25 % der thermischen Verletzungen im Kindesalter entstehen durch Flammen & Feuer
- ca. 65 % der thermischen Verletzungen im Kindesalter entstehen durch Verbrühungen
- ca. 8 % der thermischen Verletzungen im Kindesalter entstehen durch Kontaktverbrennungen
- ca. 1 % der thermischen Verletzungen im Kindesalter entstehen durch elektr. Strom
- ca. 0,5 % der thermischen Verletzungen im Kindesalter entstehen durch Chemikalien
Einige weitere, besorgniserregende Fakten zu Verbrennungen bzw. Verbrühungen und zu brandverletzten Kindern sind:
- allein der Inhalt einer Tasse heißer Tee kann bei Kleinkinder für lebensgefährliche Verbrennung von bis zu 30 % verantwortlich sein
- schon 52 °C warme Flüssigkeiten können die Haut relevant schädigen
- ca. 60 % aller Unfälle wären durch Prävention vermeidbar
- ca. 10 % aller thermischen Verletzungen bei Kleinkindern entstehen durch Kindesmisshandlung (inkl. Vernachlässigung)
Pathophysiologie
Verbrennung verursachen Nekrosen, die v.a. durch die Ischämie von abgestorbenem Gewebe und die nachfolgende Hypoperfusion, massive Ödembildung, Hypoxämie oder sekundäre Infektionen entstehen. Neben der lokalen Nekrose kommt es durch die Ausschüttung von Entzündungsmediatoren wie Histamin, Prostaglandin, Thromboxan & NO zu einer erhöhten lokalen und systemischen Gefäßpermeabilität. Dadurch verlagert sich ein großer Teil eiweißreicher Flüssigkeit ins Interstitium und es kommt zu einem relativen Volumenmangel. Die systemische Auswirkung der Entzündungsmediatorenausschüttung ist ab einer Verbrennungsfläche von > 15 % VKOF zu erwarten und bei einer VKOF > 30 % die Regel. Bei solch massiven Verbrennung kommt es zur Ausbildung der Verbrennungskrankheit bzw. des Verbrennungsschocks. Die erhebliche Volumenverschiebung zeigt sich hier vor allem in den 12 – 24 Stunden mit der großen Gefahr einer arteriellen Hypotension. In den darauf folgenden Tagen kommt es zu einem erheblichen Interleukin-6-Erhöhung sowie zur erhöhten Ausschüttung von Adrenalin, Kortisol, ADH und Aldosteron als neurohumorale Stressreaktion zusätzlich zur Entzündungsreaktion. Neben der stark veränderten Gefäßpermeabilität kommt es durch die Ausschüttung der Entzündungsmediatoren zur traumainduzierten Koagulopathie, welche in Verbindung mit der Azidose und der Hypothermie oftmals im typischen „letalen Trias“ endet. Mehr zum Thema Schock erfahrt ihr im Beitrag über die Leitlinie „Toxic Shock Syndrome in Paediatric Burns“ der Paediatric Innovation, Education and Research Network (PIER).
Diagnostik
Initial steht die Kontrolle der Atemwege hinsichtlich Inhalationsverletzungen oder Verätzung der Atemwege im Mittelpunkt, welche sich vor allem durch Stridor, Heiserkeit, schwarzer Auswurf, Atembeschwerden, versengte Nasenhaare oder Gesichtsschwellungen zeigt. Weitere Hinweiße für die Gefährdung der Atemwege sind z.B.:
- Ruß im Mund, intraorale Ödeme und Erytheme als Anzeichen einer Verbrennung im Oropharynx
- starke Verbrennung im Halsbereich
Die Beeinträchtigung der Atmung ist sehr wahrscheinlich bei über die gesamte Dicke bzw. über den gesamten Umfangs des Brustkorbs reichenden Verbrennungen. Des Weiteren ist die Suche nach Schockzeichen von großer Wichtigkeit (CAVE: bei frühen Schockzeichen andere Ursachen in Betracht ziehen). Sind Hinweise auf ein Inhalationstrauma gegeben ist eine Kohlenmonoxidintoxikation nicht auszuschließen und es sollte daher berücksichtigt werden, dass die SpO2 nicht verlässlich und wenn möglich sollte zeitnahe eine Puls-CO-Oximetrie und/oder die Bestimmung des HbCO erfolgen. Die Kohlenmonoxidvergiftung selbst zeigt sich i.d.R. erst ab CO-Konzentrationen > 20 % mit typischen Symptomen wie Kopfschmerzen, Übelkeit & Verwirrung bis hin zum Koma und Tod.
Diagnostisch stehen weiter vor allem die Bestimmung der Verbrennungsausdehnung und die Bestimmung des Verbrennungsgrades im Vordergrund. Zur Einschätzung der Fläche der verbrannten Körperoberfläche empfiehlt sich die Nutzung der Handflächenregel oder das Lund-Browder-Schema. Für die Handflächenregel nutzt man die Größe der Handfläche mit Fingern des brandverletzten Kindes als Berechnungsgrundlage, da diese 1 % der Körperoberfläche entspricht. Beim Schema von Lund und Browder kommt die nachfolgende Tabelle zur Nutzung. In den ersten Spalten findet man die prozentualen Anteile der einzelnen Körperbereiche im Vergleich zur gesamten Körperoberfläche und die letzten drei Spalten dienen der Dokumentation des Verbrennungsgrades.
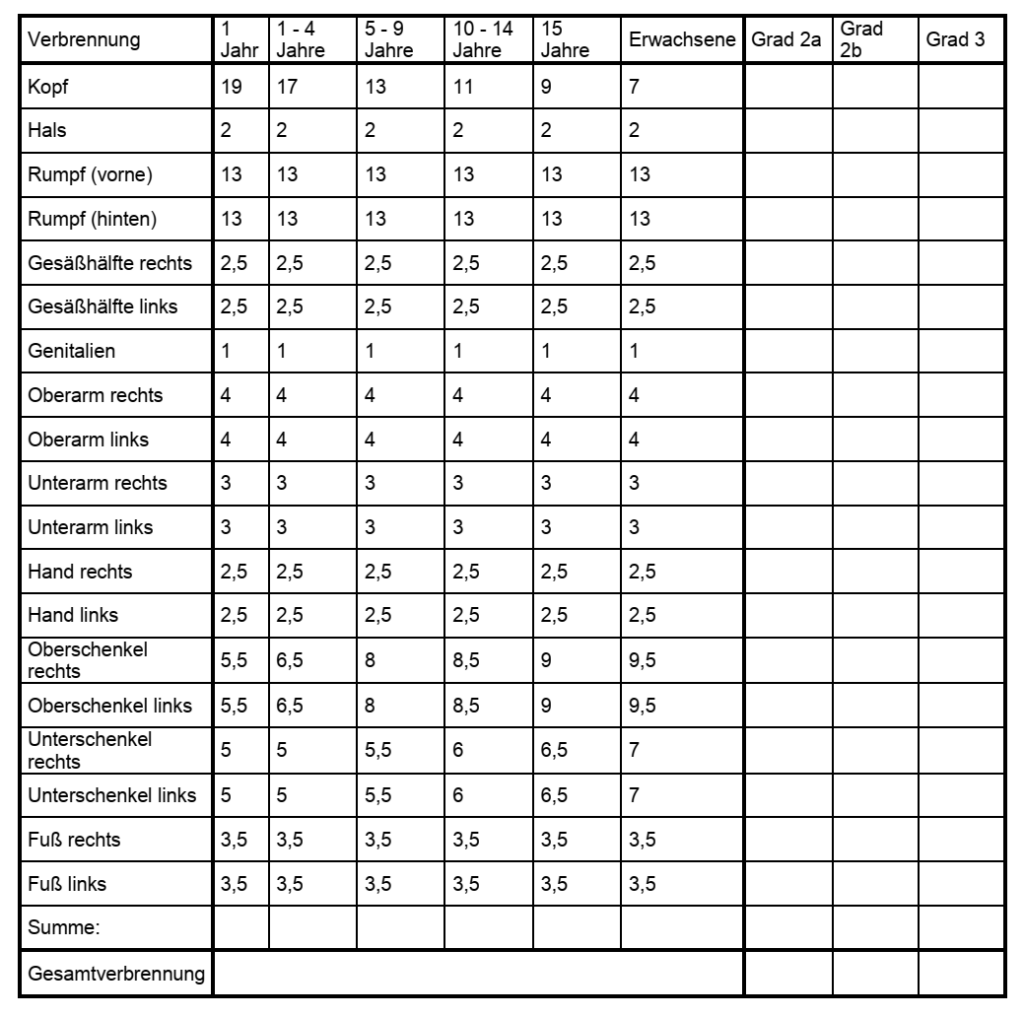
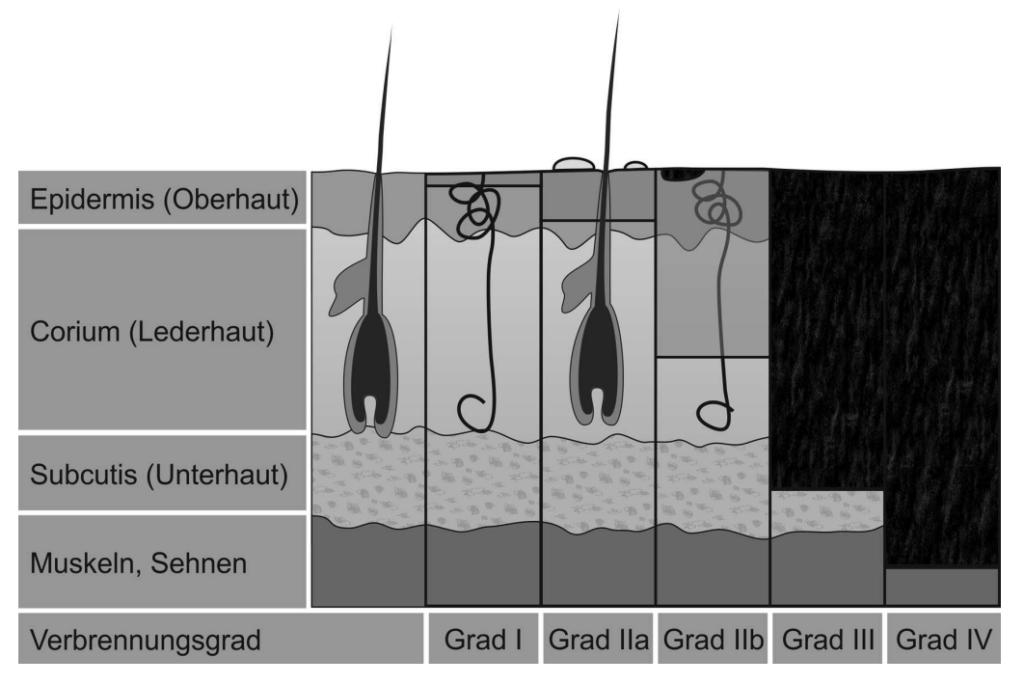
Die Gradeinteilung bzw. Verletzungstiefe gliedert sich in fünf Grade, welche nachfolgend in der Tabelle sowie als grafisch dargestellt sind:
| Grade | Tiefe | Klinik/Symptome |
|---|---|---|
| 1 | epidermal | – Rötung – Schwellung – starker Schmerz – intaktes Epithel |
| 2a | oberflächlich dermal | – Blasenbildung – feuchter hyperämischer Wundgrund – prompte Rekapillarisierung – Hautanhangsgebilde intakt – starker Schmerz |
| 2b | tief dermal (Haarfollikel und Schweißdrüsen-ausführungsgänge mitbetroffen und teilweise zerstört) | – fetzenförmige Epidermolyse – Blasenbildung weißlicher, feuchter Wundgrund – gestörte Rekapillarisierung – Hautanhangsgebilde partiell vorhanden – mäßiger Schmerz |
| 3 | komplett dermal | – trockene, weiße, elfenbeinfarbige Hautnekrose bis hin zur Verkohlung – Verlust von Hautanhangsgebilden – keine Schmerzen |
| 4 | Unterhautfettgewebe, eventuell Muskeln, Sehnen, Knochen und Gelenken betroffen bzw. zerstört | Verkohlung |
Bei der weiteren Diagnostik und Anamnese sollte in jedem Fall die nachfolgenden Punkte erfragt werden:
- Verletzungszeitpunkt
- Verletzungsmechanismus
- bei Verbrühungen v.a. die geschätzte Temperatur und Art der Flüssigkeit
- bei Kontaktverbrennungen v.a. die geschätzte Temperatur und Oberflächenbeschaffenheit
- bei Flammen/Explosion v.a. das verbrannte/explodierte Produkt, Örtlichkeit (geschlossener oder offener Raum), Dauer der Einwirkung sowie Inhalationsschäden
- bei elektrischer Verbrennung v.a. Spannung, Stromart (AC/DC) & Dauer des Kontakts
- bei chemischen Verbrennungen v.a. Art des Produkts
- bei Kälteexposition v.a. direkter Kontakt mit kalter Oberfläche oder Exposition (Erfrierung)
- bei Strahlung v.a. die Abklärung von Sonnenbrand
- erfolgte Erste Hilfe-Maßnahmen (v.a. Beginn, verwendte Mittel, Entfernung von Kleidung/Schmuck, Dekontaminationsmethoden bei chemischer Exposition)
- Suche nach weiteren, nicht-verbrennungsbedingten/nicht-unfallbedingten Verletzungen
- EKG-Überwachung bei elektrischen Verbrennungen bzw. Stromunfall
- pDMS bei Verbrennnungen an den Extremitäten
- Tetanus-Status
Exkurs: Abbreviated Burn Severity Index (ABSI)
Der 1982 entwickelte ABSI dient der prognostischen Abschätzung des Überlebensrate bei Patient*innen mit Verbrennungen. Hierbei werden wie folgt beschrieben Punkte verteilt:
- Geschlecht
- weiblich –> 1 Punkt
- männlich –> 0 Punkte
- Alter: 1 Punkt je 20 Jahre (max. 5 Punkte)
- verbrannte Körperoberfläche (VKOF): 1 Punkt je 10 % VKOF (max. 10 Punkte)
- Inhalationstrauma: 1 Punkt
- Verbrennungen 3. Grades: 1 Punkt
Die Prognose & Überlebensrate kann nach dem Scoring der nachfolgenden Tabelle entnehmen:
| Punkte | Prognose | Überlebensrate |
|---|---|---|
| 2 – 3 | gut | 99 % |
| 4 – 5 | mäßig | 90 – 99 % |
| 6 – 7 | mäßig bis ernst | 80 – 90 % |
| 8 – 9 | ernst | 50 – 70 % |
| 10 – 11 | schlecht | 20 – 40 % |
| 12 – 13 | sehr schlecht | < 10 % |
| > 13 | infaust | < 1 % |
Therapie
Sofern durch Feuer, Flammen oder sonstige Verbrennungsursachen noch ein Gefährdungspotential besteht, sollte unter ausreichendem Eigenschutz die Rettung der Patient*innen aus der Gefahrenzone erfolgen. Danach steht die Kontrolle und Sicherung der Vitalfunktionen im Mittelpunkt. Hierzu gehört die initiale, hochdosierte Sauerstoffgabe, v.a. bei einem V.a. Kohlenmonoxidintoxikation. Falls eine Atemwegsgefährdung besteht, sollte eine frühzeitige Intubation erwogen werden. Es gilt trotzdem, dass Patient*innen mit Verbrennungen im Gesicht oder am Hals nicht routinemäßig intubiert werden sollten. Wenn ein begleitendes HWS-Trauma vorliegt, sollte eine Ruhigstellung der Halswirbelsäule erfolgen. Bei relevanten, thorakalen Verbrennungen mit Beeinträchtigung der Atmung ist ggf. eine Escharotomie erforderlich, damit der Thorax sich wieder erweitern kann und so das Atmen wieder möglich ist. Grundsätzlich sollte bei den folgenden Indikationen die Intubation unter Berücksichtigung von Patient*innenalter, betroffener Körperbereiche, Ausdehnung der Verletzungen, zu erwartender Transportdauer und dem zur Verfügung stehenden Transportmittel erwogen bzw. durchgeführt werden:
- Verbrennung des gesamten Gesichts in Kombination mit
- tiefen, kreisförmigen Verbrennung am Hals
und/oder - beginnende oder bereits eingetretene Symptome einer Atemwegsobstruktion (z.B. Stimmveränderung, Stridor, laryngeale Dyspnoe)
und/oder - sehr ausgedehnte Verbrennung (d.h. VKOF ≥ 40 %)
- tiefen, kreisförmigen Verbrennung am Hals
Aufgrund der zuvor skizizierten Hypothermiegefahr sollte der Wärmeerhalt jederzeit bei der Patient*innenversorgung berücksichtigt werden (CAVE: ggf. durch Ersthelfende eingeleitete Kühlungsmaßnahmen sollten nicht fortgeführt werden).
Vor allem bei Schockzeichen ist die rasche Anlage von im besten Fall zwei pVK für eine frühe Flüssigkeitstherapie wichtig (am besten zwei pVK). Die Volumengabe mit isotonen, kristalloiden Lösungen sollte initial in einer Dosierung von 10 mL/kgKG/h erfolgen. Für pVK-Anlage und Volumentherapie sollten die folgenden Grundregel berücksichtigt werden:
- VKOF < 10 %: ggf. Verzicht auf pVK-Anlage, falls frustran und Eintreffzeit im nächsten KH < 30 min
- VKOF > 10 %: min. ein (großlumiger) pVK (CAVE: wenn möglich nicht in geschädigte Hautareale)
- wenn i.v.-Zugang nicht möglich, i.o.-Zugang unter Berücksichtigung der Transportdauer erwägen
- keine Gabe von Hydroxyethylstärke (HES)
- Humanalbumin-Gabe bei schweren Verbrennungen und VKOF > 30 % auch über erste 6 h hinaus
Neben der Volumentherapie ist eine adäquate Analgosedierung obligat, v.a. da die oberste Grundregel diesbezüglich ist, dass jegliche Manipulationen an den Patient*innen grundsätzlich nur unter Analgosedierung stattzufinden haben. Hierfür eignet sich vor allem Ketamin/Ketamin S sowie Opiaten wie Fentanyl in Kombination mit Midazolam. Sofern die i.v.- & i.o.-Applikation nicht möglich ist, sind alternativ die rektale sowie die intranasale Gabe zu erwägen. Die empfohlenen Dosierungen sehen wie folgt aus:
- Ketamin: 2 – 4 mg/ kgKG i.v./ i.o.
- Ketamin: 10 mg/kgKG rektal
- Ketamin S: 1,5 – 3 mg/kgKG i.v. /i.o.
- Fentanyl: 0,001 – 0,01 mg/kgKG i.v.
- Piritramid: 0,05 – 0,1 mg/ kgKG i.v.
- Midazolam: 0,05 – 0,1 – ( 0,2) mg/kgKG i.v.
Hinsichtlich der Wundversorgung ist das rasche Entfernen von Schmuck und Kleidung, welche in Kontakt mit Hitzequelle waren, wichtig. Zusätzlich sollte vor einer Verbandanlage eine Fotodokumentation erfolgen, v.a. für die Übergabe im Zielkrankenhaus. Bei chemischen Verbrennungen ist i.d.R. eine vorherige Dekontamination der betroffenen Stellen zwingend notwendig (bei Säuren/Laugen Spülung für min. 20 – 30 min, Alkaliverätzungen min. 1 h; CAVE: keine Spülung bei trocknen, pulvrigen Substanzen). Das Abdecken verbrannter Stellen kann z.B. mit Frischhaltefolie erfolgen, welche die Verbrennungen in Längsrichtung abdecken sollte (CAVE: keine Frischhaltefolie bei Verbrennungen im Gesicht oder chemischen Verbrennungen). Trotz einer bestehenden Kontaminationsgefahr der Verletzungen sollte keine systemische Antibiotikaprophylaxe erfolgen.
Bei V.a. CO-Intoxikation sollte die Gabe von Hydroxocobalamin nur erfolgen, wenn eine Rauchgasvergiftung und min. der Verdacht einer mittelschweren Cyanidvergiftung besteht. Die routinemäßige Hydroxocobalamin-Gabe ist nicht vorgesehen.
Indikation zur Verlegung oder Vorstellung in einem Zentrum für schwerbrandverletzte Kinder
Für die Einweisung pädiatrischer, brandverletzter Patient*innen gelten die nachfolgenden Indikationskriterien:
- Verbrennungen 2. Grades von 10 % und mehr der Körperoberfläche
- Verbrennungen 3. Grades von 5% und mehr der Körperoberfläche
- Verbrennungen 2. und 3. Grades oder entsprechende Schädigung durch chemische Substanzen mit Lokalisation im Gesicht, an der Hand, am Fuß oder im Genitalbereich mit relevanter Größe und Tiefe – einschließlich der durch elektrischen Strom verursachten thermischen Schäden und über großen Gelenken
- Inhalationstraumata, auch in Verbindung mit leichten äußeren Verbrennungen (CAVE: vom Vorhandensein ist grundsätzlich bei Explosionsunfällen auszugehen)
- alle thermischen Verletzungen 4. Grades
Eine Auflistung aller Zentren für schwerbrandverletzte Kinder und Erwachsenenzentren, die auch Kinder behandeln, sowie spezialisierte Kliniken für brandverletzte Kinder ist auf der Webseite der Deutschen Gesellschaft für Verbrennungsmedizin e.V. (DGV) zu finden. Die Abklärung des Zielortes erfolgt über die Zentrale Anlaufstelle für die Vermittlung von Krankenhausbetten für Schwerbrandverletzte der Feuerwehr Hamburg.
Quellen
- Arbeitsgemeinschaft wissenschaftlicher medizinischer Fachgesellschaften – AWMF. S2k-Leitlinie 006-128: Behandlung thermischer Verletzungen im Kindesalter (Verbrennungen, Verbrühungen), AWMF, aktueller Stand: 04/2015. Im Internet: http://www.awmf.org/leitlinien/detail/ll/006-128.html; Stand: 01.03.2017
- French Society of Anaesthesia, Critical Care and perioperative Medecine, Hrsg. „Prise en charge du brûlé grave à la phase aiguë chez l’adulte et l’enfant“. French Society of Anaesthesia, Critical Care and perioperative Medecine, 24. Mai 2019. https://sfar.org/prise-en-charge-du-brule-grave-a-la-phase-aigue-chez-ladulte-et-lenfant/.
- Hoffmann, Florian. „Verbrennungen und Verbrühungen richtig behandeln“. Pädiatrie 30, Nr. S1 (September 2018): 57–60. https://doi.org/10.1007/s15014-018-1438-y.
- Hülße, Birgit, und Karl J. Bodenschatz. „Thermische Verletzung im Kindes- und Jugendalter“. MMW – Fortschritte der Medizin 165, Nr. 15 (September 2023): 48–49. https://doi.org/10.1007/s15006-023-2876-1.
- Janiak, Florian, Katrin Ettmüller, Sebastian Hentsch, und Christoph Walter Jänig. „Verbrennungen und thermomechanischen Kombinationsverletzungen“. NOTARZT 38, Nr. 04 (August 2022): 211–24. https://doi.org/10.1055/a-1661-6832.
- Lemke, Hans, und Lino Toomes. „Referenz – Verbrühung und Verbrennung“. Thieme eRef, 20. September 2021. https://eref.thieme.de/referenz/referenz_0460.
- Marathovouniotis, Nicos, Marc Hoppenz, Rebecca Pohle, und Tobias Klein. „Worauf es im Notfall ankommt“. Pädiatrie 34, Nr. 3 (Juni 2022): 42–46. https://doi.org/10.1007/s15014-022-4022-4.
- Müller, Sönke, und Matthias Thöns. Memorix Kindernotfälle. 2., Aktualisierte Auflage. Memorix. Stuttgart New York: Georg Thieme Verlag, 2019. https://doi.org/10.1055/b-006-149721.
- München Klinik gGmbH. „Tag des brandverletzten Kindes“. München Klinik, 13. Dezember 2017. https://www.muenchen-klinik.de/muenchner-geschichten-aus-dem-krankenhaus/verbrennungen-kinder/.
- Ostendorf, Norbert, Frank Antwerpes, Janica Nolte, Maximilian van Erp, Gunnar Römer, und Robin Kranz. „Abbreviated Burn Severity Index“. DocCheck Flexikon, 30. August 2022. https://flexikon.doccheck.com/de/Abbreviated_Burn_Severity_Index.
- Paulinchen – Initiative für brandverletzte Kinder e. V. „Aktionstag am 7. Dezember“. Zugegriffen 29. November 2023. https://www.paulinchen.de/tag-des-brandverletzten-kindes/.
- Royal Children’s Hospital Melbourne. „Clinical Practice Guidelines : Burns – Acute Management“. Royal Children’s Hospital Melbourne, 1. Juni 2020. https://www.rch.org.au/clinicalguide/guideline_index/burns/.
- Schiestl, Clemens, und Martin Meuli. „Kinderchirurgie – Verbrennungen und Verbrühungen bei Kindern und Jugendlichen“. Springer Medizin – e.Medpedia, 10. September 2018. https://www.springermedizin.de/emedpedia/kinderchirurgie/verbrennungen-und-verbruehungen-bei-kindern-und-jugendlichen?epediaDoi=10.1007%2F978-3-662-53390-1_15.
- Shepherd, Mike, und Greg Williams. „Burns“. Starship Child Health, 18. September 2023. https://fs4.formsite.com/PuOTCh/ne6jxbqbz6/index.
- Sinnig, Mechthild, und Katharina Schriek. „Medical Needling bei Verbrennungsnarben im Kindesalter“. ästhetische dermatologie & kosmetologie 11, Nr. 1 (Februar 2019): 20–25. https://doi.org/10.1007/s12634-018-0001-1.
- Wagner, B.P. „Hitzeschäden bei Kindern und Jugendlichen“. Springer Medizin – e.Medpedia, 8. Juli 2015. https://www.springermedizin.de/emedpedia/psychiatrie-psychosomatik-psychotherapie/artifizielle-stoerungen-simulation-und-koerperintegritaetsidentitaetsstoerung?epediaDoi=10.1007%2F978-3-642-45028-0_80.


Sei der Erste der einen Kommentar abgibt