veröffentlichende Fachgesellschaft: Canadian Cardiovascular Society (CCS), Canadian Cardiovascular Critical Care Society (CANCARE) & Canadian Association of Interventional Cardiology (CAIC)
Klassifikation gemäß AWMF:
Datum der Veröffentlichung: 01.04.2024
Ablaufdatum:
Quelle/Quelllink: https://doi.org/10.1016/j.cjca.2024.01.012
Versorgung nach Herzstillstand
- rasche Reperfusion mit sofortiger Koronarangiographie & PPCI oder fibrinolytische Therapie in Situationen, in denen rechtzeitige PPCI nicht mgl. ist, bei STEMI-Patient*innen, die nach OHCA im ROSC verbalen Befehlen nicht gezielt folgen
- bei komatösen NSTEMI-Patient*innen verzögerte Koronarangiographie in Betracht ziehen, außer es liegen kardiovaskuläre Hochrisikomerkmale vor (z.B. hämodynamische Instabilität, ischämische EKG-Veränderungen mit hohem Risiko oder rezidivierende/instabile ventrikuläre Arrhythmien, welche ggf. mit anhaltender Ischämie zusammenhängen)
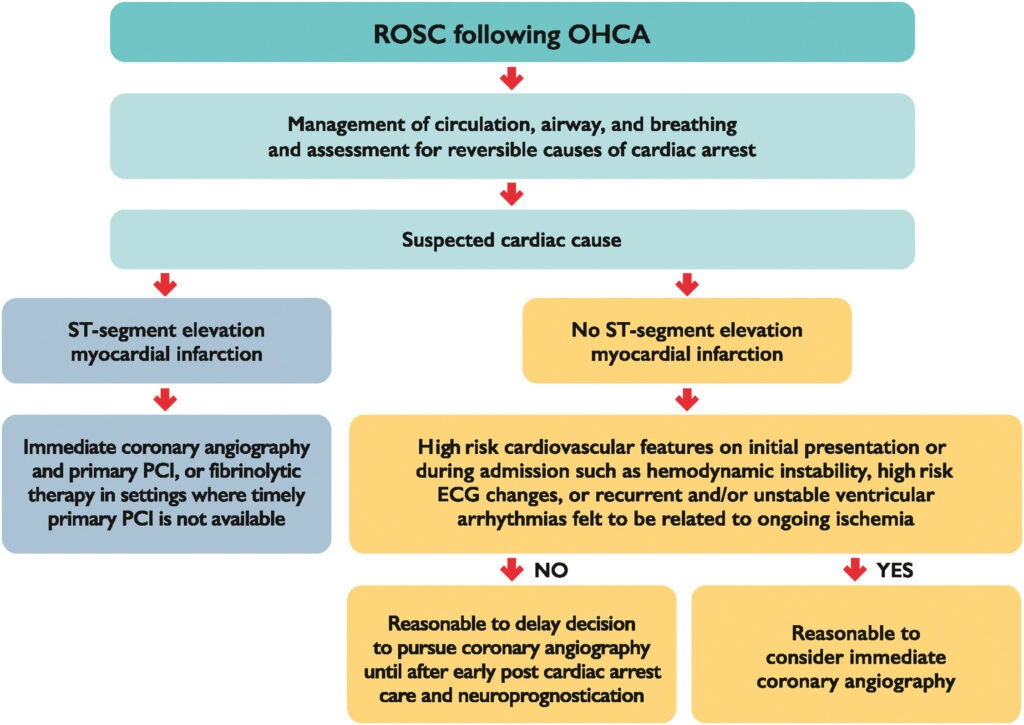
- Temperaturkontrolle so bald wie möglich nach Ankunft im Krankenhaus einleiten und nicht im prähospitalen Setting
- Kerntemperatur von ≤ 37,5 °C anstreben bei Patient*innen im ROSC nach OHCA mit anfänglich schockbaren oder nicht-schockbaren Rhythmus, die verbalen Befehlen nicht gezielt folgen
- Kerntemperatur von ≤ 37,5 °C anstreben bei Patient*innen im ROSC nach IHCA mit anfänglich schockbaren oder nicht-schockbaren Rhythmus, die verbalen Befehlen nicht gezielt folgen
- Fortsetzen der Temperaturkontrolle für min. 72 h bei Patient*innen im ROSC, die verbalen Befehlen nicht gezielt folgen
- MAP von ≥ 65 mmHg anstreben bei komatösen Patient*innen im ROSC nach OHCA
- Ziel-PaO2 zw. 68 – 105 mmHg in der Frühphase anstreben bei komatösen Patient*innen im ROSC nach OHCA (Vermeidung von Hypoxämie bzw. PaO2 < 68 mmHg und übermäßiger Hyperoxämie bzw. PaO2 > 195 mmHg)
- Normokapnie mit PaCO2 von 35 – 45 mmHg anstreben bei mechanischer Beatmung bei Patient*innen mit ROSC nach OHCA
- Antiobiotika-Gabe bei Intubation nach Herzstillstand nur bei klinischem V.a. oder bestätigter bakterieller Lungenentzündung
- Behandlung mit krampflösenden und sedierenden Medikamenten bei Patient*innen mit ROSC nach OHCA, welche komatös bleiben und Krampfanfällen im EEG haben, sofern keine anderen Indikatoren für eine schlechte Prognose vorliegen
- Patient*innen mit ROSC nach OHCA, die komatös bleiben und im EEG periodische generalisierte Entladungen aufweisen, profitieren sehr wahrscheinlich nicht von der Unterdrückung selbiger
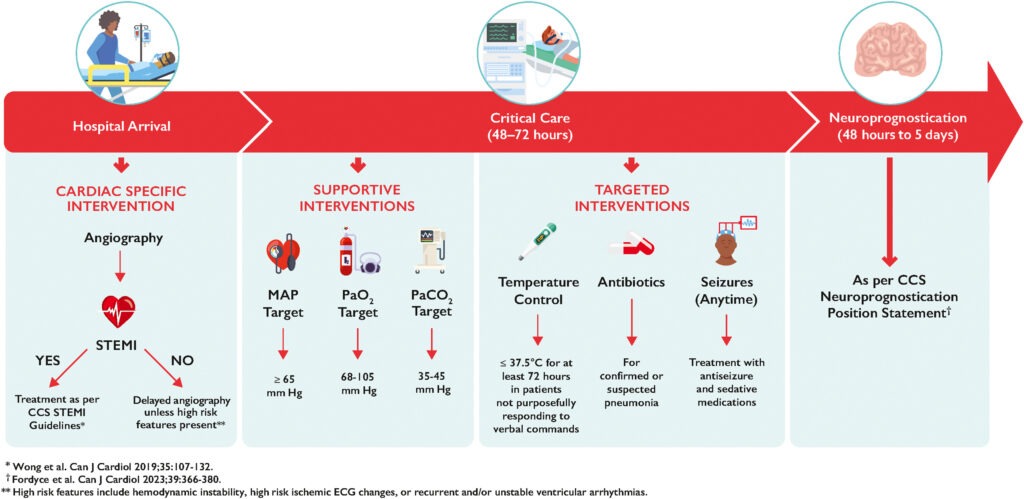
refraktärer Herzstillstand
- Patient*innen, die nach mehreren Defibrillationsversuchen in VF oder pVT verbleiben, Gabe von Amiodaron oder Lidocain, v.a. bei beobachtetem Kreislaufstillstand
- bei OHCA mit refraktärem schockbarem Rhythmus (keine Durchbrechen nach 3 Defibrillationen) kann Double sequential external defibrillation (DSED) oder Vektorwechsel der Defibrillation erwogen werden, sofern Expertise & Equipment vorhanden
- kein routinemäßiger Einsatz von eCPR, aber Einsatz in Betracht ziehen bei ausgewähltem Patient*innenkollektiv mit refraktärem Herzstillstand (> 5 – 15 min) mit wenigen Begleiterkrankungen und beobachtetem Herzstillstand mit Zeit vom Herzstillstand bis zur Kanülierung von < 60 min
- eCPR in Zentren mit etabliertem VA-ECMO-Programm und klaren Abläufen für innerklinische eCPR in Betracht ziehen
- wird eCPR in Betracht gezogen, beträgt Zielzeit vom Herzstillstand bis zur Kanülierung < 60 min und Zielzeit vom Eintreffen im Krankenhaus bis zur Kanülierung < 30 min
Variablen, die potenziell mit eCPR-Ergebnis in Verbindung stehen
| Patientenvariablen, die mit günstigen Ergebnissen assoziiert sind | Patientenvariablen, die mit schlechtem Ergebnissen assoziiert sind |
|---|---|
| – schockbarer Rhythmus – reversible Ätiologie – beobachteter Herzstillstand | – höheres Alter – Komorbiditäten – längere No-Flow-Zeiten/keine Laien-Rea |
| prähospitale eCPR-Ziele | innerklinische eCPR-Ziele |
|---|---|
| – Transportzeit < 30 min – SOP o.Ä. für eCPR – qualifiziertes Personal | – Herzstillstand bis eCPR < 60 min – eCPR-Team bei Ankunft zur Kanülierung verfügbar – etabliertes VA-ECMO-Programm – multidisziplinäres Team |
Sonstiges
- bei ROSC nach OHCA ohne STEMI Transport in nächstgelegene Notaufnahme sowie nach Erstuntersuchung & Stabilisierung Verlegung in Krankenhaus erwägen, welches in der Lage ist, die Versorgung nach OHCA mit umfassenden kardiovaskulären, neurologischen, intensivmedizinischen und sekundärpräventive Mitteln zu realisieren


Sei der Erste der einen Kommentar abgibt