Heute ist der Tag des Gesundheitsamtes! Das Robert Koch-Institut hat diesen erstmals am 19.03.2019 mit dem Ziel ausgerufen, die Arbeit der kommunalen Gesundheitsbehörden zu würdigen, die „weltweit eine wichtige Säule für die Gesundheit der Bevölkerung darstellen“, aber deren Arbeit i.d.R. nur wenig bekannt ist. Der 19. März ist hierbei nicht ohne Grund gewählt, denn der 19.03.1745 ist der Geburtstag des Arztes, Sozialmediziners und Philosoph Johann Peter Frank gewesen, welcher aufgrund seines sechsbändigen Lebenswerks „System einer vollständigen medizinische Polizey“ als Begründer der Öffentlichen Gesundheitsdienste gilt. Mit seinen Schriften versuchte er u.a. durch die Bereitstellung angemessener Wohn- und Arbeitsverhältnisse sowie durch eine sorgfältige Aufbereitung des Trinkwassers durch den Staat Infektionskrankheiten von der Bevölkerung abzuwenden.
Der diesjährige Tag des Gesundheitsamtes steht unter dem Motto „Soziale Ungleichheit und Gesundheit“ und verfolgt das Ziel auf den Einfluss des sozialen Status, also z.B. Bildung, Beruf und Einkommen, auf die Gesundheit und Lebenserwartung aufmerksam zu machen.
Was ist und macht das Gesundheitsamt?
Bei den Gesundheitsämtern handelt es sich um örtliche Behörden, die diemeisten gesundheitsbezogenen Aufgaben verantworten. I.d.R. sind sie auf Kreisebene oder auf Ebene kreisfreier Städte angesiedelt. Der Begriff „Gesundheitsamt“ ist die öffentlich am gängigste Bezeichnung für diese Behörde, es gibt jedoch auch einige andere Namen wie „Fachdienst Gesundheit“, „medizinischer Fachdienst“, „Abteilung Gesundheitwesen“, „Sachgebiet Gesundheitwesen“ oder „Untere Gesundheitsbehörde“. Geleitet werden die Gesundheitsämter in den meisten Fällen von Amtsärzt*innen, ggf. aber auch von Doppelspitzen aus medizinischer und kaufmännischer Leitung.
In Deutschland gibt es etwa 375 – 380 Gesundheitsämter, welche alle auf Grundlage von EU-Recht, Bundesgesetzen, Landesgesetzen sowie Gesetzen bzw. Verordnungen über den öffentlichen Gesundheitsdienst der jeweiligen Bundesländer tätig sind. Insgesamt standen für die deutschen Gesundheitsämter im Jahr 2020 etwa 3.300 Vollzeitstellen für Ärzt*innen (nur 2.900 besetzt) sowie 11.600 weiteren Stellen (nur 11.000 besetzt) bereit.
Aufgaben der Gesundheitsämter
Die Aufgabenpakete der örtlichen Gesundheitsämter sind nicht einheitlich geregelt, sondern unterscheiden sich auf Bundesland- bzw. auch auf Kreisebene. Zusätzlich gilt es zu betonen, dass die Gesundheitsämter nicht alle übertragenen Aufgaben selbst wahrnehmen müssen, sondern diese z.B. auch niedergelassene Ärzt*innen delegieren können. Bei den meisten Aufgaben handelt es sich um pflichtige Selbstverwaltungsaufgaben im eigenen Wirkungskreis, aber es gibt teilweise auch Pflichtaufgaben nach Weisung, also für einen übertragenen Wirkungskreis, wie z.B. beim Infektionsschutz. Zu den typischen Aufgaben gehören aber v.a.:
- Gesundheitsberichterstattung, -epidemiologie & -planung (Sammlung & Veröffentlichung nicht personenbezogener Daten bzgl. Gesundheitsrisiken oder des Gesundheitszustands)
- Gesundheitsförderung & Prävention (Erstellung von Angeboten zur Aufklärung, Gesundheitserziehung und Gesundheitsberatung sowie Beratung anderer Behörden)
- Gesundheitshilfe bzw. „Gesundheitsfürsorge“ (Hilfsangebote für behinderte Menschen, Migrant*innen, Obdachlose, chronisch Kranke, unterstützungsbedürftige Eltern etc. sowie Sexualaufklärung, Familienplanung oder Beratung in Schwangerschaftskonflikten)
- Infektionsschutz (v.a. Aufgaben gemäß dem Infektionsschutzgesetz wie z.B. Überwachung, Verhütung und Bekämpfung übertragbarer Krankheiten, ggf. in Zusammenarbeit mit Ordnungsbehörden)
- Hygieneüberwachung (z.B. von Trinkwasser, Badegewässern, Schwimmbädern, Gesundheits- & Pflegeeinrichtungen, Sportstätten, Spielplätzen; CAVE: Lebensmittelhygiene i.d.R. nicht)
- kinder- & jugendärztlicher Gesundheitsdienst (z.B. Schuleingangsuntersuchungen, Mitwirkung & Koordination von Aktivitäten zur Erfassung von Kindeswohlgefährdung, Kontrolle der Teilnahme an Vorsorgeuntersuchungen gemeinsam mit Jugendämtern)
- sozialpsychiatrischer Dienst
- Ausstellung von amtlichen Bescheinigungen, Zeugnisse, Gutachten
- amtsärztlicher Dienst
- amtsärztlicher Untersuchungs- & Gutachtendienst (z.B. im Auftrag von Behörden, Gerichten, aber auch Privatpersonen wie bei Untersuchungen für die Fahrerlaubnis-Verlängerung ab 50 Jahren)
- Medizinalaufsicht von in Gesundheitsberufen selbständig tätigen Personen (Ausnahmen wie z.B. in Kammern organisierten, staatlich geregelten Berufe des Gesundheitswesens)
- Führung der Mortalitätsstatistiken
- Überwachung des Leichen- und Bestattungswesens
Historisches zum Gesundheitsamt bzw. öffentlichen Gesundheitsdienst
Erste Gedanken/Entwürfe für das Modell des staatlichen Gesundheitsamtes stammen aus dem 18. Jahrhundert. Zur Umsetzung kam es aber erst in der zweiten Hälfte des 19. Jahrhunderts. Wichtiges Datum für die Gründung der staatlichen Gesundheitsämter ist der 09.04.1872, an welchem Otto von Bismarck als Reichskanzler erste Details zur Einrichtung einer „Reichsbehörde“ zur Unterstützung bei der „Aufsicht über die medizinal- und veterinärpolizeilichen Aufgaben“ skizzierte. Schlussendlich wurde dann im Jahr 1876 das kaiserliche Gesundheitsamt in Berlin eröffnet. In den Folgejahren, v.a. ab 1901 kam es, auch durch Anregung durch Robert Koch und seiner Forschungsleistungen zur Einrichtung weiterer staatlicher Untersuchungsämter.
Die erste flächendeckende Strukturierung der Gesundheitsämter erfolgte im Jahr 1934 durch das Gesetzes über die Vereinheitlichung des Gesundheitswesens, in welchem jedem Stadt- und Landkreis ein Gesundheitsamt zugeordnet wurde. In den dunklen Jahren der Gesundheitsämter zwischen 1934 und 1945 wurden den Gesundheitsämtern die Aufgabe der „Erb- und Rassenpflege“ übertragen und die sog. Erbgesundheitsämter installiert. So waren die Amtsärzt*innen relevanter Teil der Tötungs- und Eugenik-Maschinerie im 3. Reich, da die Gesundheitsämter somit z.B. verantwortlich waren für Zwangssterilisationen, die Einhaltung „eugenischen“ Heiratsregeln und die Vernichtung von „lebensunwertem Leben“.
Thema „Soziale Ungleichheit und Gesundheit“
Wie schon erwähnt ist das diesjährige Motto des Tages des Gesundheitsamtes „Soziale Ungleichheit und Gesundheit“ und um dieses Thema soll es heute auch gehen, denn es ist erschreckend welchen Einfluss der soziale Status, also z.B. Bildung, Beruf oder Einkommen, auf die Gesundheit und Lebenserwartung haben. So sind Menschen mit niedrigem sozialen Status erheblich öfter von chronischen Krankheiten, psychosomatischen Beschwerden, Unfallverletzungen sowie Behinderungen betroffen. Zudem zeigt sich in Untersuchungen, dass Personen aus sozialen prekären Schichten ihre eigene Gesundheit schlechter einschätzen. Hierbei muss man sich ins Gedächtnis rufen wie groß die betroffene Personengruppe ist, denn gemäß des Statistischen Bundesamts etwa 21 % der Bevölkerung von Armut oder sozialer Ausgrenzung bedroht sind, also etwa 17.300.000 Menschen.
Dies zeigt wie wichtig es ist, dass Präventionsangebote vermehrt an Personen aus niedrigen Einkommens- & Bildungsgruppen gerichtet wird, vor allem da die Wissenschaft aktuell genau das Gegenteil zeigt. Noch viel wichtiger ist es bei der Prävention und Gesundheitsförderung schon früh anzusetzen, also bei Kinder und Jugendliche zumeist im schulischen Rahmen, sodass negative gesundheitliche Auswirkungen früh eingedämmt wird und es im besten Fall zu gar keinem riskanten Gesundheitsverhalten kommt (z.B. übermäßiger Konsum legaler & illegaler Drogen wie Alkohol, Rauchen, Cannabis etc.).
Zu Beginn ist es aber noch wichtig den Begriff der „gesundheitlichen Ungleichheit“ zu definieren. Die „gesundheitlichen Ungleichheit“ beschreibt die sozialen Unterschiede im Gesundheitszustand, im Gesundheitsverhalten und in der Gesundheitsversorgung innerhalb der Bevölkerung. Hierbei konnte in vielen Studien gezeigt werden, dass 50 – 100 % der Ungleichheiten der subjektiven Gesundheit durch materielle und strukturelle Lebensbedingungen, psychosoziale Ressourcen und Belastungen sowie das Gesundheits- und Risikoverhalten erklärbar sind. Es ist also von zentraler Wichtigkit nicht nur die Ursachen für die Ungleichheit in den Blick zu nehmen (z.B. mangelnde Bewegung), sondern vielmehr die eigentlich auslösenden Probleme wie unzureichenden Sportangebote oder finanziele Schwierigkeiten in den Fokus zu rücken.
„Gesundheitsförderung ist ein Prozess, allen Menschen ein höheres Maß an Selbstbestimmung über ihre Gesundheit zu ermöglichen und sie damit zur Stärkung ihrer Gesundheit zu befähigen. Gesundheitsförderung ist auf Chancengleichheit auf dem Gebiet der Gesundheit gerichtet. Gesundheitsförderndes Handeln bemüht sich darum, bestehende soziale Unterschiede des Gesundheitszustandes zu verringern sowie gleiche Möglichkeiten und Voraussetzungen zu schaffen, damit alle Menschen befähigt werden, ihr größtmögliches Gesundheitspotential zu verwirklichen“
WHO-Ottawa-Charta (1986)
Das Ziel der Gesundheitsförderung, also die Chancengleichheit, findet sich auch in deutschen Gesetzen. So heißt es in § 20 Abs. 1 SGB V „Die Krankenkasse sieht in der Satzung Leistungen zur Verhinderung und Verminderung von Krankheitsrisiken (primäre Prävention) sowie zur Förderung des selbstbestimmten gesundheitsorientierten Handelns der Versicherten (Gesundheitsförderung) vor. Die Leistungen sollen insbesondere zur Verminderung sozial bedingter sowie geschlechtsbezogener Ungleichheit von Gesundheitschancen beitragen und kind- und jugendspezifische Belange berücksichtigen.“. Diese Leistungen der primären Prävention haben dabei vor allem die folgenden Gesundheitsziele im Bereich der Gesundheitsförderung und Prävention im Visier (§ 20 Abs. 3 SGB V):
- Diabetes mellitus Typ 2: Erkrankungsrisiko senken, Erkrankte früh erkennen und behandeln
- Brustkrebs: Mortalität vermindern, Lebensqualität erhöhen
- Tabakkonsum reduzieren
- gesund aufwachsen: Lebenskompetenz, Bewegung, Ernährung
- gesundheitliche Kompetenz erhöhen, Souveränität der Patientinnen und Patienten stärken
- depressive Erkrankungen: verhindern, früh erkennen, nachhaltig behandeln
- gesund älter werden
- Alkoholkonsum reduzieren
So wurden laut Präventionsbericht der gesetzlichen Krankenkassen aus dem Jahr 2023 159.000.000 € in die Unterstützung von Kitas und Grundschulen investiert, was Investionen in ca. 9.262.221 Menschen bedeutet. 27 % davon gingen an Kitas und 28 % in Grundschulen in „sozialen Brennpunkten“.
Wichtig zu berücksichtigen ist in Bezug auf die gesundheitlichen Ungleichheiten noch, dass diese über die gesamte Lebensspanne hinweg auftreten, aber sich in Art und Beeinträchtigung über die Jahre hinweg verändern. Hinzu kommt noch, dass es zur Verstärkung der gesundheitlichen Ungleichheit in Krisen- und Umbruchzeiten kommt.
Hauptindikatoren für gesundheitlich-soziale Ungleichheiten
Zur Bestimmung bzw. Abbildung der sozialen Ungleichheiten in der Bevölkerung werden in der Sozialepidemiologie vor allem die drei Schulbildung, berufliche Position und Einkommen bzw. Vermögen genutzt, welche alle drei unter dem Begriff „Sozioökonomischer Status“ zusammengefasst werden.
Die Bildung ist gleichbedeutend mit dem Wissen bzw. den Fähigkeiten, welche es ermöglichen das eigene Leben aktiv selbst zu bestimmen und Probleme erfolgreich zu lösen.
Die berufliche Position kann Risiko- aber auch Schutzfaktor für die Gesundheit sein. So sind potenziell krankheitserzeugende Expositionen wie Rauch, Lärm, Temperatur oder chemische Substanzen eine Gesundheitsgefahr. Von diesen Risikofaktoren sind vor allem Menschen in sozial schlechteren Schichten betroffen, denn Personen mit einem höheren soziökonomischen Status arbeiten mehr in Bürotätigkeiten als auf Baustellen o.Ä.
Und das Einkommen ist quasi die materielle Grundlage des eigenen Lebensstils, egal ob gesund oder ungesund. Jedoch ist ein gesunder Lebensstil i.d.R. besser und einfacher mit einem höheren Einkommen realisierbar. Das Vermögen kann in diesem Zusammenhang als Zusatfaktor angesehen werden. Denn wie hinlänglich bekannt ist das Vermögen nicht nur Deutschland deutlich ungleicher verteilt als das Einkommen. Das Vermögen wird vor allem gesundheitsrelevant im Alter, denn bis zum Renteneintritt nicht die Vermögenshöhe grundsäzlich zu und ab dem Übergang in die Rente verringert es sich wieder. Je höher das Vermögen also ist, desto höher ist der Puffer um einen gesunden Lebensstil zu realisieren.
Die nachfolgende Grafik zeigt sehr schön wie die Ungleichverteilung von Belastungen und Ressourcen aus einer sozial schlechteren Stellung resultiert und so zu Unterschieden in den Verhaltensweisen und der gesundheitlichen Versorgung führen.
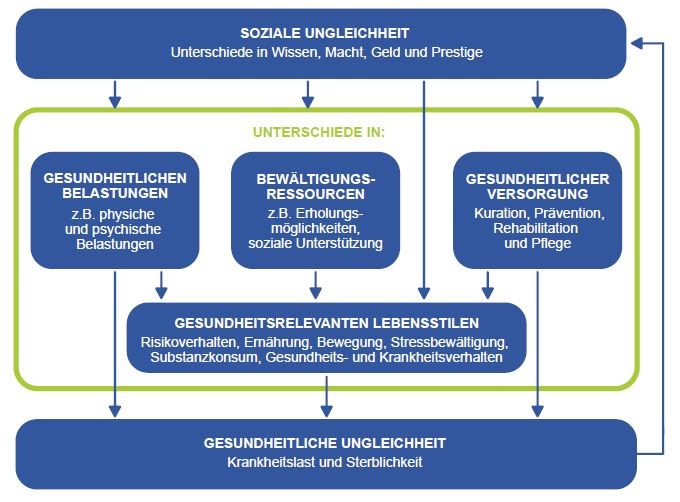
Theorien
Hinsichtlich des Konzept der sozial bedingten Ungleichheit von Gesundheitschancen gibt es einige theoretische Ansätze. Hierzu zählen z.B. die folgenden Hypothesen bzw. Theorien.
Die Kausalitätshypothese beruht auf dem Gedanken, dass Armut krank macht, egal ob direkt, z.B. durch Fehl- oder Mangelernährung, oder indirekt, z.B. über die mangelnde Entschädigung für erbrachte Leistungen (Gratifikationskrise).
Die Selektions- oder Drifthypothese folgt dem Gedanken, dass Krankheit arm macht. Ein erkrankter Mensch ist ggf. schwerer in das Erwerbsleben integrierbar.
Aktuellere Modelle gehen nicht von einem direkten Einfluss des Sozialstatus auf Gesundheit und Lebenserwartung aus. Vielmehr hat der soziale Status indirekte Auswirkungen mit folgenden Konsequenzen:
- Unterschiede bzgl. der Einflüsse in der Entwicklungsphase (z.B. negative Einflüsse –> erhöhte organische Vulnerabilität –> organische Schäden –> langfristig erhöhtes Krankheitsrisiko)
- Unterschiede bzgl. der gesundheitlichen Belastungen (z.B. Belastungen am Arbeitsplatz)
- Unterschiede bzgl. den Bewältigungsressourcen (z.B. soziale Unterstützung)
- Unterschiede bzgl. der gesundheitlichen Versorgung (z.B. Arzt-Patient-Kommunikation)
Die Faktoren führen zusammen zu Unterschieden beim Gesundheits- und Krankheitsverhalten (z.B. Ernährung, Rauchen), v.a. in Abhängigkeit der Dauer und der Intensität der Exposition, und somit schlussendlich zur gesundheitlichen Ungleichheit mit Unterschieden in der Mortalität und Morbidität mit Folgen für die berufliche Entwicklung sowie soziale Positionierung.
Ein anderer Erklärungsansatz ist das WHO-Modell der sozialen Determinanten der Gesundheit, welches makrosoziologische Einflüsse wie Globalisierungsprozessen, Sozialpolitik sowie das öffentliche Bildungs-, Gesundheits- und Sozialversicherungssystem stärker mit einbezieht.
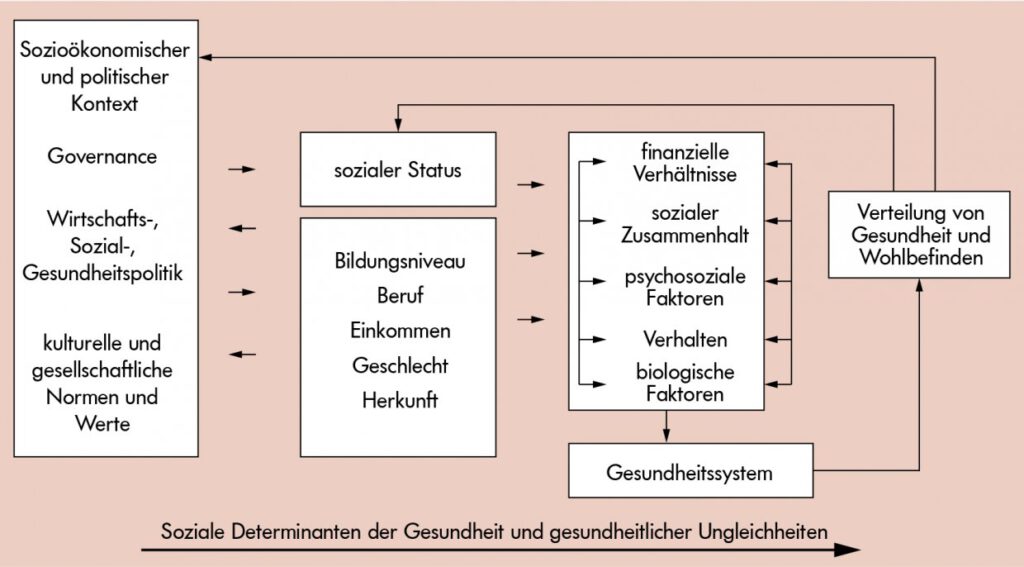
Insgesamt sind die wichtigsten Einflussfaktoren auf die Gesundheit der Bevölkerung schön zusammengefasst im nachfolgenden sogenannten Regenbogen-Modell:
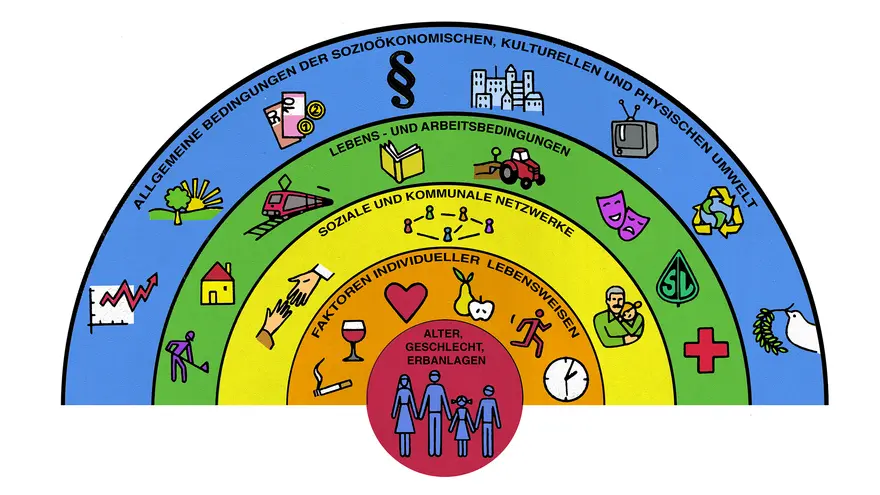
Quelle: https://blog.uni-bamberg.de/forschung/2022/soziale-ungleichheit-in-der-gesundheit/
Zahlen & Fakten
- Grundsätzliches
- Erkrankungsraten sind in der untersten Schicht im Vergleich zur obersten bis um das Zwei- bis Dreifache erhöht
- gesundheitliche Ungleichheiten sind in den mittleren Altersgruppen (zw. 45. – 65. Lj.) am stärksten ausgeprägt und nehmen mit zunehmendem Alter ab
- Personen mit niedrigem sozioökonomischen Status haben deutlich schlechtere Werte bei der Gesundheitskompetenz (v.a. wegen geringerer sozialer und personaler Ressourcen)
- > 80 % der Menschen aus der oberen Bildungsgruppe in Deutschland bewerten ihren Gesundheitszustand als gut oder sehr gut, aber nur ca. 54 % der Frauen und 64 % der Männer aus der unteren Bildungsgruppe
- ca. 41 % der Männer in Helfer- & Anlerntätigkeiten beurteilen die eigene Arbeit als stark oder sehr stark gesundheitsgefährdend, in der Gruppe mit fachlich ausgerichteten Tätigkeiten sind es nur ca. 34 % und bei komplexen Spezialistentätigkeiten oder hoch komplexen Tätigkeiten sind es nur noch 24 bzw. 20 %
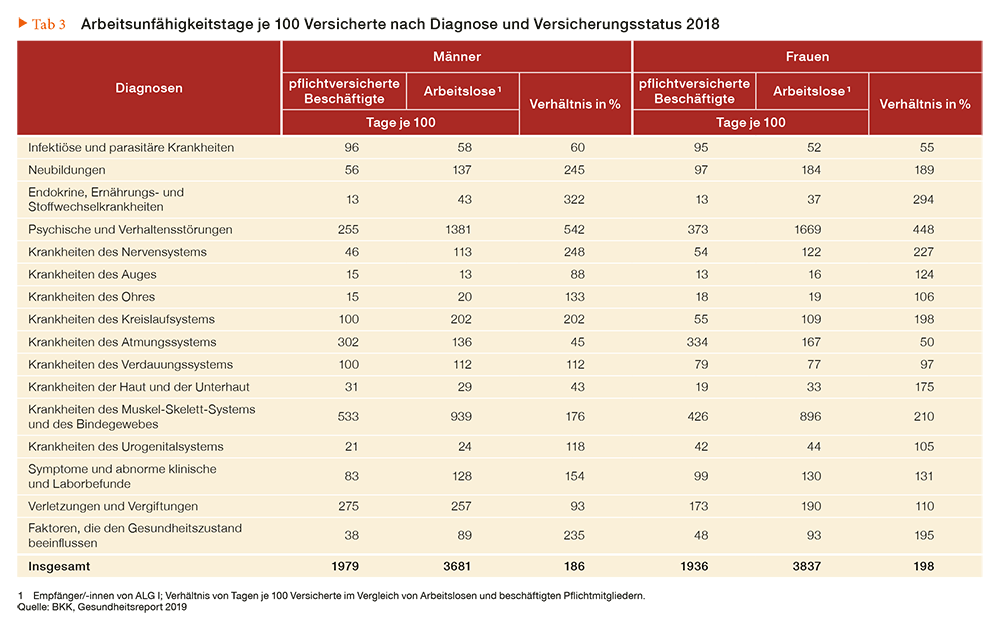
- arbeitslose Versicherte (ALG-I) hatten 2018 laut BKK-Gesundheitsreport etwa 44,1 arbeitsunfähige Tage und pflichtversicherte bzw. freiwillig versicherte Beschäftigte nur 13,0 bzw. 11,7 arbeitsunfähige Tage
- bei Personen mit Arbeitslosigkeitserfahrungen in den vergangenen fünf Jahren war bei 25 % der Männer und 22 % der Frauen die beeinträchtigte Gesundheit Grund für den Arbeitsplatzverlust
- bei über 80 % hat sich der Gesundheitszustand nach Eintritt in Arbeitslosigkeit nicht verbessert, wenn nicht sogar weiter verschlechtert
- enzelne Gesundheits- und Krankheitsrisiken
- Herzinfarkt treten bei Frauen im Mittel etwa 10 Jahre später auf als bei Männern
- Frauen und Männer mit niedrigem Sozialstatus erkranken häufiger an Herz-Kreislauf-Erkrankungen wie KHK, Herzinfarkt oder Schlaganfall koronaren Herzkrankheit, Stoffwechselstörungen wie Diabetes mellitus, Atemwegserkrankungen wie chronische Bronchitis, Erkrankungen am Haltungs- & Bewegungsapparat wie Arthrose oder Osteoporose sowie Krebserkrankungen wie Lungen-, Magen- & Darmkrebs, aber auch psychische Erkrankungen wie Depressionen, Angststörungen, somatoformen Störungen & Substanzstörungen
- ältere & hochaltrige Männern aus niedriger & mittlerer Bildungsgruppen haben erhöhte Prävalenz von Einsamkeit, Depressivität und geringerer Lebenszufriedenheit
- ältere & hochaltrige Frauen aus niedriger & mittlerer Bildungsgruppen haben erhöhte Prävalenz für chronische Schmerzen und geringe soziale Unterstützung
- Männer mit „niedriger Ausbildung“ (Haupt-/Realschule, aber keine abgeschlossene Berufsausbildung) haben fast 4-mal so hohes Herzinfarktrisiko wie Männer mit „hoher Ausbildung“ (Abitur und/oder Hochschulabschluss)
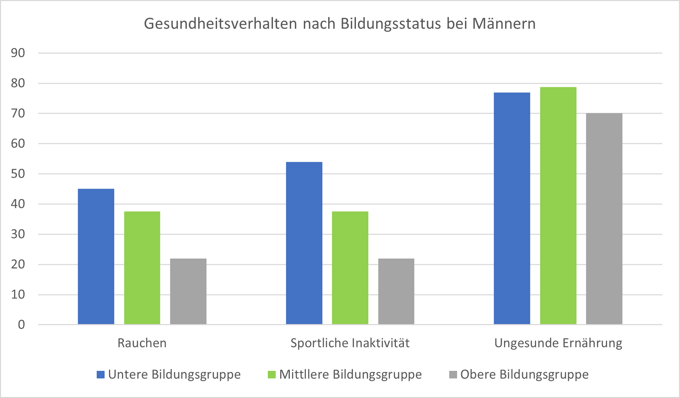
- Nichtraucher-Anteil ist unter Abiturienten und Menschen mit abgeschlossenem Studium mit 85 bzw. 80 % am höchsten
- bei Männern 2,3-fach und bei Frauen 2,2-fach erhöhtes Risiko für Einschränkungen aufgrund körperlicher Probleme bei Zugehörigkeit zur Gruppe mit niedriger Bildung
- 2-fach erhöhtes Risiko für Einschränkungen aufgrund seelischer Probleme bei Zugehörigkeit zur Gruppe mit niedriger Bildung
- Menschen mit niedriger Bildung haben signifikant häufiger während der letzten 4 Wochen immer oder oft starke Schmerzen (Männer 3,2-fach und Frauen 2,5-fach erhöhtes Risiko)
- Risiko zu Rauchen bei Männern & Frauen mit niedriger Bildung 1,9-fach bzw. 2,5-fach erhöht
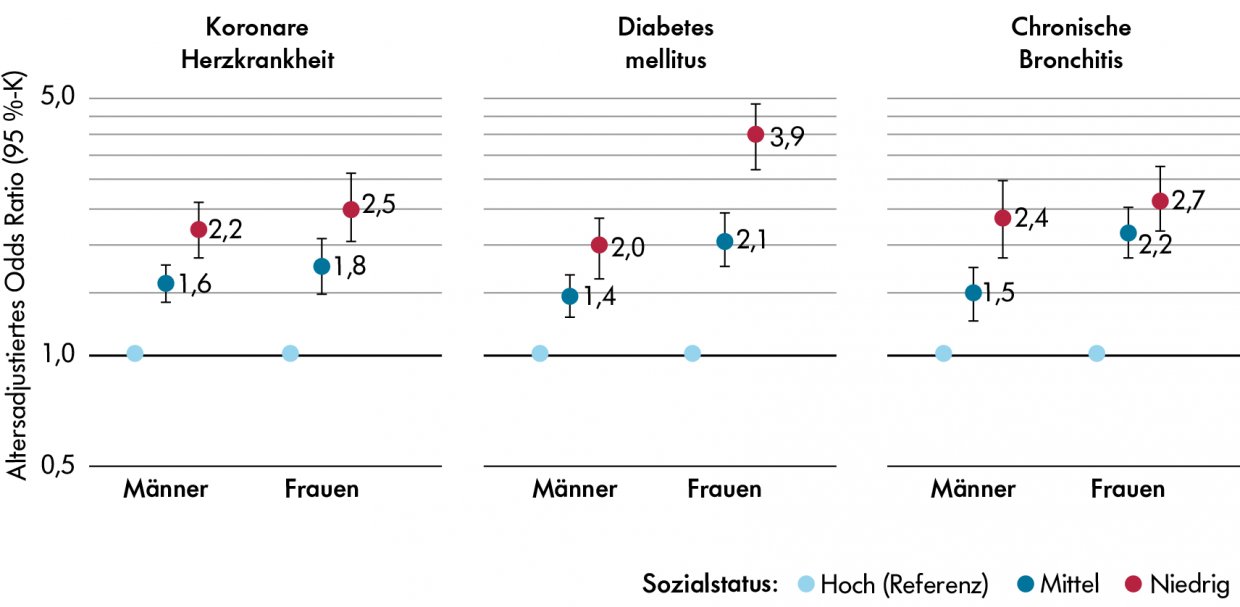
- Lebenserwartung
- 27 % der Männer aus der niedrigen Einkommensgruppe versterben vor der Vollendung des 65. Lebensjahres (in der höchsten Einkommensgruppe nur ca. 14 %)
- 13 % der Frauen aus der niedrigen Einkommensgruppe versterben vor der Vollendung des 65. Lebensjahres (in der höchsten Einkommensgruppe nur ca. 8 %)
- ca. 5 – 10 Jahre verringerte mittlere Lebenserwartung bei Geburt bei Personen mit niedrigem und hohem Einkommen (3 – 5 Jahre Verringerung bei mittlerer Lebenserwartung im Alter von 65 Lj.)
- laut der britischen Studie „Health Inequalities, Lives Cut Short“ kam es zum vorzeitigen Versterben von > 1.000.000 Engländer*innen, welche in ärmeren Gebieten leben im Vergleich zu den reichsten 10 % der Bevölkerung
- Männern ohne berufliche Ausbildung haben eine etwa doppelt so hohe Mortalität wie Männern mit beruflicher Ausbildung
- mittlere Lebenserwartung der niedrigsten Einkommensgruppe bei Geburt bei Männern 8,6 Jahre und bei Frauen 4,4 Jahre niedriger
- Männer aus der »reichen« Gruppe leben ca. 10 Jahre länger als Männer aus der »armen« Gruppe, ähnlich sieht es auch bei Frauen aus
- etwa 13 % Frauen mit niedrigem Einkommen starben vor Vollendung des 65. Lj., bei Frauen mit hohem Einkommen sind es nur ca. 8 %
- vorzeitige Sterblichkeit in allen Einkommensgruppen bei Männern höher, jedoch in der Gruppe mit niedrigem Einkommen bei 27 % und bei hohem Einkommen nur ca. 14 %
- Differenz der Lebenserwartung ab 65. Lj. bei Männern mit niedrigem Einkommen
- Männern bzw. Frauen > 65 Lj. mit niedrigem Einkommen sterben etwa 6,6 bzw. 3,7 Jahre früher als in der Gruppe mit hohem Einkommen
- Trendanalysen zeigen, dass soziale Unterschiede in der Lebenserwartung in den vergangenen 25 Jahren relativ stabil geblieben sind
- im Lebenserwartungssurvey im Rahmen der DHK-Präventionsstudie wurde festgestellt, dass in der Altersgruppe 30 – 49 Jahre hinsichtlich der Sterberate der Anteil der unteren Bildungsgruppe bei den Frauen 2,3-mal bzw. bei den Männern 3,5-mal höher als in der oberen Bildungsgruppe
- wohlhabende Deutsche haben ca. 10 Jahre höhere Lebenserwartung als ärmere Menschen

- Kinder & Jugendliche
- Verkehrsunfälle und psychische Auffälligkeiten bei Kindern aus statusniedrigen Familien besonders häufig
- deutlich häufigere Diagnosewahrscheinlichkeit von Sehstörungen, Sprach-, Sprech- und Stimmstörungen sowie Wahrnehmungs- und psychomotorische Störungen im Alter von 5 – 6 Jahren bei Kindern aus Familien mit niedrigem Sozialstatus
- 3,5- bis 5-fach erhöhtes Risiko für psychische Auffälligkeiten wie emotionale oder Verhaltensprobleme und Probleme im Umgang mit Gleichaltrigen bei Kindern aus Familien mit niedrigem Sozialstatus
- 2- bis 3-fach erhöhtes Risiko für Aufmerksamkeitsdefizit-/Hyperaktivitäts- und Essstörungen bei Kindern aus Familien mit niedrigem Sozialstatus
- mehr als 3-fach höheres Risiko für Adipositas bei Kindern und Jugendlichen aus statusniedrigen Familien
- nur ca. 40 % der Kindern mit niedrigem sozioökonomischen Status und etwa 71 % der Kinder mit hohem sozioökonomischen Status sind in Vereinen sportlich aktiv (2022)
- je höher der sozioökonomische Status, desto niedriger der Anteil an Kindern, deren Mütter während der Schwangerschaft rauchten
- Anteil der nie gestillten Kindern sinkt mit zunehmendem sozioökonomischen Status (Stillen hat protektive Effekte wie Bindung zur Mutter und Adipositas-Risikoreduktion)
- 25 % der Kinder aus sozial benachteiligten Familien sind adipös, jedoch nur 8,9 % der Jungen und 6,5 % der Mädchen aus Familien mit hohem sozioökonomischen Status
Exkurs: Klimawandel und gesundheitliche Chancengerechtigkeit
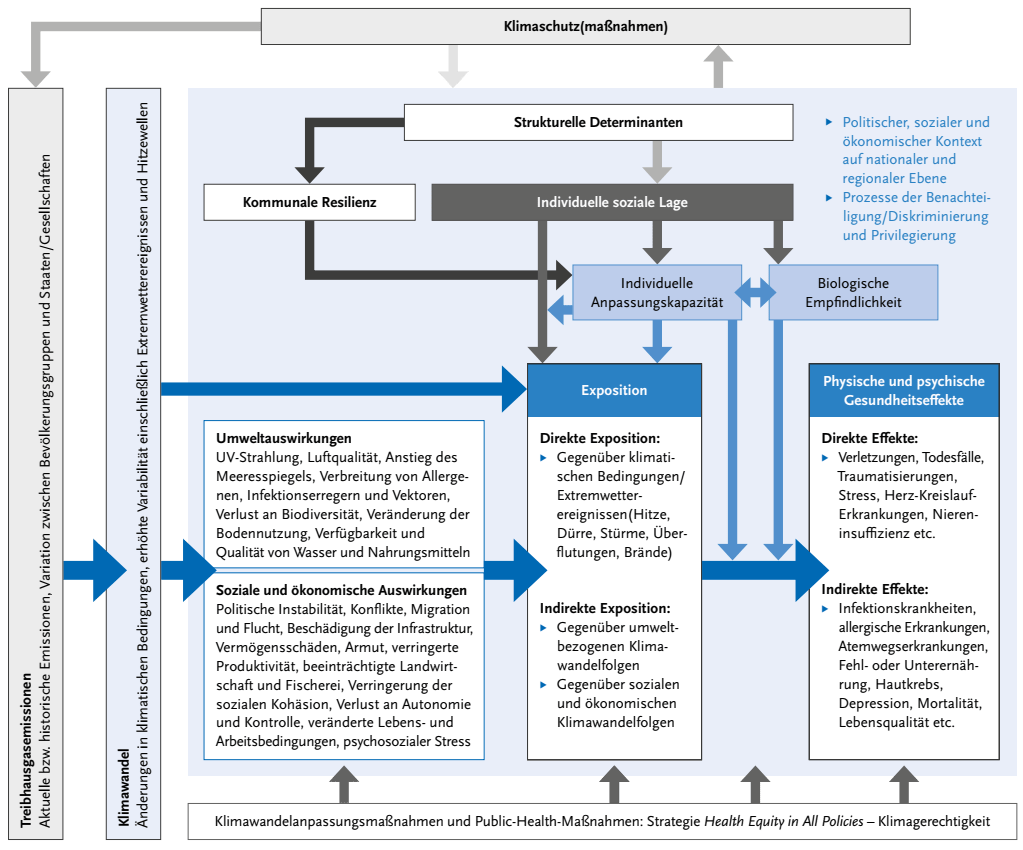
Quelle: Bolte, Gabriele, Lisa Dandolo, Sophie Gepp, Claudia Hornberg, und Susanne Lopez Lumbi. „Klimawandel und gesundheitliche Chancengerechtigkeit: Eine Public-Health-Perspektive auf Klimagerechtigkeit“, 29. November 2023. https://doi.org/10.25646/11769.
Quellen
- Antwerpes, Frank, Frank Michael Rauch, Fiona Walter, Eric Kropf, Jannik Blaschke, und Maik Centgraf. „Gesundheitsamt“. DocCheck Flexikon, 3. Oktober 2023. https://flexikon.doccheck.com/de/Gesundheitsamt.
- Bolte, Gabriele, Lisa Dandolo, Sophie Gepp, Claudia Hornberg, und Susanne Lopez Lumbi. „Klimawandel und gesundheitliche Chancengerechtigkeit: Eine Public-Health-Perspektive auf Klimagerechtigkeit“, 29. November 2023. https://doi.org/10.25646/11769.
- „Gesundheitsamt“. In Wikipedia, 3. Dezember 2023. https://de.wikipedia.org/w/index.php?title=Gesundheitsamt&oldid=239696252.
- Geyer, Siegfried. „Soziale Ungleichheit und Gesundheit/Krankheit“, 2021. https://doi.org/10.17623/BZGA:Q4-I109-2.0.
- Heinrich-Böll-Stiftung. „Gesundheitsamt“. KommunalWiki, 25. November 2023. https://kommunalwiki.boell.de/index.php/Gesundheitsamt.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Arbeitslosigkeit und Gesundheit“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330131/arbeitslosigkeit-und-gesundheit/.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Arbeitsweltbezogene Einflüsse auf die Gesundheit“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330129/arbeitsweltbezogene-einfluesse-auf-die-gesundheit/.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Bildung als Ressource für Gesundheit“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330123/bildung-als-ressource-fuer-gesundheit/.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Einkommen und Gesundheit“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330120/einkommen-und-gesundheit/.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Kinder- und Jugendgesundheit“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330133/kinder-und-jugendgesundheit/.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Migration und Gesundheit“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330137/migration-und-gesundheit/.
- Hoebel, T. Lampert, N. Michalski, S. Müters, B. Wachtler, J. „Zeitliche Entwicklungen und Trends“. bpb.de, 10. März 2021. https://www.bpb.de/kurz-knapp/zahlen-und-fakten/datenreport-2021/gesundheit/330140/zeitliche-entwicklungen-und-trends/.
- Hoffmann, Rasmus. „Soziale Ungleichheit in der Gesundheit“. uni.blog – Universität Bamberg, 20. Oktober 2022. https://blog.uni-bamberg.de/forschung/2022/soziale-ungleichheit-in-der-gesundheit/.
- Kooperationsverbund Gesundheitliche Chancengleichheit. „Soziale Lage und Gesundheit: Daten und Fakten“. Zugegriffen 16. März 2024. https://www.gesundheitliche-chancengleichheit.de/kooperationsverbund/hintergruende-daten-materialien/soziale-lage-und-gesundheit-fakten-und-daten/.
- Kooperationsverbund Gesundheitliche Chancengleichheit. „Soziale Lage und Gesundheit: Ursachen“, 1. Januar 2024. https://www.gesundheitliche-chancengleichheit.de/kooperationsverbund/hintergruende-daten-materialien/soziale-lage-und-gesundheit-ursachen/.
- Lampert, Thomas. „Soziale Ungleichheit der Gesundheitschancen und Krankheitsrisiken“. bpb.de, 8. Juni 2018. https://www.bpb.de/shop/zeitschriften/apuz/270308/soziale-ungleichheit-der-gesundheitschancen-und-krankheitsrisiken/.
- Lampert, Thomas, Matthias Richter, Sven Schneider, Jacob Spallek, und Nico Dragano. „Soziale Ungleichheit und Gesundheit: Stand und Perspektiven der sozialepidemiologischen Forschung in Deutschland“. Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz 59, Nr. 2 (Februar 2016): 153–65. https://doi.org/10.1007/s00103-015-2275-6.
- Mielck, Andreas. „Soziale Ungleichheit und Gesundheit. Empirische Belege für die zentrale Rolle der schulischen und beruflichen Bildung“, 2012. https://doi.org/10.25656/01:11103.
- Moor, Irene, Janis Bieber, Liska Niederschuh, und Kristina Winter. „Die Bedeutung schulischer Gesundheitsförderung für die Erhöhung gesundheitlicher Chancengleichheit“. Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz 65, Nr. 7–8 (Juli 2022): 749–57. https://doi.org/10.1007/s00103-022-03551-w.
- Robert Koch-Institut. „Hintergrundinformationen zum Tag des Gesundheitsamtes“, 20. Februar 2024. https://www.rki.de/DE/Content/Institut/Tag_des_Gesundheitsamtes/TdGA_Hintergrund/TdGA_Hintergrund_node.html.
- Robert Koch-Institut. „Tag des Gesundheitsamtes 2024“, 29. November 2023. https://www.rki.de/DE/Content/Institut/Tag_des_Gesundheitsamtes/TdGA_inhalt.html.
- „Sozial bedingte Ungleichheit von Gesundheitschancen“. In Wikipedia, 2. Januar 2023. https://de.wikipedia.org/w/index.php?title=Sozial_bedingte_Ungleichheit_von_Gesundheitschancen&oldid=229411661#Soziale_Ungleichheit_der_Gesundheitschancen_in_Deutschland.
- Statista. „Themenseite: Soziale Ungleichheit und Gesundheit“, 8. März 2024. https://de.statista.com/themen/11484/soziale-ungleichheit-und-gesundheit/.



Sei der Erste der einen Kommentar abgibt